Наиболее распространенные изменения в общем анализе крови связаны с тромбоцитопенией.
Об особенностях диагностики заболевания, нюансах лечения пациентов с идиопатической тромбоцитопенической пурпурой и о тромбоцитопении у беременных корреспонденту «Медвестника» рассказал заведующий кафедрой клинической гематологии и трансфузиологии БелМАПО, кандидат мед. наук, доцент Игорь Искров.
Гематология
Нормальное содержание тромбоцитов в периферической крови в соответствии с различными марками автоматических гематологических анализаторов может варьировать в пределах 150–450×10⁹/л.
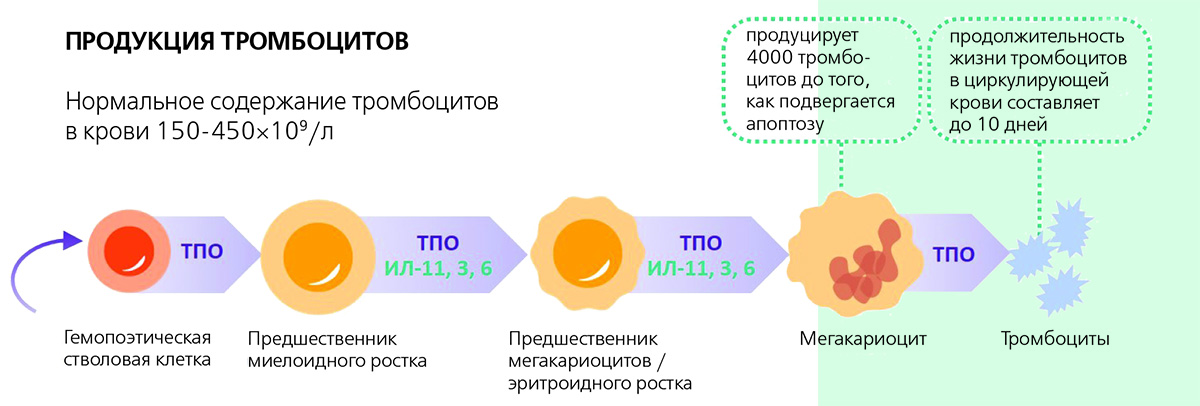
Все этапы дифференцировки тромбоцитов (от стадий гемопоэтической стволовой клетки до мегакариоцита и в дальнейшем «отшнуровки» в тромбоциты) регулируются ростовыми факторами. Наиболее важный из них — тромбопоэтины.
Тромбопоэтин (ТПО) — основной регулятор продукции тромбоцитов, представляет собой белковую молекулу, основным местом синтеза которой является печень. Рецептор к ТПО (TПO-Р) представлен на ранних мультипотентных предшественниках, ранних предшественниках мегакариоцитов, зрелых мегакариоцитах и тромбоцитах.
Тромбопоэтины регулируют пролиферацию и дифференцировку клеток-предшественниц тромбоцитов:
- связывание ТПО с ТПО-Р на поверхности мегакариоцита активирует процессы пролиферации и созревания, что приводит к увеличению количества зрелых тромбоцитов в кровотоке;
- связывание ТПО с ТПО-Р на поверхности тромбоцита приводит к инактивации ТПО, тем самым снижая стимуляцию выработки тромбоцитов.
Так запускается механизм обратной связи и регулировки количества тромбоцитов в периферической крови.
Показатели нормы устанавливаются по стандартным сывороткам и критериям. То есть уровень тромбоцитов 149 или 148×10⁹/л не является тромбоцитопенией. В то же время повышение уровня тромбоцитов выше 460, 470×10⁹/л считается статистической погрешностью, связанной с механизмом определения количества тромбоцитов в периферической крови.
У тромбоцитов большая суммарная площадь поверхности, где представлено множество рецепторов для активации и связывания факторов свертывания. А процессы свертывания крови происходят на фосфолипидной матрице тромбоцита. Активированные тромбоциты сильно ускоряют гемокоагуляцию, поскольку имеют специальные рецепторы, необходимые для активации фактора X и стимуляции трансформации протромбина в тромбин.
Тромбоцитопения — это состояние, при котором число тромбоцитов в крови не превышает 140×10⁹/л. Кровь — наиболее лабильная среда нашего организма, поэтому однократное определение уровня тромбоцитов не дает истинного понятия об уровне тромбоцитов в периферической крови.
О тромбоцитопении (наследственной или приобретенной) можно говорить, если в двух последовательно выполненных анализах крови с промежутком не менее трех дней наблюдается снижение количества тромбоцитов.
Наследственная — такая форма встречается редко и наблюдается при наследственной апластической анемии, тромбоцитопении с отсутствием лучевых костей (TAR-синдром) и синдроме Вискотта — Олдрича. То есть когда заболевание передается с поломками генетического материала.
Достаточно часто недуг развивается вследствие перенесенной внутриутробной инфекции (чаще всего краснухи, цитомегаловирусной инфекции).
Приобретенная делится на 2 группы. Первая связана со снижением продукции тромбоцитов в костном мозге:
- вследствие общей функциональной недостаточности костного мозга (апластическая анемия, миелодисплазия, цитотоксическая терапия, лучевая терапия, инфильтрация костного мозга опухолевыми клетками);
- из-за селективного угнетения продукции мегакариоцитов (некоторые лекарства (сульфаниламиды, тиазиды, НПВС), врожденные инфекции (цитомегаловирус, краснуха), врожденное отсутствие мегакариоцитов);
- по другим причинам: мегалобластная анемия, ВИЧ и другие вирусные инфекции, в том числе вирусные гепатиты В и С.
Вторая группа — когда снижение уровня тромбоцитов объясняется усиленным их расходом. Расход тромбоцитов может быть:
- иммунный (аутоиммунные и аллоиммунные антитела могут синтезироваться в организме и вырабатываться против собственных тромбоцитов. Тромбоциты, покрытые этими антителами, разрушаются в селезенке, печени и костном мозге системой макрофагов);
- тромбоз мелких сосудов: ТТП (тромботическая тромбоцитопеническая пурпура), гемолитико-уремический синдром, васкулиты, микроангиопатии;
- ДВС — один из самых ярких примеров тромбоцитопении потребления, связанный с усиленным расходом тромбоцитов;
- снижение числа циркулирующих тромбоцитов может быть обусловлено спленомегалией, гигантской гемангиомой, разбавлением крови вследствие массивного переливания плазмы или других препаратов крови и ее заменителей.
При тромбоцитопении характерен микроциркуляторный (петехиально-пятнистый) тип кровоточивости, который характеризуется мелкоточечной петехиальной сыпью, экхимозами или синяками, кровотечениями из слизистых оболочек — носовыми, десневыми.
Кровотечения, вызванные тромбоцитопенией или нарушениями функции тромбоцитов, обычно происходят из слизистых (кровотечения в ЖКТ и носовые, меноррагии) или поражают кожу в виде пурпуры, петехий, кровоподтеков. Эта симптоматика развивается при количестве тромбоцитов <10×10⁹/л. Однако при нарушении функции тромбоцитов кровотечения могут манифестировать и в более тяжелом режиме.
Важно определить риск развития кровотечения у пациента. Согласно шкале ВОЗ, наиболее опасны спонтанные, настораживающие кровотечения, а также тяжелые, угрожающие жизни (возникают при количестве тромбоцитов <10×10⁹/л). При уровне <50×10⁹/л спонтанные тяжелые кровотечения практически исключены.
Этот уровень определяет стратегию и тактику обследования, а в дальнейшем — лечения пациентов с тромбоцитопенией. Показывает, насколько быстро надо обследовать пациента в связи с угрозой возникновения кровотечения.
Для врача-практика в первую очередь необходимо определить тот уровень, который является безопасным при проведении медицинских манипуляций.
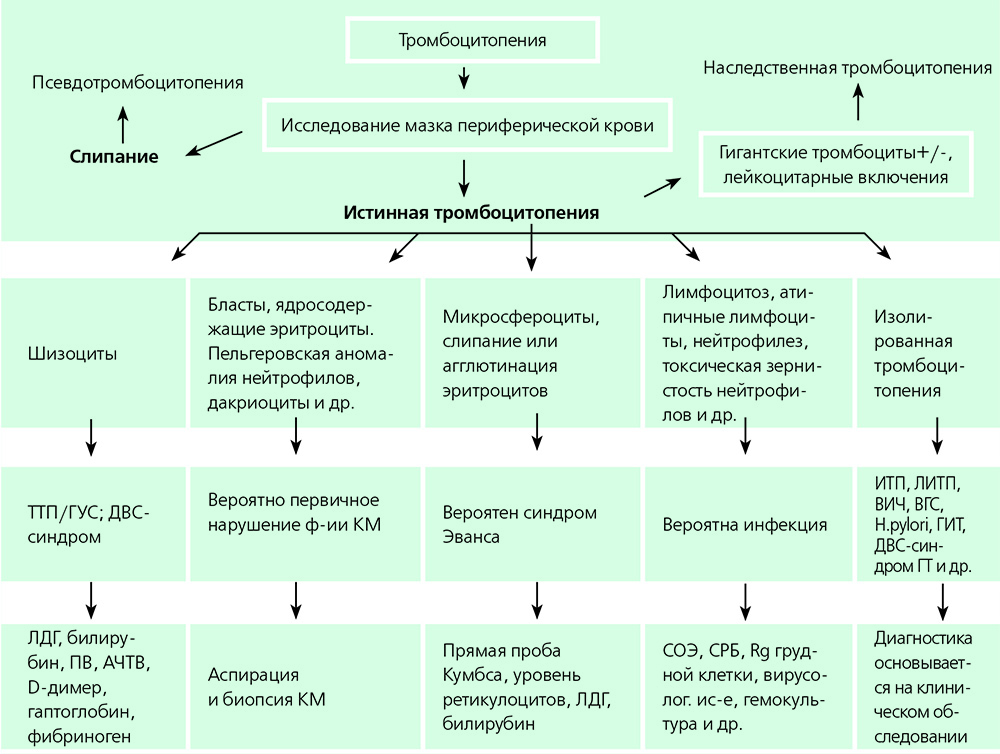
Алгоритм диагностики на основании мазка периферической крови
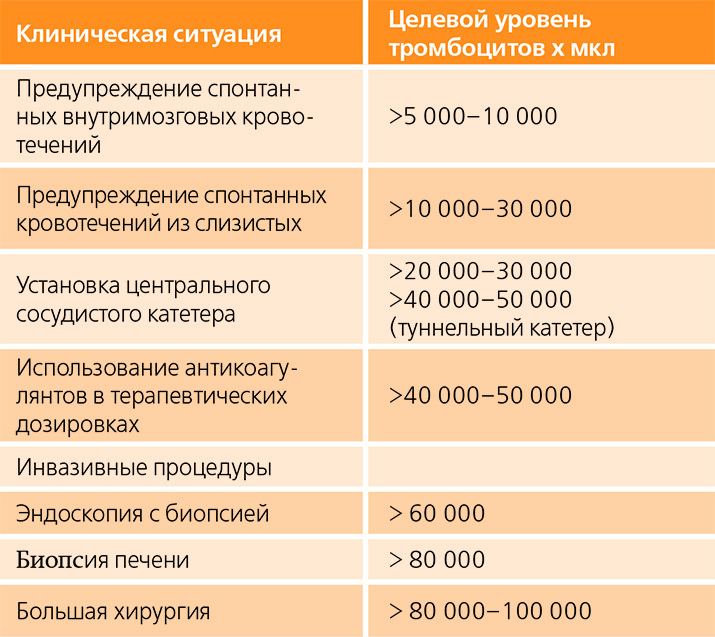
Для предупреждения спонтанных внутримозговых кровотечений должен поддерживаться целевой уровень тромбоцитов >10×10⁹/л. Для предотвращения спонтанных кровотечений слизистых — >30×10⁹/л.
При проведении больших хирургических вмешательств, в том числе родоразрешения кесаревым сечением, должен поддерживаться уровень тромбоцитов >80–100×10⁹/л. Эндоскопии с биопсией — >60×10⁹/л.
Приведенные целевые показатели оптимальны с точки зрения предупреждения развития кровотечений у пациентов с тромбоцитопениями различной этиологии.
Целевые значения уровня тромбоцитов для различных клинических ситуаций
Идиопатическая тромбоцитопеническая пурпура (ИТП), или иммунная тромбоцитопения
С этим заболеванием встречаются все врачи-гематологи. Это та нозологическая единица, которая при небольших эпидемиологических показателях является социально значимым заболеванием и характеризуется снижением уровня тромбоцитов до <100 000/мкл, обусловлено выработкой антител к антигенам поверхности тромбоцитов.
В основе патогенеза ИТП лежит не только повышенное разрушение тромбоцитов, но и недостаточная их продукция.
Причина заболевания неизвестна. Патогенез — как неадекватная продукция тромбоцитов, так и повышенное их разрушение. Можно говорить о важности вирусных заболеваний, которые являются пусковым моментом, — предшествующих иммунных, бактериальных инфекций с последующим приемом различных лексредств, которые в качестве гаптенов запускают механизм ИТП.
Выработка антител в мембранах тромбоцитов приводит к ускоренному разрушению тромбоцитов под воздействием макрофагов. Антитела могут вырабатываться и против мегакариоцитов, что приводит к нарушению функции последних и замедляет выработку тромбоцитов.
Заболеваемость ИТП в различных странах варьирует от 4,5 до 20 случаев на 100 тысяч населения. В Беларуси 3,9–6,7 новых случаев на 100 тысяч населения. Несмотря на невысокую распространенность, заболевание несет социально значимую нагрузку: качество жизни у этих пациентов страдает так же, как у имеющих другие тяжелые хронические патологии (ревматоидный артрит, сахарный диабет).
Общий риск летального исхода в течение двух лет после установления диагноза при длительно наблюдающейся тромбоцитопении (<30 000/мкл) повышен в 4 раза по сравнению с общей популяцией. Летальность среди пациентов с ИТП после выполненной спленэктомии может достигать 15 %, при рефрактерной ИТП летальность за 10 лет болезни достигает 10 %.
Рецидивирующее течение заболевания обусловливает ограничение способности к передвижению, самообслуживанию, трудовой деятельности, приводит к определению группы инвалидности. Наиболее тяжелыми являются внутримозговые кровоизлияния, в области спинного мозга и стекловидного тела.
Диагноз ИТП — это диагноз исключения. Критерии диагностики включают в себя:
- определение уровня тромбоцитов <100х10⁹/л как минимум в двух анализах крови;
- отсутствие морфологических и функциональных аномалий тромбоцитов;
- отсутствие патологии лимфоцитов, гранулоцитов и эритроцитов;
- повышенное или нормальное количество мегакариоцитов в миелограмме при исследовании пунктата костного мозга;
- нормальные размеры селезенки;
- наличие антитромбоцитарных антител в высоком титре;
- нормальные показатели гемоглобина, эритроцитов и ретикулоцитов;
- отсутствие других патологических состояний, вызывающих тромбоцитопению.
Встречаясь в первый раз с пациентом, необходимо выяснить:
- семейный анамнез;
- сопутствующие заболевания, особенно аутоиммунные, инфекционные или опухолевые;
- кардиоваскулярную патологию;
- для женщин — наличие беременности;
- были ли недавно вакцинация / применение лекарств;
- недавние путешествия (из-за опасности развития малярии, риккетсиоза, лихорадки денге);
- недавние трансфузии, пересадку органов в анамнезе;
- употребление алкоголя и хининсодержащих напитков, особенности питания;
- факторы риска ретровирусных инфекций или вирусных гепатитов.
При объективном осмотре врача должны интересовать наличие геморрагического синдрома, симптомов интоксикации, патологии со стороны других органов и систем, а также врожденные аномалии, дисплазия соединительной ткани.
После сбора анамнеза и осмотра пациента проводится исследование общего анализа крови и непосредственно мазка, который является ключевым в постановке диагноза. Врач лабораторной диагностики поможет определить, истинная это тромбоцитопения или псевдотромбоцитопения, обусловленная слипанием тромбоцитов между собой.
Для большинства взрослых пациентов характерно хроническое течение заболевания и отсутствие явных триггеров, в то время как у детей — острое течение, транзиторное. У высокого числа пациентов происходит самоизлечение, когда уровень тромбоцитов повышается самостоятельно, еще до назначения специфической терапии. Триггером у детей часто выступает вирусная инфекция.
Спонтанные ремиссии у взрослых наблюдаются в <10 % случаев, у детей — в >80 %. Тяжелое персистирующее течение характерно для 10–35 % взрослых пациентов. Женщины болеют вдвое чаще мужчин.
Проводя мультифакторный анализ причин, которые могут вызвать повышенную кровоточивость у пациентов с ИТП, исследователи получили следующие данные.
Факторами риска кровотечений являются:
- низкий уровень тромбоцитов (<10×10⁹/л, при том что 20×10⁹/л — это один из тех ключевых показателей, которые гематологи стараются «держать» при профилактике рисков возникновения тяжелых, угрожающих жизни, фатальных кровотечений, особенно кровоизлияний в ЦНС);
- женский пол;
- терапия НПВС;
- терапия антикоагулянтными препаратами.
Нужно отметить, что тяжелое кровотечение обычно связано не только с уровнем тромбоцитов, но и с функциональной активностью и индивидуальными особенностями пациента.
При обращении к врачу-гематологу выполняются дополнительные тесты, которые имеют потенциальную пользу для диагностики ИТП.
Базовый план обследования, необходимый для всех пациентов с изменением количества тромбоцитов периферической крови:
- анамнез пациента;
- семейный анамнез;
- физикальное обследование;
- ОАК и содержание ретикулоцитов;
- мазок периферической крови;
- количественное определение уровня иммуноглобулина;
- группа крови (Rh);
- определение основных вирусных инфекций, приводящих к снижению уровня тромбоцитов (ВИЧ, гепатиты С, В).
Терапия ИТП
В первую очередь ориентирована на устранение геморрагического синдрома и улучшение состояния больного при достижении хорошего качества жизни, а не на нормализацию уровня тромбоцитов.
Критическим является уровень <10×10⁹/л. Такие пациенты нуждаются в безотлагательной терапии, независимо от степени и клинических проявлений геморрагического синдрома. При уровне 30–50×10⁹/л лечение требуется проводить только при наличии геморрагий. 50×10⁹/л — безопасный уровень, в большинстве случаев для таких пациентов не требуется дополнительное вмешательство при отсутствии дополнительных провоцирующих факторов. ≥100×10⁹/л — полностью безопасный уровень тромбоцитов, что позволяет проводить как оперативные вмешательства, так и исследования, связанные с нарушением кожных покровов и слизистых.
Показания к госпитализации:
- геморрагический синдром 3–4-й степени (классификация ВОЗ);
- глубокая тромбоцитопения (не более 20×10⁹/л) при наличии выраженного геморрагического синдрома в анамнезе;
- наличие отягощающих состояние больного сопутствующих заболеваний;
- осложнения от проводимой терапии;
- несоблюдение пациентом лечебного режима в амбулаторных условиях.
Учитывая, что пациенты получают терапию длительно, всегда следует подбирать ее индивидуально. В случае с ИТП лечение назначается только после тщательного обсуждения с пациентом, принимая в расчет наличие активных кровотечений, уровень тромбоцитов, возраст и коморбидность, образ жизни, дополнительные факторы риска (например, уремии, хронические заболевания печени), возможные побочные эффекты того или иного вида терапии, а также пожелания самого пациента.
Тромбоцитопения в период беременности
Тромбоцитопения — второй после анемии гематологический синдром по частоте встречаемости при беременности, который требует глубокого подхода к дифференциальной диагностике патологического состояния.
Уровень тромбоцитов менее 150×10⁹/л в третьем триместре встречается у 6,6–11,6 % женщин. Менее 100×10⁹/л — только у 1 % беременных.
Причинами могут быть:
- предшествующая тромбоцитопения (наиболее часто — иммунная);
- снижение уровня тромбоцитов или впервые выявленная тромбоцитопения при беременности, которая, возможно, связана с беременностью;
- остро возникшая тромбоцитопения в случае тяжелой преэклампсии, HELLP-синдрома, AFLP (острого жирового гепатоза беременных).
Как диагностировать тромбоцитопению у беременных на этапе первичного осмотра?
Изолированная тромбоцитопения (гестационная), связанная с беременностью, наблюдается в 70–80 % случаев тромбоцитопений беременных, при этом уровень тромбоцитов обычно превышает 70×10⁹/л. Диагностируется во второй половине второго — начале третьего триместра беременности. Специфических тестов нет, это диагноз исключения. Механизм развития неясен (может быть и гемодилюция, и ускоренный клиренс тромбоцитов). Не требует специфической терапии. Уровень тромбоцитов восстанавливается в течение 6 недель после родоразрешения, но может снижаться при последующих беременностях. Что очень важно, гестационная тромбоцитопения не сопровождается тромбоцитопенией у новорожденного.
ИТП, не связанная с беременностью, — первичная (1–4 %), вторичная (<1 %), лекарственно-индуцированная, врожденная, тип ІІВ болезни Виллебранда.
Наблюдаются и тромбоцитопении, ассоциированные с системными заболеваниями: тяжелая преэклампсия (15–20 %), HELLP-синдром (<1 %), AFLP (<1 %). Также могут быть тромботическая тромбоцитопеническая пурпура, гемолитико-уремический синдром, системная красная волчанка, антифосфолипидный синдром, онкогематологические заболевания, секвестрация в селезенке, заболевания щитовидной железы и вирусные инфекции.