ВОЗ после двухлетнего перерыва опубликовала новый отчет о положении дел в сфере разработки антибактериальных средств во всем мире, включая препараты, находящиеся на этапах клинических и доклинических испытаний. Подробный гайд по проблеме последовал сразу после обновления в мае этого года Списка приоритетных бактериальных патогенов ВОЗ. Все острее ставится вопрос о создании новых, инновационных средств для лечения опасных инфекционных заболеваний, которые могли бы прийти на смену имеющимся антибиотикам, стремительно теряющим свою эффективность в результате чрезмерного и неправильного применения.
Бактерии vs человечество: ставки повышаются?
На 77-й сессии Всемирной ассамблеи здравоохранения в конце мая нынешнего года явственно прозвучал призыв к ускорению глобальных и национальных мер реагирования в связи с растущей угрозой антибиотикорезистентности, а доклад Генерального директора ВОЗ был посвящен стратегическим и оперативным приоритетам организации в области борьбы с лекарственно-устойчивыми бактериальными инфекциями в секторе здравоохранения на период 2025–2035 годов.
Устойчивость к противомикробным препаратам (УПП) названа глобальным кризисом не только в области здравоохранения, но и в социально-экономической сфере, требующим неотложного внимания. Масштабы развития антибиотикорезистентности повышают риск того, что распространенные инфекции невозможно будет лечить, а обычные медицинские процедуры, включая хирургические вмешательства и лечение рака, станут небезопасными, что сведет на нет многие достижения современной медицины.
По оценкам, в 2019 году 1,27 млн случаев смерти в мире были вызваны лекарственно-устойчивыми бактериальными инфекциями (плюс еще примерно 5 млн связанных с ними смертей). Сегодня от таких инфекций в больницах США в среднем ежегодно погибает до 100 тысяч пациентов, Китая — 80 тысяч, Европы — 25 тысяч.
Прогнозы неутешительные: инфекции, которые не поддаются лечению антибиотиками, к 2050 году будут уносить около 10 млн жизней ежегодно.
Однако помимо случаев смерти УПП приводит к утяжелению бремени заболеваемости и инвалидности, создает слишком большую нагрузку на системы здравоохранения и затрудняет реагирование на чрезвычайные ситуации в области здравоохранения. Антибиотикорезистентность также представляет собой постоянную проблему для прекращения глобальной эпидемии туберкулеза. В целом количественная оценка глобального бремени антибиотикорезистентности является сложной задачей из-за ограниченного числа качественных данных и требует постоянного пересмотра по мере развития системы знаний и доказательств.
Потенциал для проведения исследований и разработок новых противомикробных препаратов сегодня недостаточен, констатирует ВОЗ, существует также острая необходимость в принятии дополнительных мер по обеспечению равного доступа к новым и имеющимся антибиотикам. По состоянию на ноябрь 2023 года многосекторальные национальные планы действий по борьбе с УПП имелись в 178 странах мира. Вместе с тем в минувшем году только 27 % стран сообщили об эффективном осуществлении своих национальных планов действий и только 11 % стран выделили на эти цели средства из национальных бюджетов.
Очевидно, что одной из наиболее значимых причин развития устойчивости к противомикробным препаратам является их неправильное и чрезмерное использование, при этом, как ни парадоксально, большое число людей во всем мире до сих пор не имеет доступа к базовым противомикробным средствам.
Юкико Накатани, заместитель генерального директора ВОЗ по вопросам доступа к лекарственным средствам и медицинским продуктам, и. о. помощника гендиректора по вопросам УПП:
Устойчивость к противомикробным препаратам растет, а создание новых передовых лексредств для борьбы с наиболее опасными и смертоносными бактериями идет слишком медленными темпами. Инновационных препаратов остро не хватает, а когда новые зарегистрированные средства все же появляются, серьезной проблемой становится обеспечение их доступности.
В новом отчете ВОЗ представлен анализ антибактериальных препаратов, находящихся на стадии доклинической и клинической разработки. Анализ охватывает традиционные (малые молекулы прямого действия) и нетрадиционные антибактериальные средства. В нем оценивается, в какой степени существующие разработки направлены на борьбу с инфекциями, вызванными приоритетными бактериальными патогенами (ПБП), в соответствии с обновленным списком ПБП ВОЗ 2024 года.
В отчете также дается оценка традиционных препаратов с точки зрения их соответствия ряду заранее определенных критериев инновационности, таких как отсутствие известной перекрестной резистентности, новая мишень, способ действия и/или класс. Приводится также обзор препаратов, получивших регистрационное разрешение с 1 июля 2017 года.
В данном отчете агенты, направленные на лекарственно-устойчивые микобактерии туберкулеза, рассматриваются отдельно от препаратов против других ПБП. В обзор также включены препараты, предназначенные для борьбы с Clostridioides difficile (написание Clostridioides difficile заменяет прежнюю номенклатуру Clostridium difficile) и Helicobacter pylori, учитывая клиническую значимость этих патогенов и связанной с ними резистентности.
Общие сведения о клинических исследованиях
- В настоящее время клинический антибактериальный портфель ВОЗ содержит 97 антибактериальных препаратов и/или комбинаций, которые включают как минимум одну новую терапевтическую единицу. Из них 57 являются традиционными антибактериальными препаратами и 40 — нетрадиционными. Четыре ЛС находятся в стадии подачи заявки на регистрацию: 3 традиционных и одно нетрадиционное.
- Из 57 традиционных АБ-препаратов 12 новых средств появились в клинической практике с момента выхода последнего отчета. Кроме того, 3 препарата были либо сняты с производства, либо о них нет никакой обновленной информации. Из 57 традиционных антибактериальных препаратов 32 (56 %) предназначены против приоритетных бактериальных патогенов из списка ВОЗ и 19 (33 %) — против лекарственно-устойчивых M.tuberculosis. Кроме того, 5 (9 %) традиционных препаратов разрабатываются против C.difficile и один (2 %) против H.pylori.
- Анализ 32 традиционных антибактериальных препаратов, находящихся в стадии разработки и предназначенных против ПБП из списка ВОЗ, показал, что только 12 препаратов соответствуют хотя бы одному из инновационных критериев ВОЗ. И только 4 из этих 12 препаратов активны против хотя бы одного «критического» патогена.
- Шесть инновационных антибактериальных агентов (в отчете термины «антибактериальные агенты» и «антибиотики» используются как взаимозаменяемые, когда речь идет о малых молекулах) активны против высоко- и среднеприоритетных патогенов, в том числе 2 против карбапенем-резистентной Pseudomonas aeruginosa. Несколько препаратов не имеют достаточных доказательств активности и оцениваются как возможно активные в отношении «критических» патогенов.
- 15 из 32 традиционных антибиотиков (47 %) представляют собой комбинации β-лактамов или β-лактамов/ингибиторов бета-лактамаз с большим разрывом в активности против продуцентов металло-β-лактамаз.
- Анализ всех 19 антибиотиков, разработанных против лекарственно-устойчивых M.tuberculosis, показал, что только 10 (53 %) из них оцениваются как инновационные в соответствии с критериями ВОЗ.
- Из 40 нетрадиционных антибактериальных препаратов 30 предназначены против приоритетных бактериальных патогенов, 9 препаратов ориентированы против C.difficile и одно средство направлено против H.pylori. Анализ 30 нетрадиционных АБ-препаратов против приоритетных патогенов показывает, что большинство из них (30) — бактериофаги и их бактериолитические ферменты, 7 — антитела, 3 — антивирулентные агенты, 2 — иммуномодулирующие агенты, один — микробиом-модулирующий агент и 4 относятся к группе разных агентов.
Только 3 новых нетрадиционных препарата появились в клинических разработках с момента выхода последнего отчета и все они являются микробиом-модулирующими. Из 30 АБ-препаратов 13 направлены против «критических» бактерий ВОЗ (5 против кишечной палочки, в т. ч. один против адгезивно-инвазивных штаммов кишечной палочки и один против E.coli/Campylobacter jejuni) и 7 являются препаратами расширенного спектра действия с активностью против грамположительных и грамотрицательных бактерий, в т. ч. 3 — против продуцирующих биопленки патогенов (два моноклональных антитела и один разработанный катионный антимикробный пептид).
Ключевые факты о новых одобренных АБ-средствах
- С 1 июля 2017 года 16 новых антибактериальных препаратов были одобрены FDA, EMA или другим регуляторным органом, внесенным в список ВОЗ, однако из них только один — в течение 2-х последних лет.
- Только 2 антимикробных препарата, обладающих активностью в отношении карбапенем-резистентных Acinetobacter baumannii, были одобрены с июля 2017 года.
- Первые микробиом-модулирующие препараты (3 препарата против C.difficile) были разрешены в 2022 и 2023 годах.
- Примерно 77 % (10 из 13) традиционных препаратов, одобренных с июля 2017 года, относятся к уже существующим классам антибиотиков, для которых механизмы резистентности хорошо известны.
Тенденции развития клинических исследований
С момента первого выпуска аналитического отчета ВОЗ по антибактериальным препаратам (2017-й) и включая декабрь 2023 года наметились следующие тенденции:
- количество как традиционных, так и нетрадиционных препаратов, отвечающих требованиям ВОЗ к ПБП, несколько увеличилось, причем грамотрицательных препаратов широкого спектра действия в новом отчете гораздо больше, чем в документе 2017 года;
- количество традиционных и нетрадиционных препаратов широкого спектра действия (против как грамположительных, так и грамотрицательных патогенов), находящихся в клинической разработке, увеличилось с 0 в 2017 году до 9 (14 %) в декабре 2023 года;
- по пероральным традиционным АБ-препаратам произошло снижение с 47 % в 2017 году до 37,5 % на конец 2023-го. Такая же негативная тенденция наблюдается и в отношении общего количества АБ-препаратов как для внутривенного, так и для перорального применения. В целом спектр пероральных препаратов, представленных на рынке к концу 2023 года, ограничен и не удовлетворяет медицинским потребностям. Препараты с другими способами введения (внутрисуставное, ингаляционное, ирригационное и др.) не были представлены в рейтинге 2017 года, но в совокупности составили 15 % в 2023 году;
- расширился спектр показаний к применению традиционных препаратов; однако показания к применению при сложных и более тяжелых патологиях, включая внутрибольничную бактериальную пневмонию (ВБП)/вентилятор-ассоциированную бактериальную пневмонию (ВАБП) или инфекции кровотока, сократились или представлены недостаточно;
- существует дисбаланс в наличии АБ-препаратов с педиатрическими показаниями и/или составами, соответствующими списку ПБП ВОЗ, по сравнению с препаратами для взрослых.
В целом антибактериальных препаратов, находящихся в клинической разработке, вкупе с теми, которые были одобрены за последние 6–7 лет, все еще недостаточно для борьбы с постоянно растущей угрозой возникновения и распространения лекарственно-устойчивых инфекций.
Ситуация на доклиническом этапе
- Всего в доклинической разработке (силами 141 отдельного разработчика или группы) находятся 244 препарата, направленных на ПБП из списка ВОЗ и на C.difficile. Доклиническая линия более динамична и инновационна, во многих частях мира разрабатываются препараты для профилактики и лечения лекарственно-устойчивых бактериальных инфекций.
- Проекты доклинических исследований представлены во всех регионах ВОЗ, причем большинство программ (54,9 %) разрабатывается в Европейском регионе, за которым следует регион Северной и Южной Америки (34,8 %). Впервые одна программа была представлена из Восточно-Средиземноморского региона и одна — из Африканского.
- 153 продукта являются препаратами широкого спектра действия, которые обладают заявленной активностью против более чем одного патогена из списка ПБП ВОЗ.
- 91 препарат (37,3 %) относится к препаратам узкого спектра действия и направлен против одного патогена. В общей сложности 43 препарата ориентированы на один из приоритетных патогенов ВОЗ, включая 26 препаратов, предназначенных против M.tuberculosis. Если рассматривать группу высокоприоритетных, в общей сложности 20 программ разработок нацелены против Pseudomonas aeruginosa, 12 программ — против Staphylococcus aureus и 8 — против Neisseria gonorrhoeae.
- 93 продукта (38,1 %) классифицируются как нетрадиционные. К ним относятся бактериофаги, ингибиторы вирулентности, иммуномодулирующие соединения, потенцирующие агенты и прочие.
Стеффен Бриггер Лунд, вице-президент компании MSD:
Для образования нового поколения бактерий требуется 10 минут, а на разработку нового антибиотика уходит 10 лет. Это неравный бой.
Основные выводы
- Несмотря на то, что количество антибактериальных препаратов, находящихся в стадии клинической разработки, увеличилось с 80 (46 традиционных и 34 нетрадиционных) в 2021 году до 97 в 2023-м, существует острая необходимость в новых, инновационных препаратах для лечения серьезных инфекций и замены тех, которые становятся неэффективными в результате широкого применения. В разработке находится не просто слишком мало антибактериальных средств, учитывая длительные сроки всех этапов их создания и вероятность неудачи, но слишком мало новаторских. Из 32 антибиотиков, разрабатываемых для борьбы с патогенами из списка приоритетных, только 12 можно считать инновационными, и только 4 активны в отношении хотя бы одного «критического» патогена, т. е. относящегося к категории наибольшей опасности и по приоритетности находящегося выше остальных патогенов в списке, которым присвоен высокий и средний приоритет.
- В линейке разрабатываемых средств масса пробелов: например, нет препаратов для детей, пероральных лекарственных форм, более удобных для приема в амбулаторных условиях, или препаратов для борьбы с растущей лекарственной устойчивостью.
- С 1 июля 2017 года 13 новых антибиотиков получили регистрационное удостоверение, но только 2 из них представляют собой новый химический класс и могут быть названы инновационными; это явственно свидетельствует о научно-технических трудностях, связанных с получением новых АБ-препаратов, которые были бы одновременно и эффективны против бактерий, и безопасны для человека.
- В дополнение к этим антибиотикам были зарегистрированы 3 нетрадиционных препарата, все они относятся к средствам на основе фекальных микроорганизмов и предназначены для восстановления микробиоты кишечника в целях профилактики рецидивирующей клостридиальной инфекции, вызванной Clostridioides difficile, у взрослых, перенесших лечение антибиотиками.
- Сдвиг в сторону антибактериальных препаратов, направленных на одного патогена, похоже, уже достиг своего пика и замедлился. Использование препаратов, предназначенных для борьбы с одним конкретным микроорганизмом, требует наличия широкодоступных и недорогих средств экспресс-диагностики, позволяющих определить конкретный тип возбудителя инфекции для подбора соответствующего средства.
- В центре внимания остаются грамотрицательные возбудители, устойчивые к антибиотикам последнего резерва. Грамотрицательные бактерии обладают естественной способностью находить новые способы сопротивления лечению и могут передавать генетический материал, который позволяет другим бактериям также становиться устойчивыми к лекарствам.
- Сдержанный оптимизм вызывает все больше внимания к нетрадиционным биологическим агентам, таким как бактериофаги, антитела, антивирулентные и иммуномодулирующие препараты, а также субстанции, модулирующие микробиом, в качестве дополнения или альтернативы антибиотикам. Однако с изучением и регулированием нетрадиционных препаратов связаны немалые трудности. Необходимы дополнительные меры для содействия проведению клинических исследований и оценки этих препаратов, чтобы определить, в каких случаях и как образом эти средства могут использоваться в клинической практике.
- Некоторую надежду вызывает ситуация с линейкой препаратов, находящихся на этапе доклинических исследований: она более активно пополняется и отличается более инновационным характером. Число субстанций-кандидатов на этапе доклинических исследований остается стабильным на протяжении последних 4 лет и включает в себя множество нетрадиционных средств.
- Повышение прозрачности информации о новых антибактериальных препаратах, находящихся на этапе разработки, могло бы способствовать сотрудничеству в области реализации потенциально инновационных сложных проектов, помочь ученым и разработчикам, а также стимулировать больший интерес к созданию новых АБ-средств и повысить объем привлекаемого на эти цели финансирования.
Джеймс Андерсон, председатель комиссии по антимикробной резистентности Ассоциации британской фармацевтической промышленности.
Мы должны быть уверены, что используем антибиотики с большей осторожностью и в меньших объемах, чем раньше, что мы не загрязняем окружающую среду и инвестируем достаточные средства в разработку новых антибиотиков».
Итак, мир продолжает бороться с кризисом в сфере создания антибактериальных препаратов, в первую очередь из-за недостаточного финансирования разработок инновационных антибиотиков и ограниченного глобального доступа к новым и существующим средствам. Однако следует также признать, что научные исследования и разработки новых АБ-препаратов не успевают за быстрой эволюцией резистентности патогенов.
Резистентность как эволюционирующая угроза
ВОЗ также обновила список лекарственно-устойчивых бактерий, представляющих наибольшую угрозу для здоровья человека. Список приоритетных бактериальных патогенов (ПБП) 2024 года включает 15 семейств антибиотикорезистентных бактерий, выделенных в группы критического, высокого и среднего уровня приоритетности.
Среди 24 значимых патогенов следует отметить грамотрицательные бактерии, устойчивые к антибиотикам последнего резерва, лекарственно-устойчивую микобактерию туберкулеза и другие патогены с высокой распространенностью, такие как Salmonella, Shigella, Neisseria gonorrhoeae, Pseudomonas aeruginosa и Staphylococcus aureus. Включение этих патогенов в список подчеркивает их глобальное влияние с точки зрения бремени на системы здравоохранения, а также вопросы, связанные с возможностями лечения и профилактики. Кроме того, в списке отражены вновь возникающие тенденции резистентности.
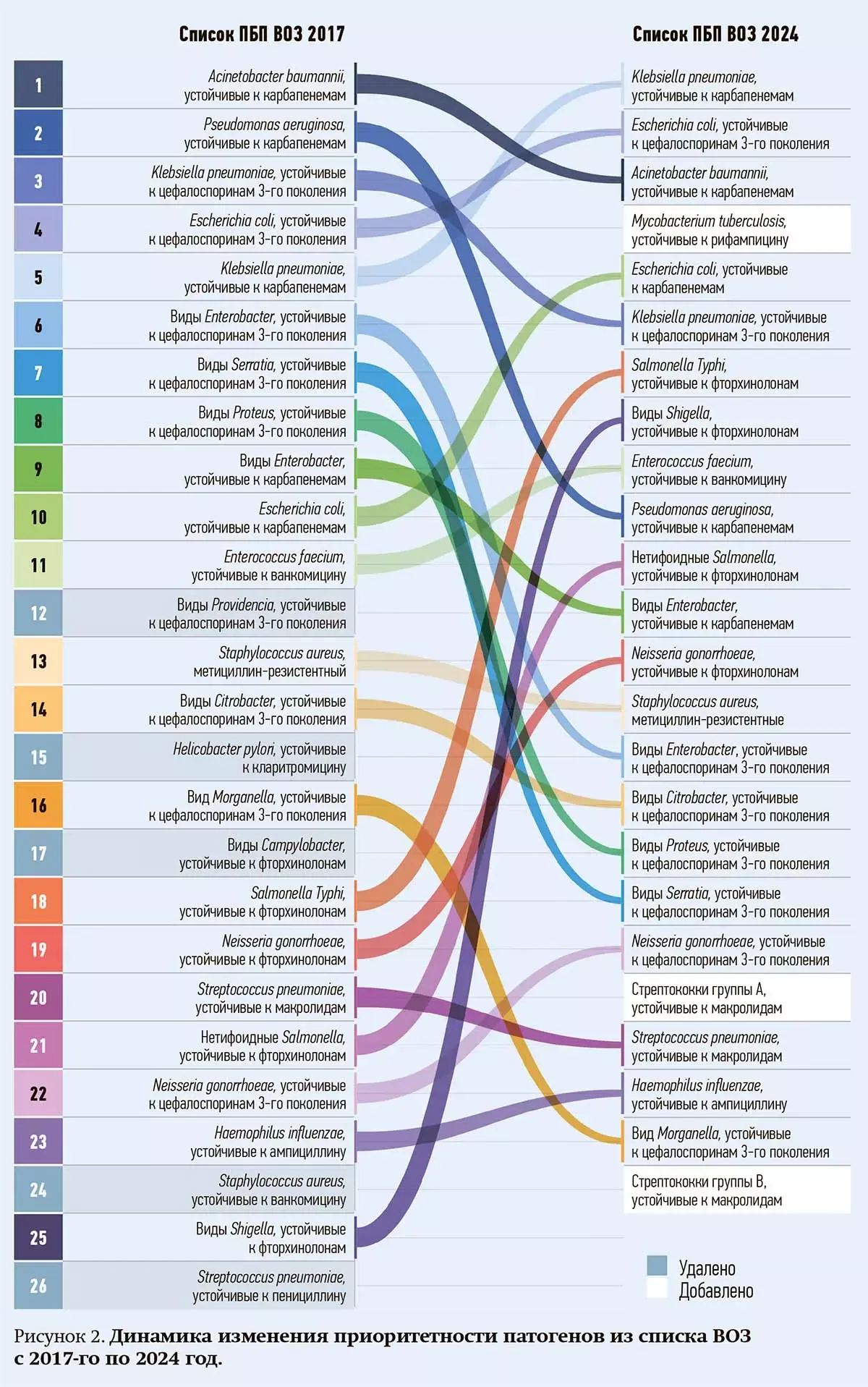
За последние 7 лет «конвейер» разработки антибиотиков вывел на рынок 9 новых препаратов с активностью in vitro или in vivo против «критических» приоритетных патогенов из списка ВОЗ 2017 года, и почти ко всем из них впоследствии были описаны устойчивые штаммы.
Обновленный список (см. рис. 1) содержит новые данные и мнения экспертов по проблемам дальнейших направлений научных исследований и опытно-конструкторских разработок (НИОКР) новых антибиотиков и содействия международной координации для стимулирования инноваций. В списке содержатся также рекомендации по разработке методов лечения, призванных остановить распространение устойчивости к противомикробным препаратам.
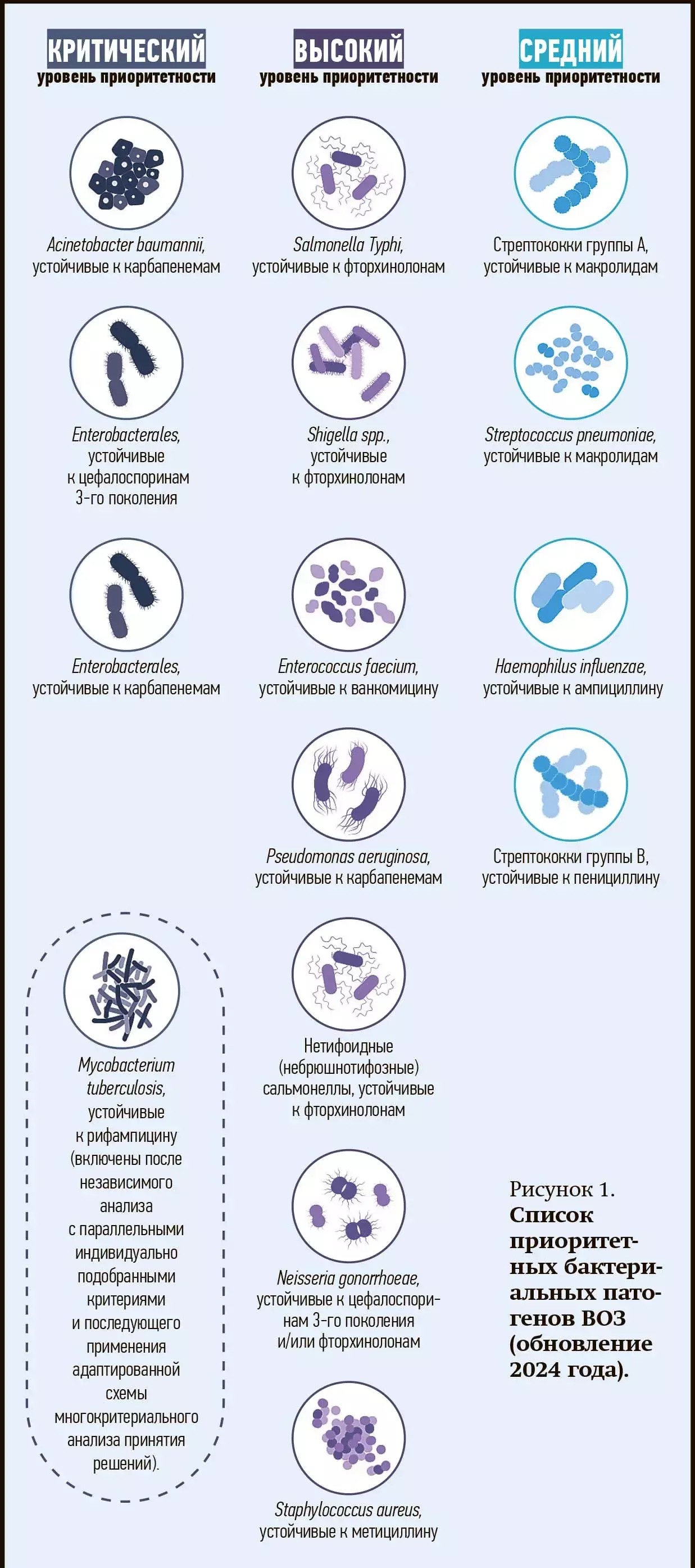
Патогены критического уровня приоритетности, такие как грамотрицательные бактерии с устойчивостью к антибиотикам последнего резерва, и микобактерии туберкулеза с устойчивостью к антибиотику рифампицину представляют серьезную глобальную угрозу в связи с создаваемым ими тяжелым бременем, способностью противостоять лечению и передавать устойчивость другим бактериям.
Патогены высокого уровня приоритетности, такие как бактерии рода Salmonella и Shigella, создают крайне тяжелое бремя в странах с низким или средним уровнем дохода наряду с Pseudomonas aeruginosa и Staphylococcus aureus, которые вызывают серьезные проблемы в учреждениях здравоохранения. Другие приоритетные патогены, такие как устойчивые к антибиотикам Neisseria gonorrhoeae и Enterococcus faecium, представляют собой исключительную проблему для общественного здравоохранения, включая персистирующие инфекции и множественную устойчивость к антибиотикам, что требует проведения целенаправленных исследований и реализации ряда мероприятий общественного здравоохранения.
К патогенам среднего уровня приоритетности относятся стрептококки групп A и B (редакцией от 2024 года обе группы вводятся в список впервые), Streptococcus pneumoniae и Haemophilus influenzae, на долю которых приходится большой вклад в бремя заболеваний. Эти патогены требуют повышенного внимания, прежде всего в уязвимых группах населения, включая детей и пожилых людей, особенно в условиях ограниченной оснащенности ресурсами.
Устойчивость к противомикробным препаратам ставит под угрозу наши возможности эффективного лечения таких социально значимых инфекций, как туберкулез, что приводит к случаям тяжелого течения заболевания и повышению уровня смертности.
Жером Саломон, помощник Генерального директора ВОЗ по вопросам всеобщего охвата услугами здравоохранения, инфекционным и неинфекционным заболеваниям:
Из списка ПБП 2024 года были исключены 5 комбинаций «патоген — антибиотик», которые содержались в списке 2017 года, и добавлены 3 новые комбинации (см. рис. 2).
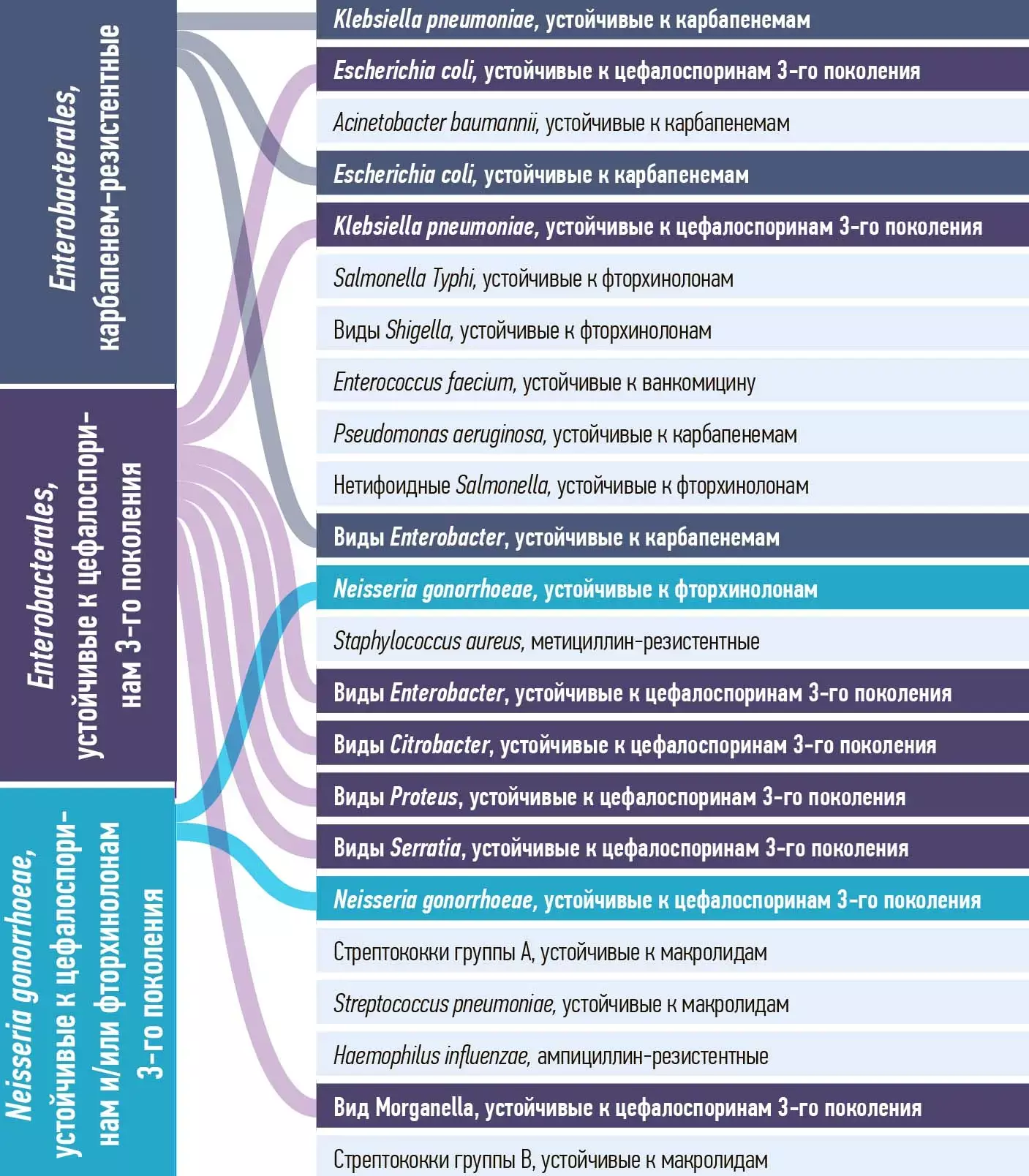
Включение устойчивых к цефалоспоринам 3-го поколения бактерий порядка Enterobacterales отдельным пунктом в составе группы высокого уровня приоритетности подчеркивает их бремя и необходимость целенаправленных вмешательств, особенно в странах со средним/низким уровнем дохода (см. рис. 3).
Изменения по сравнению с 2017 годом отражают динамичную природу устойчивости к противомикробным препаратам, требующую принятия специальных мер. Являясь ценным глобальным инструментом, список ПБП ВОЗ может быть адаптирован к разным условиям в странах и регионах, что позволит учесть региональные различия в распространении патогенов и бремени УПП. Например, все большую обеспокоенность в некоторых частях мира вызывают устойчивые к антибиотикам Mycoplasma genitalium, которые не указаны в этом перечне.
Исключение инфекции, вызванной карбапенем-резистентной Pseudomonas aeruginosa (CRPA), из группы критического уровня приоритетности и ее учет в группе высокого уровня приоритетности в редакции списка 2024 года отражает недавние сведения о снижении ее резистентности в глобальном масштабе. Несмотря на это изменение, тяжесть бремени данной инфекции в ряде регионов объясняет сохраняющуюся важность инвестиций в НИОКР и другие стратегии профилактики и контроля CRPA.
Кроме того, в списке ПБП 2024 года подчеркнута необходимость комплексного подхода в общественном здравоохранении к решению проблемы УПП, включая всеобщий доступ к качественным и доступным по цене средствам профилактики, диагностики и надлежащего лечения инфекций в соответствии с концепцией Ориентированного на людей подхода к решению проблемы УПП и основным пакетом мер по борьбе с УПП. Это крайне важно для смягчения последствий устойчивости к противомикробным препаратам, для экономики здравоохранения и здоровья населения.
