В основе развития большинства сердечно-сосудистых заболеваний (ССЗ) лежит атеросклероз артерий — хроническое воспалительное заболевание, одной из основных причин которого является избыток холестерина и отложение его во внутренней стенке артерий крупного и среднего калибра, что вызывает увеличение их жесткости, сужение просвета с формированием стабильных и нестабильных атеросклеротических бляшек (АСБ). Особенно опасны нестабильные АСБ, их поверхность может быстро истончиться, бляшка начинает разрушаться, а обычной защитной реакцией на дефект стенки сосуда является закрытие его тромбом, что ведет к развитию острого инфаркта или инсульта. Клинически такое состояние может развиваться очень быстро, без предшествующего анамнеза болезни.
Группа атеросклеротических ССЗ
- Ишемическая болезнь сердца (ИБС) в виде различных форм: инфаркт миокарда, стенокардия, внезапная коронарная смерть, безболевая ишемия миокарда, нарушения ритма и проводимости, сердечная недостаточность (как осложнение ИБС), а также такое частое нарушение ритма, как фибрилляция предсердий.
- Заболевания сосудов головного мозга, как острые — инфаркт мозга (ишемический инсульт), так и хронические — атеросклеротическая энцефалопатия.
- Заболевания периферических артерий — облитерирующий атеросклероз сосудов нижних конечностей.
- Тяжелое атеросклеротическое поражение аорты в виде аневризмы и расслоения.
- Атеросклероз артерий других локализаций — почечных, кишечника и др.
Обмен холестерина в организме
 Юлия СлободчиковаХолестерин (ХС) участвует в синтезе желчных кислот, половых и кортикостероидных гормонов, витамина D. Часть ХС поступает с пищей (экзогенный), а часть синтезируется в организме (эндогенный) — в печени (50 %), коже и кишечнике.
Юлия СлободчиковаХолестерин (ХС) участвует в синтезе желчных кислот, половых и кортикостероидных гормонов, витамина D. Часть ХС поступает с пищей (экзогенный), а часть синтезируется в организме (эндогенный) — в печени (50 %), коже и кишечнике.
Жиры (липиды), потребляемые с пищей, это по химической структуре на 95 % триглицериды (ТГ), остальные 5 % составляют эфиры ХС, жирорастворимые витамины, фосфолипиды, свободные жирные кислоты. Эти вещества с помощью ферментов — липаз желудка и 12-перстной кишки, а также желчных кислот расщепляются и всасываются в тонком кишечнике.
На этом уровне действует гиполипидемический препарат эзетимиб — ингибитор абсорбции ХС. Он препятствует всасыванию ХС из тонкого кишечника.
Всосавшийся ХС преобразуется в стенке тонкого кишечника в транспортную форму, называемую хиломикрон (ХМ). Такие формы представляют собой комбинацию липидов и белков, поэтому называются липопротеинами (ЛП).
ХМ циркулируют по крови и отдают свои ТГ жировой и мышечной ткани для дальнейшего превращения в энергию или запас, и в них повышается относительное количество ХС. Такие обогащенные ХС хиломикроны поступают в печень, где гидролизуются до более простых соединений, которые составляют основу для будущего нового синтеза.
Эндогенный ХС образуется в клетках печени в 3 этапа.
1. В гепатоцитах из 3 небольших молекул ацетилкоэнзима А образуется мевалонат.
Эту реакцию ведет фермент ГМГ-КоА-редуктаза. Его ингибирование — точка воздействия статинов — основной группы препаратов для лечения гиперхолестеринемии, которые используются в медицине более 40 лет.
Снижение уровня синтезируемого ХС за счет статинов увеличивает на поверхности гепатоцитов количество рецепторов ЛПНП, что, в свою очередь, увеличивает захват из плазмы крови ЛПНП, т. е. концентрация ХС ЛПНП в крови снижается.
2. Преобразование мевалоната через изопентенилдифосфат в сквален.
3. Преобразование сквалена в ХС.
Затем начинается путь эндогенного ХС к органам и тканям.
В клетках печени — гепатоцитах — образуется следующая транспортная форма — ЛП очень низкой плотности (ЛПОНП). Они атерогенны, содержат эндогенные ТГ, ХС и белки-апопротеины, в частности аполипопротеин В-100 (апо-В).
ЛПОНП циркулируют в крови, и за счет фермента внутренней выстилки сосудов — эндотелиальной липопротеинлипазы — содержащиеся в них ТГ расщепляются и усваиваются клетками.
Группа гиполипидемических препаратов, называемая фибраты, способна повышать активность этого фермента, что приводит к значительному снижению уровня как ТГ, так и ЛПОНП.
За счет этой трансформации ЛПОНП переходят в следующую транспортную форму — ЛП промежуточной плотности (ЛППП). Они поступают в гепатоциты, где преобразуются в ЛПНП — самую атерогенную транспортную форму ХС, содержащую максимальное количество ХС (до 55 %).
До 60 % ЛПНП поглощаются печенью с участием рецепторов гепатоцитов. С 2003 года исследуется фермент протеиновая конвертаза субтилизинового типа 9 (PSCK9), основное действие которого заключается в регулировании плотности рецепторов. Повышение его активности ведет к уменьшению количества рецепторов ЛПНП на клетках печени и, соответственно, к уменьшению поглощения ЛПНП гепатоцитами, накоплением их в крови. Подавление активности фермента ведет к противоположным результатам.
На основе этого механизма регуляции обмена ХС создана новая группа препаратов, которые называются ингибиторы PSCK9.
Избыток ЛПНП поглощается макрофагами. В отношении ЛПНП процесс начинают моноциты, которые мигрируют в субэндотелиальное пространство артерий и превращаются в макрофаги, поглощающие окисленные ЛПНП, трансформируясь в пенистые клетки — начальную стадию атерогенеза. В результате накопления липидов сначала внутриклеточно, затем внеклеточно в стенке артерии, с образованием фиброзной капсулы и при продолжающейся перегрузке липидами АСБ переходит из стабильной в нестабильную стадию, и разрывается с формированием тромбоза.
Следующая транспортная форма ХС — ЛПВП (антиатерогенные ЛП). Их задача — забирать ХС из других органов (в частности, из стенки артерий) и направлять в печень для синтеза желчных кислот и для выведения из организма. При проведении исследований не было доказано уменьшение сердечно-сосудистого риска при увеличении уровня ЛПВП.
Заключительная фаза циркуляции ХС в организме — синтез из него желчных кислот в печени, которые выделяются в кишечник и участвуют в переваривании все тех же липидов. Группа липидснижающих препаратов — секвестранты желчных кислот — не всасываются из кишечника, но связывают желчные кислоты и ХС и выводят их.
Липидограмма, лабораторный метод, используемый для изучения жирового состава плазмы крови, включает в себя показатели:
- общий холестерин (ОХС);
- ХС ЛПНП — наиболее атерогенная фракция, «вредный» ХС;
- ХС ЛПВП — «полезный» ХС;
- ТГ (считается, что уровень менее 1,7 ммоль/л ассоциирован с более низким риском ССЗ);
- коэффициент атерогенности — отношение ЛПНП к ЛПВП (в настоящее время не рассматривается как целевой показатель);
- ХС ЛПОНП и ЛППП — атерогенные фракции (целевые значения по отдельности для них не определены);
- ХС не-ЛПВП — расчетный показатель совокупности всех атерогенных ЛП, равный разности между ОХС и ХС ЛПВП, используется при высоком уровне ТГ (более 4,5 ммоль/л), при котором затруднено прямое определение уровня ЛПНП;
- апо-В — дает прямую оценку общей концентрации атерогенных частиц, также используется при повышенном уровне ТГ.
Вероятная линейная зависимость между уровнем липидов и сердечно-сосудистым риском указана в табл. 1.

В результате многих исследований получены убедительные доказательства пользы от достижения установленных целевых значений ЛПНП для определенных групп пациентов (см. табл. 4).
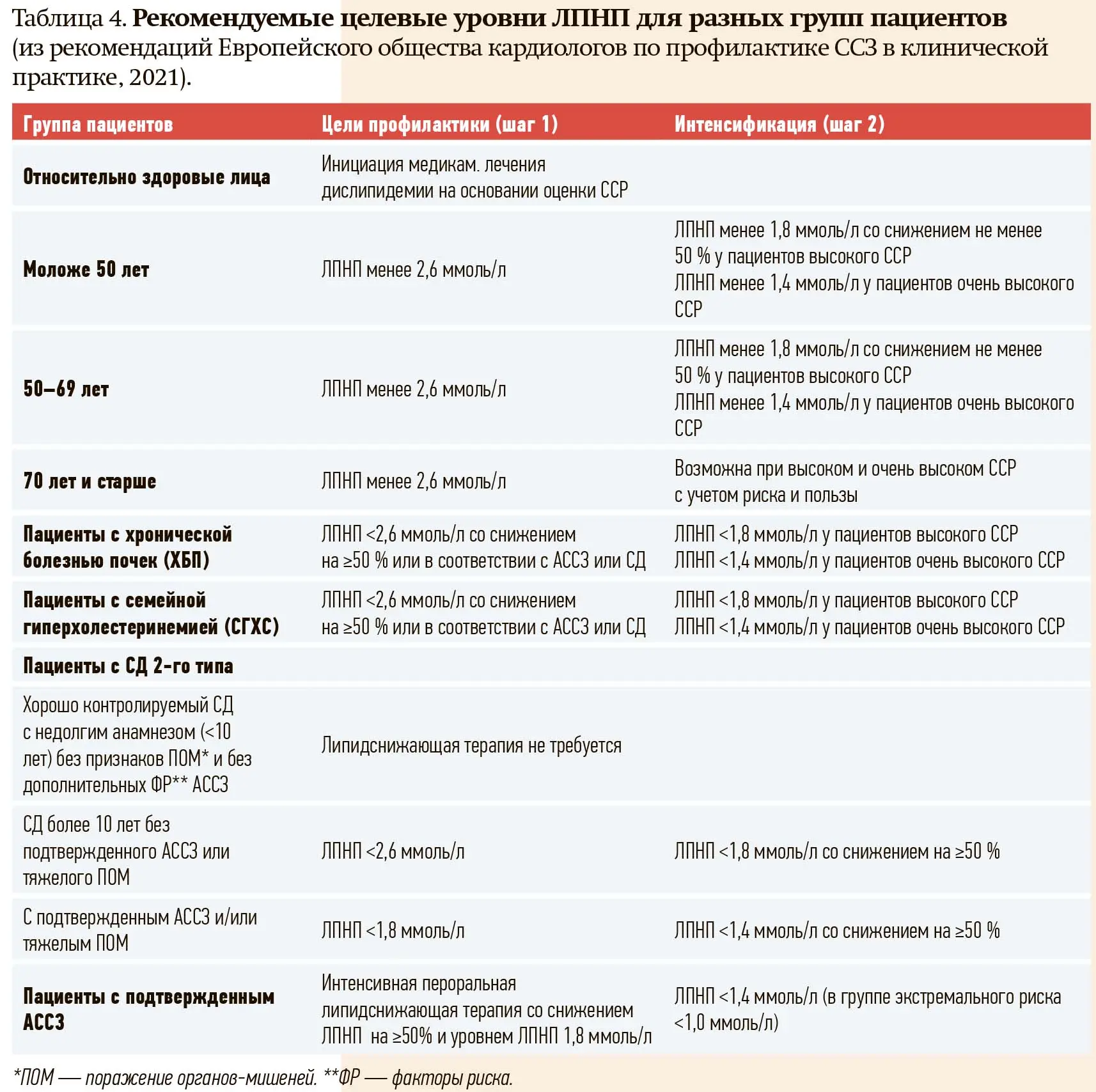
Не существует убедительных доказательств в пользу снижения повышенного уровня ТГ и повышения сниженных ЛПВП в общей популяции.
Снижение уровня атерогенных липопротеинов
Гипохолестериновая диета
Предполагает увеличение количества потребляемой растительной пищи и уменьшение количества животной.
Показано ограничение употребления животных и трансненасыщенных жиров: красное мясо, особенно в виде колбасных изделий, до 350–500 г в неделю; субпродукты, продукты, приготовленные во фритюре, молочный жир (сыр, жирное молоко и жирный йогурт), твердый маргарин, пальмовое, кокосовое, сливочное масло, сало, бекон, чипсы, майонез, попкорн, готовые смеси для выпечки и заправки для салатов, замороженные полуфабрикаты, кондитерские изделия.
Рекомендуется увеличение в рационе овощей, фруктов, бобовых, орехов, цельнозерновых круп, любых сортов рыбы, мяса птицы без кожи.
Алкоголь следует ограничить — до 100 г чистого алкоголя в неделю; поваренной соли потреблять <5 г в сутки.
Гиполипидемические препараты
При высоком уровне ХС ЛПНП
Статины являются препаратами выбора; доказано, что они снижают заболеваемость и смертность от атеросклеротических ССЗ (АССЗ), а также необходимость вмешательства на коронарных артериях. Другие классы гиполипидемических препаратов не являются препаратами первого выбора для лечения повышенного уровня ЛПНП, поскольку не продемонстрировали эквивалентной эффективности в снижении заболеваемости АССЗ. Статины также несколько повышают содержание ЛПВП и в умеренной степени снижают уровень ТГ.
Кроме влияния на липидный обмен имеют дополнительное положительное действие на организм, так называемые плейотропные эффекты, с которыми также связано благоприятное протективное воздействие на сердечно-сосудистую систему.
Лечение статинами должно быть многолетним, т. к. при их отмене клинический эффект быстро исчезает.
Современные статины обычно хорошо переносятся. У 1–2 % пациентов наблюдается повышение уровня печеночных ферментов, часто обратимое, без нарушения функции печени, серьезная токсичность печени развивается исключительно редко. У 10–11 % умеренно повышается уровень мышечной креатинкиназы (до 3–5 раз), что может сопровождаться миалгией, редко — миопатией и повреждением мышечной ткани с развитием почечной недостаточности (рабдомиолиз).
Мышечные симптомы могут зависеть от дозы. Побочные эффекты чаще проявляются у пожилых лиц, пациентов с множественными расстройствами, а также у принимающих одновременно несколько медикаментозных средств. В ряде случаев достаточно просто поменять один статин на другой или снизить его дозу (после временного прекращения приема препарата). Иногда может повышаться уровень глюкозы и гликированного гемоглобина в начале лечения (зависит от дозы). Но, как правило, польза от приема статинов превышает риск.
Статины противопоказаны во время беременности и в период грудного вскармливания.
Интенсивная терапия статинами в настоящее время рекомендована при острых формах ИБС: остром коронарном синдроме, инфаркте миокарда, нестабильной стенокардии.
Эзетимиб — ингибитор всасывания ХС в кишечнике. Снижает уровень ЛПНП на 15–22 %. При непереносимости статинов его можно применять в качестве монотерапии или добавлять к статинам у пациентов с постоянным повышением уровня ЛПНП на фоне приема максимальных доз статинов. Побочные эффекты отмечаются редко (наиболее частые из них — боль в животе, диарея, метеоризм, головная боль).
Ингибиторы PSCK9 представлены 2 группами препаратов:
1. Анти-PCSK9 моноклональные антитела доступны в виде подкожных инъекций, которые вводят 1–2 раза в месяц. Они удерживают фермент PCSK9 от прикрепления к рецепторам ЛПНП, что приводит к улучшению функции этих рецепторов. Используются при непереносимости статинов в монотерапии, также совместно со статинами или эзетимибом для усиления гиполипидемического эффекта. Побочные эффекты редкие.
2. Малая интерферирующая рибонуклеиновая кислота вводится в виде подкожной инъекции каждые 6 месяцев. Инклисиран ингибирует продукцию фермента PCSK9 в печени за счет генной инженерии — посттранскрипционного механизма регуляции экспрессии генов. Серьезных побочных эффектов препарата в настоящее время не выявлено. Может сочетаться со статинами.
Секвестранты желчных кислот обычно используют вместе со статинами, т. к. в монотерапии недостаточно снижают ЛПНП. Они являются препаратами выбора для беременных или планирующих беременность женщин. Безопасны, но побочные эффекты (метеоризм, тошнота, рвота, спазмы и запор, нарушение всасывания жирорастворимых витаминов) ограничивают их применение. Могут повышать уровень ТГ и поэтому противопоказаны при гипертриглицеридемии.
Бемпедоевая кислота, ингибитор АТФ-цитратлиазы — относительно новый препарат, препятствует синтезу ХС в печени и увеличивает количество рецепторов ЛПНП. Снижает уровень ЛПНП на 15–17 %. Используется у пациентов с ассоциированными со статинами побочными эффектами со стороны мышечной системы, поскольку не вызывает мышечной боли или слабости. Может применяться в качестве монотерапии или в сочетании с другими препаратами. Побочные эффекты включают гиперурикемию и разрыв сухожилий.
Ожидаемое снижение уровня ЛПНП при применении различных липидснижающих препаратов и их комбинаций представлено в табл. 2.

При высоком уровне ТГ
Фибраты. Имеются ограниченные доказательства, что эти препараты сокращают частоту сердечно-сосудистых событий. Снижают содержание ТГ примерно на 50 %, повышают уровень ЛПВП почти на 20 %. Побочные эффекты включают диспепсию, боли в животе и повышение уровня печеночных ферментов в сыворотке. В редких случаях развивается холестаз. При применении со статинами могут потенцировать мышечную токсичность; также потенцируют эффект варфарина.
Омега-3 жирные кислоты — в дозах 1–6 г/день эйкозапентаеновая и докозагексаеновая кислоты также могут снижать содержание ТГ. Их целесообразно добавлять к другим гиполипидемическим средствам. Побочные эффекты включают отрыжку и диарею.
Дозировка и эффекты разных видов гиполипидемических препаратов приведены в табл. 3.

