Что изменилось в рекомендациях Европейского общества кардиологов в отношении пациентов с сахарным диабетом (руководство ESC 2023), рассказала Татьяна Мохорт, заведующая кафедрой эндокринологии БГМУ, доктор мед. наук, профессор.
Стрессовая гипергликемия vs сахарный диабет
 Татьяна МохортСредняя продолжительность жизни пациентов с сахарным диабетом (СД) составляет 74 года, в то время как в общей популяции — 69 лет. Почему так происходит? Дело в том, что этой категорией активно занимаются специалисты, начиная от этапа врачей общей практики, выявляющих заболевание, и заканчивая эндокринологами и кардиологами, которые с разной успешностью справляются с ним.
Татьяна МохортСредняя продолжительность жизни пациентов с сахарным диабетом (СД) составляет 74 года, в то время как в общей популяции — 69 лет. Почему так происходит? Дело в том, что этой категорией активно занимаются специалисты, начиная от этапа врачей общей практики, выявляющих заболевание, и заканчивая эндокринологами и кардиологами, которые с разной успешностью справляются с ним.
В рекомендациях 2023 года акцентируется внимание на диагностике и тактике ведения пациентов с СД с позиций, важных для эндокринолога.
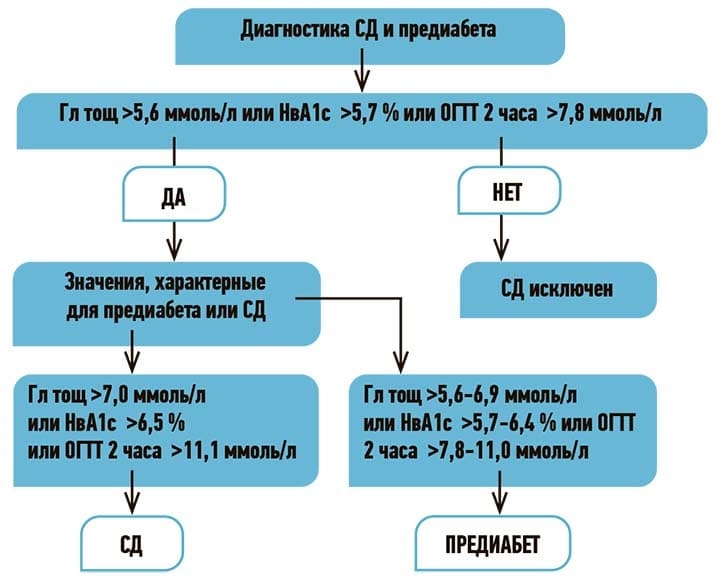
Критерии диагностики СД остались неизменными (см. рис. 1), при этом делается акцент на облигатную необходимость скрининга у всех пациентов с сердечно-сосудистыми заболеваниями (ССЗ).
Также важно понимать, что любой интрагоспитальный пациент нуждается в контроле уровня глюкозы крови, и, поскольку повышение уровня глюкозы может быть обусловлено стрессом, рекомендуется определение уровня гликированного гемоглобина (HbA1c) для дифференцирования «стрессовой» гипергликемии или СД.
Рисунок 1. Диагностика СД и предиабета.HbA1c, тощаковая гликемия, ОГТТ, рандомное определение гликемии — скрининг показан всем пациентам с ССЗ.
Гликемические цели
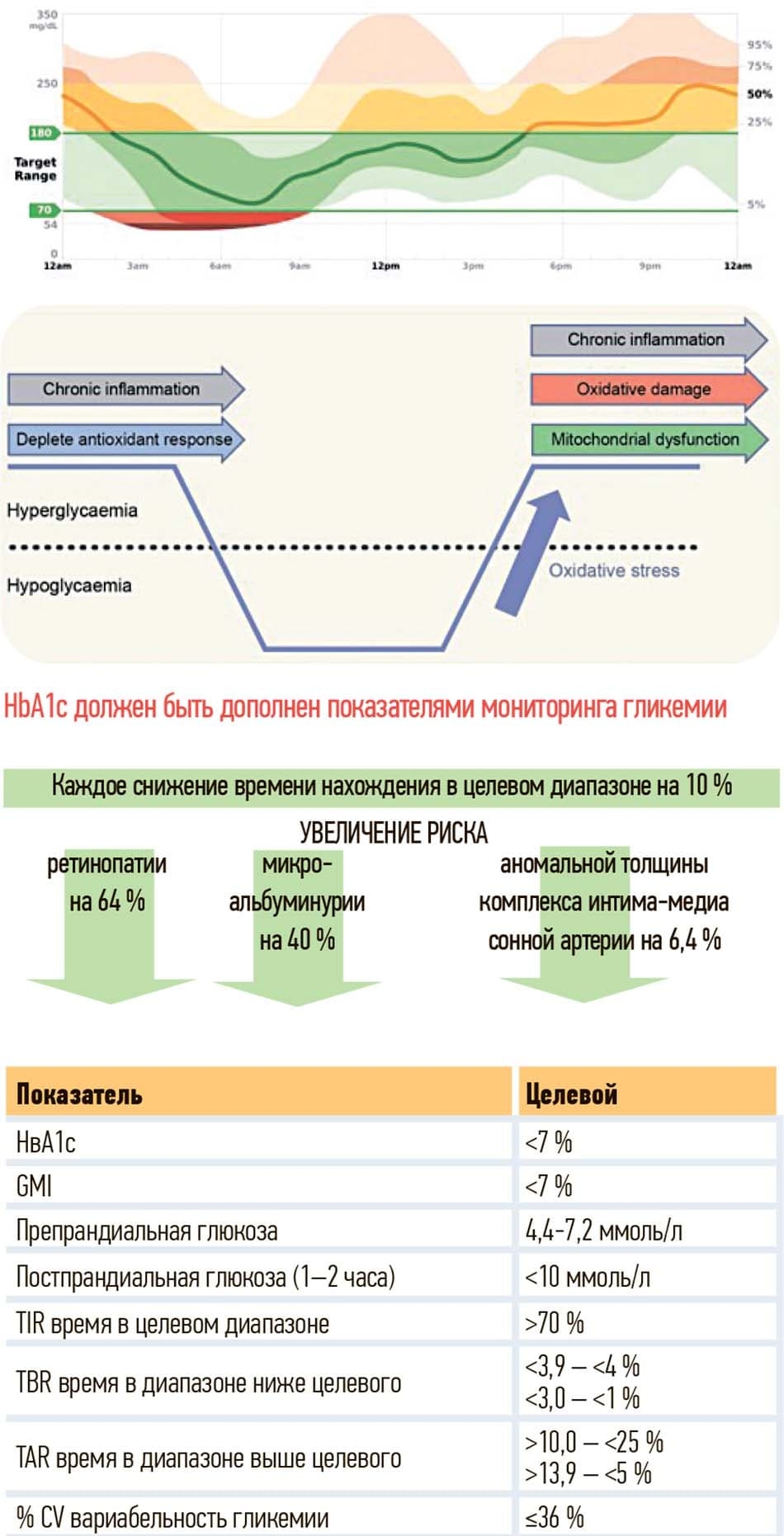
Определяя гликемическую цель, в первую очередь необходимо ориентироваться на потенциально ожидаемую продолжительность жизни пациента. Чем она меньше, тем менее жесткие цели должны быть предусмотрены в этом случае. Но HbA1c не отражает вариабельность гликемии в течение суток и должен быть дополнен постоянным мониторингом гликемии.
Важно помнить, что не только гипергликемия, но и гипогликемия связана с повышенным риском кардиальных осложнений. Доказано, что воздействие гипогликемии на период около 15 мин/сут у лиц с высоким риском ССЗ является фактором повышения риска смерти от ССЗ. Поэтому вариабельность гликемии, которая регистрируется при использовании постоянного мониторинга гликемии, становится потенциальным фактором риска сердечно-сосудистых событий, смертности, когнитивной функции с риском прогрессии диабетической ретинопатии и определяет приоритет использования глюкозоснижающих препаратов с низким риском гипогликемии и доказанными кардиоваскулярными преимуществами.
С появлением приборов постоянного мониторинга гликемии произошли изменения в оценке параметров. Сегодня учитывается, что важен не только уровень HbA1c, но и время, которое пациент в течение суток проводит в целевом диапазоне гликемии, и время в диапазоне выше и ниже целевого диапазона и, естественно, вариабельность гликемии (см. рис. 2). К слову, снижение времени в целевом диапазоне на 10 % является мощным фактором повышения риска микрососудистых и макрососудистых осложнений у пациента с СД.
Рисунок 2. Влияние вариабельности гликемии.
Сердечно-сосудистые риски при СД
Важно: изменились подходы к обозначению рисков (низкий, умеренный, высокий и очень высокий).
Градация происходит соответственно шкале SCORE2-Diabetes, доступной в онлайн-режиме на сайте Европейского общества кардиологов (см. рис. 3). В результате тактика лечения определяется в зависимости от 10-летнего прогноза риска.
Рисунок 3. Категории сердечно-сосудистых рисков при СД.

Физическая активность — мощнейший фактор кардиоваскулярной протекции, влияющий на липопротеиды, на состояние и адаптацию миокарда.
Поэтому должны быть использованы любые альтернативы физической активности: ходьба, упражнения на сопротивление — ограничение сидения, которые также способствуют улучшению чувствительности к инсулину и гликемического контроля, увеличению мышечной силы. Нарушения сна рассматриваются как фактор ухудшения гликемического контроля (более 8 и менее 6 часов негативно влияют на компенсацию СД).
Что нового в подходах к коррекции гликемии?
В настоящее время глюкозоснижающие средства делятся на несколько категорий:
- препараты, обеспечивающие снижение кардиоваскулярного (КВ) риска, имеющие КВ преимущества;
- препараты с доказанной КВ безопасностью;
- препараты, КВ безопасность которых не подтверждена в рандомизированных исследованиях.
Рекомендации по старту глюкозоснижающей терапии в зависимости от категорий КВ риска, определенных по шкале SCORE2-Diabetes, приведены в таблице.
Таблица. Старт глюкозоснижающей терапии в зависимости от категорий КВ риска, определенных по шкале SCORE2-Diabetes.

На основании результатов рандомизированных клинических исследований для снижения КВР должны быть использованы АР ГПП-1 или ИНКТГ-2.
ГПП-1 — белковая молекула, обладающая гормональным эффектом и оказывающая глюкозоснижающий эффект за счет повышения инсулиновой секреции в момент попадания пищи в желудочно-кишечную трубку.
Препараты, относящиеся к классу АР ГПП-1, то есть аналоги ГПП-1, обладают сахароснижающим действием, по результатам исследований LEADER (лираглутид), SUSTAIN-6 (семаглутид), REWIND (дулаглутид) обеспечивают кардиопротективные эффекты, включая снижение риска развития инсультов, нефропротекцию, что связано со значимым снижением гликемии, проявлений инсулинорезистентности, снижением массы тела.
Снижение массы тела при использовании АР ГПП-1 максимально в сравнении с любыми другими антигипергликемическими препаратами, поэтому АР ГПП-1 предпочтительно использовать у пациентов с ожирением (препараты разрешены для лечения ожирения у лиц без СД).
Ликсенатид, семаглутид для орального приема и эксенатид в настоящее время не являются препаратами первого выбора.
Основные лимитации использования АР ГПП-1 включают диспепсии, риск развития панкреатита у пациентов с анамнезом панкреатита или факторов его риска, стоимость и ограниченную доступность (в настоящее время в Беларуси доступен лираглутид).
Ингибиторы натриевого котранспортера глюкозы 2-го типа (ИНКТГ-2) работают за счет повышения экскреции глюкозы с мочой.
Часто врачи сетуют, что с глюкозой крови у пациента справиться удалось, а с глюкозурией не получается, но это ожидаемый результат действия препарата.
Этот класс препаратов продемонстрировал снижение кардиоваскулярного риска (за исключением эртуглифлозина), причем были зарегистрированы максимальное снижение проявлений (прогрессии) сердечной недостаточности и нефропротективные влияния. Ограничения использования ИНКТГ-2 связаны в первую очередь с повышением риска урогенитальных инфекций, что определяет необходимость соблюдения гигиенических мероприятий.
Этот класс лекарственных средств может вызвать гиповолемию, особенно у пожилых пациентов, при одновременном использовании диуретиков (требуется коррекция дозы диуретиков) и развитие эугликемического кетоацидоза при использовании низкоуглеводной диеты. Доказано, что они безопасны при ХОБЛ, уменьшают количество фибрилляций предсердий и выраженность анемии, снижают уровень мочевой кислоты, случаев подагры и обеспечивают снижение гиперкалиемии. Так как стоимость этого класса препаратов в разы меньше, чем АР ГПП-1, используют их примерно во столько же раз чаще.
Нельзя игнорировать побочные эффекты:
1. Появление глюкозурии влечет за собой риски урогенитальных инфекций. Пациент должен быть предупрежден об этом и о необходимости соблюдать соответствующие гигиенические процедуры.
2. Названные препараты выводят жидкость, за счет чего возможно развитие гиповолемии. Пациентам нужно разъяснить правила адекватного питья, а врачи в случае использования диуретиков должны пересмотреть диуретическую терапию.
3. Эугликемический кетоацидоз — к счастью, самое редкое осложнение, оно компенсируется адекватным приемом углеводов. Пациентам важно разъяснить, что, переходя на этот класс препаратов, нельзя быть на кетогенной диете с полным исключением углеводов.
На рисунке 4 приведена схема последовательного рационального применения глюкозоснижающей терапии, включая использование агентов:
- не обеспечивающих кардиопротекцию, но имеющих некоторые кардиоваскулярные преимущества (метформин и пиоглитазон);
- с доказанной КВ безопасностью (ингибиторы дипептидилпептидазы 4, ИНКТГ-2 эртуглифлозин и производные сульфонилмочевины (гликлазид и глимепирид);
- без доказанной КВ безопасности (инсулины короткого действия, другие производные сульфонилмочевины (глибенкламид, гликвидон).
Рисунок 4.Алгоритм выбора глюкозоснижающей терапии.

Бариатрическая или метаболическая хирургия?
Когда бариатрическая хирургия применяется для лечения СД, то этот метод называется уже не бариатрической, а метаболической хирургией.
В рекомендациях Европейского общества кардиологов также обращается внимание на то, что метаболическая хирургия является фактором, который может снизить кардиоваскулярную смертность, микрососудистые осложнения, обеспечить не только снижение массы тела, но также уменьшение потребности в глюкозоснижающей терапии вплоть до отмены и привести к ремиссии СД у пациентов с СД и ожирением.
Несмотря на травматичность этих хирургических вмешательств и интра- и послеоперационные риски, метаболическая хирургия является потенциальным методом лечения СД.
Данные рекомендации кратко излагают подходы к ведению СД с позиций сочетания с ССЗ. Эта клинически сложная ситуация требует слаженной работы врачей общей практики, терапевтов, эндокринологов и кардиологов в достижении единой цели — увеличении продолжительности и улучшении качества жизни.
Как говорил Стив Джобс, «только наличие цели приносит жизни смысл и удовлетворение. Это способствует не только улучшению здоровья и долголетию, но также дает вам капельку оптимизма в тяжелое время».