Гастроинтестинальные стромальные опухоли (ГИСО, GIST) — наиболее часто встречаемые неэпителиальные (мезенхимальные) опухоли желудочно-кишечного тракта (80 %), исходящие из интерстициальных клеток-пейсмекеров (Кахаля), которые отвечают за перистальтику ЖКТ. Чаще поражается желудок, тонкая кишка, реже — толстая и прямая кишки, пищевод. Для опухоли характерны мутации в генах KIT и PDGFRA, отсутствие генетических изменений при «диком типе» (WT), экспрессия маркера C-KIT (CD117).
Эпидемиология
Обычно ГИСО возникают после 40 лет, чаще всего наблюдаются у пожилых пациентов (средний возраст 60–65 лет).
Количество выявленных ГИСО в Беларуси:
- 2017 год — 64,
- 2018 год — 92,
- 2019 год — 88,
- 2020 год — 64,
- 2021 год — 75,
- 2022 год — 83.
Подавляющее большинство ГИСО являются спорадическими. Тем не менее примерно 5–10 % встречается при следующих синдромах, обычно как ГИСО с дефицитом SDH:
- триада Карнея,
- синдром Карнея — Стратакиса,
- нейрофиброматоз типа 1 (NF1) — редко,
- семейные GIST — KIT (чаще) или зародышевые мутации PDGFRA.
Частота встречаемости злокачественных новообразований желудка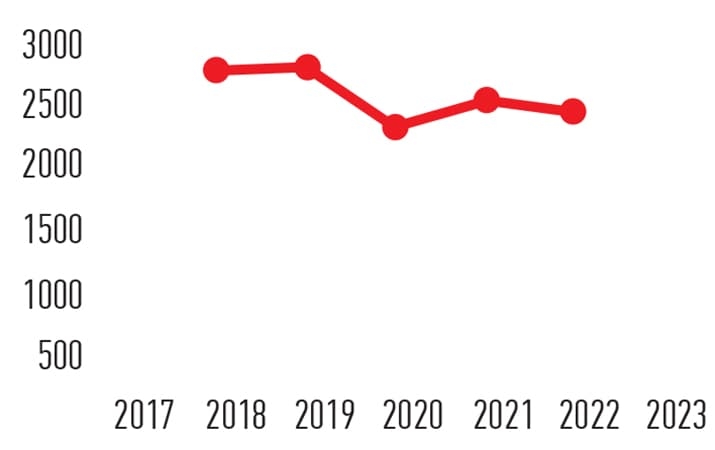
Частота встречаемости злокачественных ГИСО желудка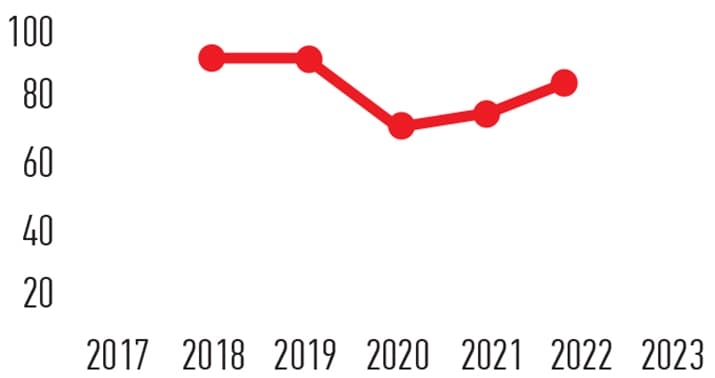
Клиническая картина
Отмечается вариабельность клинических проявлений:
- небольшие опухоли чаще протекают бессимптомно, независимо от локализации, и обнаруживаются случайно;
- имеют тенденцию к интрамуральному росту, выпячиванию внутрипросветно или экстрамурально, если они достаточно большие;
- редко вызывают дисфагию или непроходимость;
- более крупные опухоли изъязвляются и вызывают желудочно-кишечное кровотечение;
- могут проявляться неспецифическими желудочно-кишечными симптомами (например, болью в животе, тошнотой, рвотой);
- агрессивные опухоли могут проявляться метастазами или симптомами, относящимися к распространенному опухолевому поражению.
Патология
ГИСО, как правило, являются подслизистыми опухолями, а покрывающая их слизистая оболочка часто остается интактной при визуальной оценке. Риск прогрессирования заболевания зависит от митотической активности, размера и анатомических особенностей. Критерии размера делятся на четыре категории:
1) ≤2 см,
2) >2 см до ≤5 см,
3) >5 см до ≤10 см,
4) >10 см.
Первичный очаг и метастазы
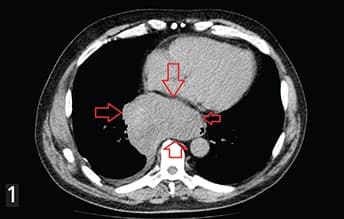 Рисунок 1. ГИСО нижней трети пищевода.ГИСО возникают в любом месте ЖКТ. Общие первичные очаги включают:
Рисунок 1. ГИСО нижней трети пищевода.ГИСО возникают в любом месте ЖКТ. Общие первичные очаги включают:
- желудок — 54–70 % (наиболее распространенная с поражением желудка);
- тонкий кишечник — 20–30 %;
- толстую и прямую кишку — 5–7 % (наиболее распространенная с поражением прямой кишки);
- пищевод (редко) — 1 % (см. рис. 1).
Кроме того, известно, что экстрагастральные ГИСО возникают в брыжейке, сальнике, забрюшинном пространстве и чаще всего являются метастазами.
При метастазировании ГИСО наиболее часто поражаются:
- печень (70 %) — множественные узлы с поражением обеих долей, васкуляризация мелких узлов идентична паренхиме печени, крупные узлы с участками распада;
- брюшина (52 %) — множественные солидные узлы, которые могут сливаться в конгломераты, крупные узлы с участками распада.
Лимфогенное метастазирование не характерно (не более 7 %), легкие и кости поражаются крайне редко.
Формы роста опухоли
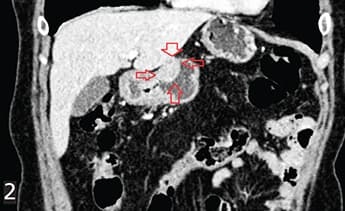 Рисунок 2. Эндоорганная форма. ГИСО антрального отдела желудка.При эндоорганной форме опухоль растет в просвет органа ЖКТ, например, в просвет желудка. Такая опухоль часто осложняется изъязвлением слизистой оболочки, поэтому манифестирует в основном желудочно-кишечным кровотечением. Наиболее узнаваемый и характерный признак для этой формы роста и в целом для мезенхимальных опухолей ЖКТ — «округлой формы дефект наполнения с язвенной нишей» (см. рис. 2).
Рисунок 2. Эндоорганная форма. ГИСО антрального отдела желудка.При эндоорганной форме опухоль растет в просвет органа ЖКТ, например, в просвет желудка. Такая опухоль часто осложняется изъязвлением слизистой оболочки, поэтому манифестирует в основном желудочно-кишечным кровотечением. Наиболее узнаваемый и характерный признак для этой формы роста и в целом для мезенхимальных опухолей ЖКТ — «округлой формы дефект наполнения с язвенной нишей» (см. рис. 2).
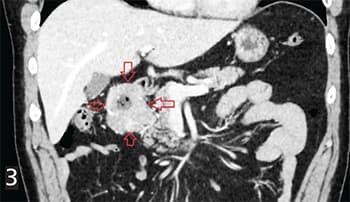 Рисунок 3. Экзоорганная форма. ГИСО 12-перстной кишки с инвазией в головку поджелудочной железы, мета- стазами в регионарных лимфоузлах, микрометастазами в большой сальник.При экзоорганной форме роста опухоль исходит из стенки органа ЖКТ, но растет в брюшную полость (см. рис. 3).
Рисунок 3. Экзоорганная форма. ГИСО 12-перстной кишки с инвазией в головку поджелудочной железы, мета- стазами в регионарных лимфоузлах, микрометастазами в большой сальник.При экзоорганной форме роста опухоль исходит из стенки органа ЖКТ, но растет в брюшную полость (см. рис. 3).
Диагностика
Рентгеноскопия. При исследовании верхних отделов брюшной полости можно увидеть дефект наполнения, выступающий из стенки желудка, с расположенными поверх него изъязвлениями. Края опухоли обычно выглядят гладкими и могут образовывать прямые или тупые углы с прилегающей слизистой оболочкой из-за ее интрамурального происхождения.
Рентгенологически трудно отличить доброкачественную ГИСО от злокачественной. Диагноз злокачественной ГИСО требует гистологического анализа, но некоторые характеристики указывают на злокачественность, в частности:
- экзогастральный рост;
- диаметр >5 см;
- центральный некроз;
- распространение на другие органы.
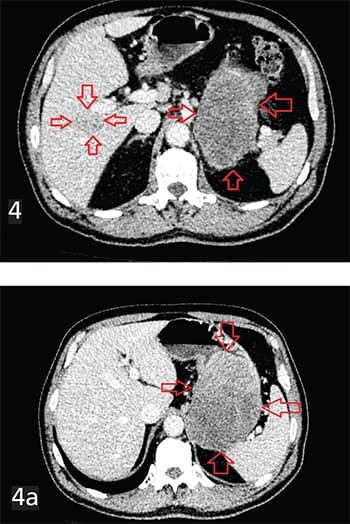 Рисунок 4, 4а. ГИСО тела желудка с инвазией в хвост поджелудочной железы, селезенку, левый надпочечник, мезоколон с метастазом в S5–6 печени.Компьютерная томография органов брюшной полости, малого таза с внутривенным контрастированием является стандартным методом оценки распространенности опухолевого процесса. Обнаруживаются следующие типы опухолей:
Рисунок 4, 4а. ГИСО тела желудка с инвазией в хвост поджелудочной железы, селезенку, левый надпочечник, мезоколон с метастазом в S5–6 печени.Компьютерная томография органов брюшной полости, малого таза с внутривенным контрастированием является стандартным методом оценки распространенности опухолевого процесса. Обнаруживаются следующие типы опухолей:
- однородной солидной структуры, как правило, небольших размеров;
- неоднородной с крупной центральной зоной распада или с множественными мелкими участками;
- неоднородной солидно-кистозной структуры, такие опухоли обладают крупными кистозными компонентами.
Контрастирование обычно гетерогенное, периферическое (из-за центрального некроза), кальциноз встречается редко (3 %).
Магнитно-резонансная томография. Наличие некрозов, геморрагических и кистозных изменений делает внешний вид опухолевого процесса изменчивым.
Т1: солидный компонент низкой интенсивности сигнала, усиление обычно присутствует и преимущественно периферическое при более крупных поражениях.
T2: кистозный компонент высокой интенсивности сигнала.
МРТ применяется при подозрении на ГИСО прямой кишки, а также как уточняющий метод при определении объема поражения печени.
Ядерная медицина. ГИСО являются FDG-зависимыми опухолями, ПЭТ-КТ с F-18 FDG можно использовать для начальной стадии и оценки ответа на лечение. Области центрального некроза могут быть FDG-негативными на ПЭТ-КТ (т. е. иметь низкое или отсутствующее поглощение индикатора).
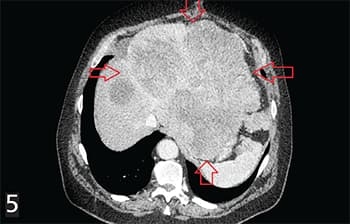 Рисунок 5. ГИСО верхней трети желудка. Состояние после секторальной резекции желудка. Прогрессирование: многоузловой опухолевый конгломерат с поражением печени, стенок желудка, 12-перстной кишки, левой ножки диафрагмы, брыжейки, сосудов с метастазами по брюшине, метастазами в мягких тканях передней брюшной стенки.В связи с этим рентгенологическое заключение и максимальное приближение к морфологической оценке на дооперационном этапе имеет большое значение в определении тактики ведения и лечения пациента.
Рисунок 5. ГИСО верхней трети желудка. Состояние после секторальной резекции желудка. Прогрессирование: многоузловой опухолевый конгломерат с поражением печени, стенок желудка, 12-перстной кишки, левой ножки диафрагмы, брыжейки, сосудов с метастазами по брюшине, метастазами в мягких тканях передней брюшной стенки.В связи с этим рентгенологическое заключение и максимальное приближение к морфологической оценке на дооперационном этапе имеет большое значение в определении тактики ведения и лечения пациента.
 Рисунок 5а. Тот же пациент, состояние после курсов МХТ иматинибом с положительной динамикой за счет редукции всех опухолевых очагов.Но, с другой стороны, для ГИСО отсутствуют какие-либо патогномоничные признаки, зачастую ее практически невозможно отличить от ряда других новообразований, таких как лейомиома ЖКТ, желудочно-кишечные лейомиосаркомы или лимфомы.
Рисунок 5а. Тот же пациент, состояние после курсов МХТ иматинибом с положительной динамикой за счет редукции всех опухолевых очагов.Но, с другой стороны, для ГИСО отсутствуют какие-либо патогномоничные признаки, зачастую ее практически невозможно отличить от ряда других новообразований, таких как лейомиома ЖКТ, желудочно-кишечные лейомиосаркомы или лимфомы.
⠀
На какие вопросы необходимо ответить рентгенологу?
Для того чтобы хирург (клиницист) мог получить всю необходимую ему информацию, рентгенологу нужно ответить на ряд вопросов в своем заключении:
- локализация опухоли (описание локализации патологического процесса, органопринадлежности опухоли);
- описание опухоли (ее семиотических признаков, проведение дифференциации с другими образованиями, при ГИСО тонкой кишки следует указать наличие крупных кистозных включений, наличие осложнений);
- описание местной распространенности опухоли (оценка взаимосвязи с окружающими сосудами и органами);
- оценка распространенности процесса (отражение состояния печени, брюшины, лимфоузлов, костей, легких и других органов);
- сопутствующая патология (асцит, тромбоз и др.).
Лечение и прогноз
Хирургическая резекция единым блоком является основным методом лечения ГИСО. При метастатической форме применяется таргетная терапия (иматиниб).
Химиотерапия иматинибом эффективна в большинстве случаев и оказала существенное влияние на прогноз даже при лечении в течение одного года, снижая частоту рецидивов через год с 17 % до 3 %. Другие препараты второй линии (например, сунитиниб) также изучаются и используются у пациентов с резистентными к иматинибу опухолями.
Триада Карнея
Это редкий, ненаследственный синдром, характеризующийся сочетанием множественных опухолей в нескольких органах: ГИСО желудка, хондромы или гамартохондромы легкого и экстраадреналовой параганглиомы.
В основе патогенеза лежит недостаточность сукцинатдегидрогеназы в стволовых клетках.
Триаду Карнея следует отличать от наследственного синдрома Карнея — Стратакиса, для которого характерно сочетание ГИСО и параганглиомы (не сопровождается появлением хондромы легкого).
Заболевают преимущественно молодые женщины (в среднем до 30 лет). Строгого хронологического порядка появления образований не существует, поэтому наличие сочетаний двух из трех описанных опухолей принято расценивать как проявление триады Карнея.
⠀
Диагностика
▶️ ГИСО желудка (99 %): в отличие от спорадических ГИСО отсутствуют мутации KIT и PDGFRA; CD117 позитивны; мультицентричный рост; плохой ответ на таргетную терапию (иматиниб).
▶️ Хондрома легкого (80 %): множественное одностороннее поражение; протекает бессимптомно, редко с кровохарканьем и болями; наличие кальцинации; имеются случаи малигнизации хондромы.
▶️ Экстраадреналовая параганглиома (50 %): часто исходит из парааортального параганглия; функционирующие, с избыточной продукцией катехоламинов; возможны инвазивный рост, метастазирование.
Нефункционирующая адренокортикальная аденома не противоречит установке синдрома.
Прогноз у пациентов с триадой Карнея, как правило, благополучный. При радикальном хирургическом лечении 40-летняя выживаемость составляет 73 %.
 Евгений Кардис, Татьяна Хамадуллина, Юлия Церковская, Сергей Баранов, врачи-рентгенологи рентгеновского отделения РНПЦ онкологии и медрадиологии имени Н. Н. Александрова.
Евгений Кардис, Татьяна Хамадуллина, Юлия Церковская, Сергей Баранов, врачи-рентгенологи рентгеновского отделения РНПЦ онкологии и медрадиологии имени Н. Н. Александрова.
