До ребенка в материнской утробе — несколько сантиметров. Но когда приходится проходить их ради спасения его жизни — эти сантиметры превращаются в сосредоточение всего врачебного опыта, теоретических знаний и хирургических навыков. О помощи сложным пациенткам, искусстве операций и ответственности руководителя рассказывает заместитель директора по акушерству и гинекологии РНПЦ «Мать и дитя» Елена Гошкевич.
Операции в утробе
Елена Аркадьевна, расскажите, пожалуйста, об основных направлениях акушерско-гинекологической помощи в центре.
К нам госпитализируются пациентки с тяжелой экстрагенитальной патологией, которые требуют наблюдения врачей-акушеров-гинекологов совместно с узкими специалистами — врачом-эндокринологом и врачом-кардиологом.
Кроме беременных женщин, требующих родоразрешения в сроке менее 28 недель беременности, это пациентки с тяжелой патологией сердечно-сосудистой системы, инсулинозависимым сахарным диабетом, после трансплантации органов и некоторые другие. Нашей задачей является, конечно, возможность пролонгирования беременности как можно дольше, затем мы решаем вопрос о методе и сроке родоразрешения и проводим коррекцию назначений по соматической патологии в послеродовом периоде.
В отделении гинекологии медицинскую помощь оказывают женщинам в основном репродуктивного возраста. Но в случаях, когда речь идет о тяжелой экстрагенитальной патологии (пациентки, у которых в анамнезе были тромбоэмболия легочной артерии, онкопатология, трансплантация органов и др.), к нам госпитализируют и пациенток более старшего возраста, потому что риск послеоперационной летальности у них возрастает в разы.
Центр также специализируется на лечении бесплодия. Для этого функционирует отделение планирования семьи. Если необходима помощь врачей-репродуктологов, в центре также имеется отделение вспомогательных репродуктивных технологий, которое в последнее время в основном занимается выполнением государственной программы ЭКО с бюджетным финансированием.
В начале года в центре открыли отделение фетальной хирургии. Расскажите, пожалуйста, какими патологиями оно занимается?
Мы активно развиваем это направление. Отмечу, что как спектр, так и количество хирургических вмешательств во время беременности постоянно возрастает. В прошлом году провели 106 операций на плоде. В основном это кордоцентез — внутриутробная гемотрансфузия. Можно сказать, эта операция стала уже рутинной для нашего центра. Есть пациентки, которым такая манипуляция делается до 6–7 раз в течение одной беременности, в зависимости от тяжести гемолитической болезни плода.
Пациентки с такой проблемой — это повторно беременные резус-отрицательные женщины, у которых в результате иммунологической несовместимости с резус-положительным партнером и рождения ребенка с резус-положительной принадлежностью крови сформировались антитела, разрушающие эритроциты плода с положительным резусом.
У плода возникает тяжелая анемия, что приводит к тому, что ребенок либо рождается с тяжелыми формами гемолитической болезни, либо из-за тяжелой анемии погибает внутриутробно. Чаще всего таких пациенток успевают родоразрешить, но тяжелая гемолитическая болезнь плохо курабельна у новорожденных детей, особенно у недоношенных. Поэтому мы и стали использовать такую методику, как внутриутробное переливание крови.
Есть ли гемолитические последствия у новорожденных, которым был выполнен кордоцентез?
По части гемолитической болезни мы имеем дело с практически здоровыми новорожденными. Они рождаются либо с легкой желтушной формой гемолитической болезни, а некоторые вообще абсолютно здоровыми, в доношенном сроке через естественные родовые пути.
Самое важное здесь — своевременно выявить патологию и направить пациентку к нам. Заведующий отделением фетальной хирургии Максим Белуга, который и занимается этой проблемой, ведет консультативный прием. Он консультирует беременных женщин и очно, и с использованием возможностей телемедицины.
Недавно мы начали пилотный проект по внутриутробному определению резус-фактора плода по периферической крови матери. Этот анализ выполняется после 10 и до 28 недель.
С точки зрения прогноза, чем позже развивается внутриутробная анемия плода, тем лучше и больше шансов доносить беременность. Когда она развивается слишком рано, более высок риск осложнений, ведь плод еще маленький, и пуповина совсем тоненькая (2–3 мм). А вот после 22 недель прогноз для плода увеличивается радикально.
При каких еще патологиях требуются внутриутробные вмешательства?
В прошлом году мы провели внутриутробную коррекцию порока центральной нервной системы у плода — Spina bifida. Операция, в которой принимал участие детский нейрохирург, проходила на базе нашего центра. Мы внутриутробно закрывали кожный дефект, зашивали матку и пролонгировали беременность пациентки. Удалось продлить ее до 33 недель. Родоразрешили также у нас.
Spina bifida имеет комплекс проявлений после рождения — нарушение функции тазовых органов, моторных функций и т д. Мы пока не можем оценить, функционируют ли достаточно адекватно органы малого таза у прооперированной малышки в силу ее возраста. Но, по крайней мере, видим, что моторные функции полностью сохранены.
Также у нас была пациентка, у плода которой появилось нарушение ритма в виде тахиаритмии. Этого ребенка мы тоже лечили внутриутробно. Ставили специальный порт в вену пуповины, куда вводили антиаритмические препараты, нагрузочную дозу давали и маме. Назначение лекарств согласовывали с кардиологами из РНПЦ детской хирургии.
Представили, что имеем недоношенного новорожденного ребенка, которому нужно восстановить сердечный ритм. Нам удалось добиться нормальной частоты сердечных сокращений, и к концу беременности препараты отменили. Женщина родила здорового доношенного ребенка через естественные родовые пути. Это нарушение ритма не было связано ни с пороком сердца у плода, ни с какими-либо другими проблемами.
Недавно пациентка, которой провели внутриутробную коррекцию порока центральной нервной системы у плода — Spina bifida, поделилась фотографией и достижениями малышки: девочка пытается делать первые шаги.

Если бы операция не была проведена, чем бы это было чревато для ребенка?
Плод погиб бы внутриутробно или после родоразрешения, т. к. ЧСС у него была около 260–280 ударов в минуту в сроке беременности 27–28 недель.
Уже внутриутробно начали развиваться сердечная недостаточность, появились асцит, гидроперикард. Время работало против нас. На фоне нормализации ЧСС еще внутриутробно исчезли и все признаки сердечной недостаточности.
К моменту выписки мы уже понимали, что даже если придется родоразрешать в сроке недоношенной беременности, в любом случае прогноз для этого ребенка намного лучше, чем если бы мы принимали его в родах с признаками острой сердечной недостаточности. При обследовании после рождения никаких проявлений нарушения ритма у ребенка мы не нашли.
Насколько это редкая патология?
К счастью, довольно редкая. Пока эта пациентка была единственной, которой проводилось такое вмешательство. Но в случае, если у плода появляются нарушения ритма, беременных со всей страны мы забираем к себе в центр. Кому-то необходимо введение препаратов, у кого-то нарушение не очень выражено и не требует нашего вмешательства, а лишь наблюдения. В некоторых случаях мы даем препараты маме и тоже получаем желаемый эффект.
Например, сейчас мы наблюдаем за 2 пациентками с похожей проблемой. Лечение в виде приема лекарственных средств в таблетированной форме уже привело к нормализации сердечного ритма у плодов, отечный синдром и признаки сердечной недостаточности купировались.
В каких еще случаях вы тесно сотрудничаете с РНПЦ детской хирургии?
Когда у нас рождаются дети с пороками сердца, мы достаточно быстро, некоторых в течение первых суток жизни, переводим в РНПЦ детской хирургии, где ими занимаются кардиохирурги и кардиологи. Это тоже одно из направлений деятельности нашего центра, хотя и связанное больше с работой детской реанимации. Также туда переводим новорожденных и с другими пороками, требующими хирургической коррекции.
Наш центр тесно взаимодействует и с РНПЦ неврологии и нейрохирургии в случаях наличия пороков или поражения ЦНС, с РНПЦ детской онкологии, гематологии и иммунологии в случаях заболеваний крови у новорожденных, с Республиканским центром детской урологии при соответствующих пороках развития и заболеваниях у плодов и новорожденных.
Междисциплинарное сотрудничество в сложных клинических ситуациях позволяет во многих случаях как избежать перинатальных потерь, так и минимизировать заболеваемость и инвалидизацию детей, улучшить качество их дальнейшей жизни.
Методы родоразрешения для женщины с пороком сердца плода отличаются от иных случаев?
Как раз нет. Наличие порока сердца у плода не является показанием для кесарева сечения. Пока функционирует комплекс «мать — плацента — плод», нагрузки на его сердечно-сосудистую систему нет. За нее работает сердечно-сосудистая система матери. Однако показанием для оперативного родоразрешения может быть наличие акушерской патологии.
«Семь семей, которых мы сделали счастливыми»
Весной стала мамой пациентка, которой в конце прошлого года, во время беременности, вы провели коррекцию несостоятельного рубца матки. С чего началась эта история?
Началось все с того, что молодая женщина с такой патологией появилась в одном из регионов нашей страны. После первого кесарева сечения у нее было несколько неудачных беременностей, которые закончились прерываниями по разным причинам. Она была очень мотивирована на рождение ребенка и готова пойти на любые риски.
К сожалению, рубец был действительно несостоятельным, фактически это был дефект, прикрытый только мочевым пузырем. Мы прекрасно понимали, что беременность прервется на небольшом сроке, и, зная ее историю и видя желание иметь ребенка, стали искать возможности ей помочь.
Она стала первой, кому мы предложили применение методики укрепления послеоперационного рубца матки во время беременности. Мы сформировали дупликатуру тканей нижнего сегмента матки и укрыли ее сетчатым протезом. Эту операцию мы сделали в конце прошлого года, на сегодняшний день таких пациенток уже 7. Из них трех женщин мы уже родоразрешили путем операции кесарева сечения при доношенной беременности. Во время операции выполнили метропластику, полностью иссекая несостоятельный рубец матки вместе с сетчатым протезом.
Насколько часто встречается такая патология?
В целом это насущная проблема для страны, потому что более чем треть женщин родоразрешаются путем операции кесарева сечения. Среди них много повторно беременных с несколькими рубцами матки.
Если раньше третье кесарево сечение было большой редкостью, то сейчас нередки случаи даже пятого кесарева сечения. И это уже никого не удивляет.
А наличие нескольких рубцов на матке — это всегда риск возникновения врастания плаценты в рубец матки или несостоятельности этого рубца. Раньше женщинам с несостоятельностью рубца, выявленной в сроке до 22 недель, рекомендовали прервать беременность, т. к. был риск, что женщина либо родит глубоко недоношенного ребенка, либо случится разрыв матки и летальный исход для матери и плода.
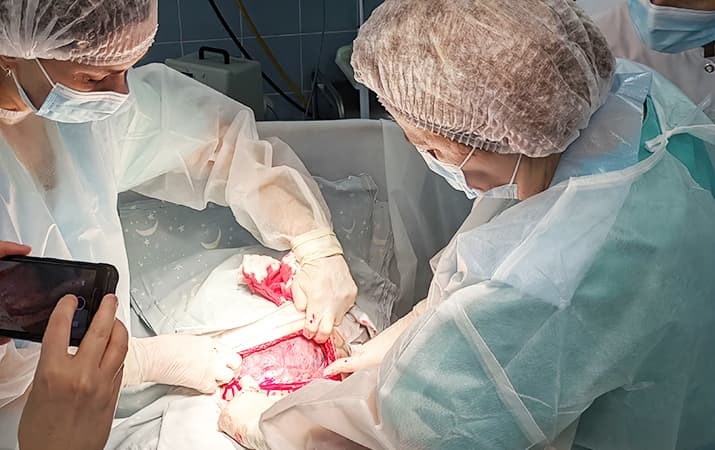
Операция по укреплению послеоперационного рубца матки во время беременности.
Планируете ли провести обучение новой методике областных специалистов?
Конкретно таких пациенток для того, чтобы проводить обучение, все-таки мало. В моем понимании можно поступить совсем иначе: если у какого-то специалиста есть желание научиться выполнять коррекцию несостоятельного рубца матки во время беременности, мы будем информировать руководство перинатальных центров при госпитализации таких беременных в наш РНПЦ.
Признаюсь, такую операцию сложно выполнять психологически, потому что имеешь дело с беременной маткой и понимаешь, что есть риск прерывания беременности. Но сама по себе техника при наличии определенного навыка несложная. Ей можно обучить как минимум заведующих гинекологическими отделениями перинатальных центров третьего уровня.
Сетчатые протезы, которые используются при коррекции рубца, белорусского производства. Важную роль в таких операциях играет квалифицированный врач ультразвуковой диагностики, который занимается интраоперационной ультразвуковой навигацией. Вся проблема этой патологии состоит в том, что практически в 100 % случаев мы не можем говорить о несостоятельности рубца матки до 12 недель.
Например, у нашей второй пациентки с такой же патологией выявили несостоятельность рубца матки через 10 дней после того, как провели коррекцию истмико-цервикальной недостаточности. Представьте, как сказать этой женщине, которой уже дали надежду на рождение малыша, что беременность нужно прервать?.. Она стала второй пациенткой, которой мы провели коррекцию рубца матки во время беременности.
Часто ли ваша должность дает возможность заходить в операционную?
Нет, не часто. Например, я участвую в операциях, которые выполняются в нашем центре впервые. Кроме того, в критических акушерских ситуациях: релапаротомии, связанные с осложнениями, родоразрешение женщин с врастанием плаценты, с тяжелой экстрагенитальной патологией, которые входят в группу риска по материнской смертности, — тоже должен оперировать руководитель. В свое время меня так научили, и я убеждена в правильности этой позиции.
Руководитель службы родовспоможения стационара — это не только организатор медицинской помощи пациенткам акушерского профиля, не только председатель консилиума в сложных ситуациях. Это человек, который может взять на себя всю полноту ответственности за происходящее в службе.
Если такой человек в учреждении есть, то оно будет работать слаженно и адекватно.
Появление сложных случаев в вашей практике влияет на планы центра?
Да, конечно. Например, сейчас мы планируем открытие в РНПЦ «Мать и дитя» рентгенэндоваскулярной операционной для того, чтобы избежать транспортировки беременных женщин и новорожденных детей. Пока оперируем таких пациенток на базе других учреждений — МНПЦ хирургии, трансплантологии и гематологии и РНПЦ «Кардиология».
Необходимость такой операционной в нашем центре связана не только с родоразрешением женщин с врастанием плаценты (за 6 месяцев этого года таких пациенток было 36). Мы планируем развивать методику эмболизации артерий при послеродовых гипотонических маточных кровотечениях, при наличии гематом мягких тканей родовых путей при неэффективности хирургических методик. Планируем также применять методику эмболизации при лечении миом матки определенного размера.
Я убеждена, что желание женщины родить ребенка мы должны поддерживать в любом случае, каких бы усилий нам это ни стоило. Если мы не будем браться за сложные случаи, то вообще не будем развиваться. Люблю повторять, что именно сложные пациенты увеличивают наш профессионализм. Они заставляют подумать, применить весь наш врачебный опыт, теоретические знания и хирургические навыки. Не нужно бояться заниматься чем-то впервые, хотя риски должны быть обязательно взвешены. Пусть это будет 5–7 случаев в год, но это 5–7 семей, которых мы сделали счастливыми благодаря тому, что у них появились дети.
Фото Татьяны Русакович, «МВ», и из архива Е. Гошкевич.
