Несмотря на то что тошнота и рвота очень распространены во время беременности, вопросы их этиологии, патогенеза до сих пор остаются открытыми. Заведующий отделением анестезиологии-реанимации Красноярского краевого клинического центра охраны материнства и детства, ассистент кафедры анестезиологии и реаниматологии ИПО КрасГМУ им. профессора В. Ф. Войно-Ясенецкого Юрий Распопин провел анализ литературы за последние 10 лет, чтобы изучить текущее состояние проблемы и определить дальнейшие перспективы исследований.
Клиническая картина
Тошнота и рвота — наиболее частые симптомы прогрессирующей беременности: их испытывают до 80 % женщин. Как правило, появляются на 4-й неделе беременности и исчезают самостоятельно на 12–14-й неделе. Однако около 20 % женщин продолжают испытывать тошноту и рвоту на протяжении всего срока.
Чрезмерная рвота беременных характеризуется сильной тошнотой, неукротимой рвотой, которая продолжается до 22-й недели беременности, согласно определению ВОЗ за 2016 год. Как наиболее тяжелая форма встречается у 0,3–4 % женщин. Это одна из самых частых причин госпитализации на ранних сроках беременности. Без лечения или при его неэффективности может привести к материнской заболеваемости и неблагоприятным неонатальным исходам.
Большое популяционное когортное исследование в Швеции за 12 лет (1997–2009), в котором приняли участие более 1 млн женщин с чрезмерной рвотой беременных, показало, что при поступлении в 2-м триместре более чем в 2 раза увеличивается риск тяжелой преэклампсии, в 3 раза — риск отслойки плаценты и на 39 % — риск рождения плода с экстремально низкой массой тела.
С экономической точки зрения затраты на лечение и поддержание женщин с тошнотой и рвотой беременных колоссальные. За 2012 год в США лечение одной такой пациентки обходилось в 47 351 доллар, а ежегодные затраты составляли около 1,7 млрд долларов. Из этого непосредственно стоимость лечения занимает 60 %, остальное — непрямые экономические убытки. А в Канаде, например, лечение одной пациентки с тошнотой и рвотой беременных составляет 653 канадских доллара в неделю.
В настоящее время мировое сообщество переходит на МКБ-11, которая отличается степенью проработанности. Понятие чрезмерной рвоты беременных прописано в ней наравне с рвотой беременных легкой, рвотой беременных с метаболическими нарушениями.
Что касается рекомендаций, то на международном уровне удалось найти 3 документа, посвященных данному вопросу: Американского общества акушеров-гинекологов за 2018 год, Королевского колледжа акушеров и гинекологов Великобритании и общества акушеров и гинекологов Канады за 2016 год.
Факторы риска:
- наличие тошноты и рвоты в анамнезе;
- наличие тошноты и рвоты у близких родственников;
- молодые женщины до 20 лет;
- первородящие;
- многоплодная беременность;
- прием оральных контрацептивов;
- наличие в анамнезе выкидышей;
- укачивания, мигрени;
- этнические и т. д.
Оценка тяжести состояния
Используется модифицированная шкала PUQE (Pregnancy-Unique Quantification of Emesis and Nausea). Пациенткам задают 3 вопроса: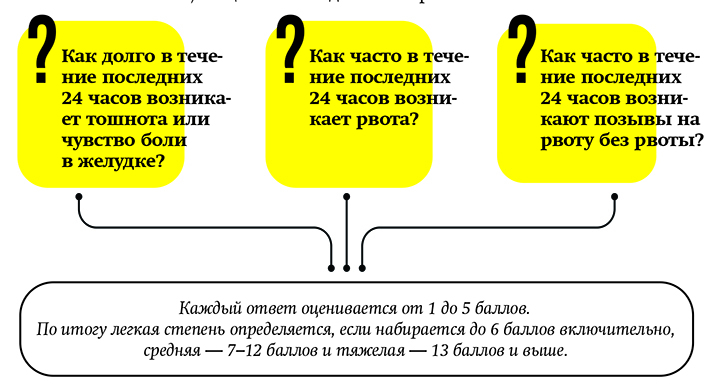
Разница понятий
Существует тонкая грань в определении тошноты и рвоты беременных и чрезмерной рвоты беременных.
Диагностика
Нужно помнить, что тошнота и рвота беременных могут быть как первичным, так и вторичным состоянием на фоне тяжелой соматической патологии, в том числе гепатитов, панкреатита, панкреонекроза, пиелонефрита, мигрени, диабетического кетоацидоза и других.
Прежде всего необходимо тщательно собрать анамнез, который является краеугольным камнем в диагностике данного состояния. В помощь идет и лабораторно-инструментальная диагностика. Например, для тошноты и рвоты беременных характерно увеличение печеночных ферментов до 300 Ед/л, а также билирубина — до 40 мг/л. При гепатите, для сравнения, первый показатель повышается в несколько тысяч раз, а второй — больше 40 мг/л.
В настоящее время золотым стандартом, прописанным во всех руководствах, является проведение скрининга на кетонурию. Он часто используется как помощь в постановке диагноза, при необходимости проведения инфузионной терапии либо решении о госпитализации/выписке пациенток. При кетозе как состоянии, развивающемся на фоне углеводного голодания клеток, начинает расщепляться жир с образованием большого количества кетоновых тел. Соответственно, это одна из приспособительных реакций организма на отсутствие углеводов в пище, выступает определенной мерой голодания. Повышенные метаболические потребности во время беременности даже при отсутствии рвоты или при плохом пероральном питании являются предрасполагающим фактором развития кетонурии.
Следует помнить, что для тошноты и рвоты беременных характерно первое появление до 9 недель. После необходимо проводить дифференциальную диагностику, с чем может быть связано данное состояние.
Этиология и патогенез
Существует несколько теорий возникновения тошноты и рвоты беременных, в том числе чрезмерной рвоты. Это говорит о том, что данная проблема до конца не изучена.
Гормональная теория связана с несколькими гормонами:
- ХГЧ. Это временной фактор. Как правило, пик симптомов тошноты и рвоты беременных отмечается на фоне повышения ХГЧ. Также они усиливаются при таких состояниях, как многоплодная беременность или вынашивание плода женского пола, поскольку в таких случаях уровень ХГЧ повышен. Вместе с тем неспособность некоторых исследований показать связь между тошнотой и рвотой и уровнем ХГЧ может быть обусловлена разной биологической активностью различных изоформ данного гормона.
- Эстроген. Также является временным фактором. Есть работы, которые показывают, что тошнота и рвота беременных часто встречается при повышении уровня эстрогена, и реже — при снижении.
- Прогестерон. Один или в комбинации с эстрогеном при повышенном уровне может вызвать нарушения желудочного ритма, что по итогу усиливает тошноту и рвоту.
Больше внимания в настоящее время уделяется гормону GDF15, который, как и ХГЧ, продуцируется плацентой. Его уровень увеличивается на ранних сроках беременности, когда возникают симптомы тошноты и рвоты. Тем не менее несколько последних исследований указывают на ведущую роль GDF15, а не ХГЧ в развитии чрезмерной рвоты беременных. Именно данный гормон играет ведущую роль в контроле аппетита и связан с развитием кахексии у онкопациентов путем активации гена ICFBP17, которая симптоматически схожа с чрезмерной рвотой беременных (потеря массы тела, мышечная атрофия).
Другая теория связана с серотониновыми рецепторами, расположенными в блуждающих афферентных нейронах ЖКТ и рвотном центре в головном мозге. Была предложена, поскольку, подобно прогестерону и гормону GDF15, они играют роль в изменении моторики ЖКТ.
Генетическая теория основана на популяционном когортном исследовании 2016 года, в котором принимали участие 1 723 женщины-близнеца. Генетическая предрасположенность подтвердилась у 73 %. У 53 % наблюдалась чрезмерная рвота беременных. А 28 % женщин сообщили о том, что она отмечалась у их матерей, в 19 % случаев — у сестер-близнецов.
Важно обратить внимание на еще одну теорию. Она предполагает, что тошнота и рвота беременных — это эволюционная адаптация к потенциально опасным продуктам, являющаяся защитной реакцией. Тактики терапии
Тактики терапии
Легкая степень (≤6 баллов по шкале PUQE)
Немедикаментозная терапия со сменой образа жизни и диеты. Она предполагает частые приемы пищи небольшими порциями, высокое содержание белка и углеводную диету, отказ от острой пищи и т. д.
Дальнейшее лечение основывается на том, что исключены другие причины тошноты и рвоты. На каждом этапе необходимо помнить о значимости энтерального питания, а при обезвоживании — о проведении заместительной инфузионной терапии.
Следует помнить о важности профилактики. Есть несколько исследований, которые показали, что женщины, принимавшие поливитамины во время оплодотворения, реже нуждались в оказании медпомощи и госпитализации при развитии рвоты беременных. Авторы предполагают, что это могло произойти из-за повышения уровня витамина В6. Поэтому существует стандартная рекомендация: начинать прием пренатальных витаминов за месяц до беременности.
Облегчить начальные признаки тошноты и рвоты помогут отдых и ограничение различных внешних раздражителей (запахи, влажность, шум и другие).
Среди рекомендаций — прием препаратов на основе имбиря (капсулы по 250 мг 4 раза в день). Следует также рассмотреть электростимуляцию, акупрессуру, иглоукалывание точки Р6, которая находится на тыльной стороне руки возле запястья. Большинство исследований сообщают о пользе данной стимуляции. Но имеются существенные методологические недостатки. Так, 2 последних крупных исследования не показали преимуществ по сравнению с имитацией стимуляции.
Средняя степень (7–12 баллов по шкале PUQE)
Препаратами первой линии являются пиридоксин или его комбинация с доксиламином. Ряд исследований показал эффективность данной комбинации в лечении различной степени тяжести тошноты и рвоты беременных. Они воздействуют на вестибулярный путь тошноты и рвоты, блокируя связь гистаминовых рецепторов в рвотном центре с триггерной зоной хеморецепторов. Случаи вредного воздействия на плод не описаны. Однако следует соблюдать осторожность при использовании нескольких противорвотных препаратов одновременно, поскольку это может привести к повышенному риску экстрапирамидных расстройств.
В качестве второй линии рекомендованы дифенгидрамин, а также метоклопрамид и ондансетрон.
Тяжелая степень (13 и более баллов по шкале PUQE)
Начальное лечение включает регидратацию, устранение дефицита электролитов. В данном случае проводится заместительная инфузионная терапия сбалансированных растворов с включением тиамина 100 мг ежедневно в течение 2–3 дней с последующим введением поливитаминов. В качестве дополнительных противорвотных средств выступают такие антигистаминные препараты, как доксиламин, дименгидринат, меклизин и прометазин.
Есть несколько исследований, которые предполагают определенную пользу при использовании кортикостероидов. При прогрессировании тошноты и рвоты беременных назначается метилпреднизолон 16 мг каждые 8 часов перорально или внутривенно на 3 дня. Постепенно дозу снижают в течение 2 недель до минимальной эффективной дозы. Если есть эффект, следует ограничить общую продолжительность использования препарата до 6 недель. Вместо метилпреднизолона может назначаться хлорпромазин 25–50 мг внутривенно или внутримышечно.
Для обеспечения нутритивной поддержки энтеральное питание (назогастральное или назодуоденальное) должно выступать в качестве лечения первой линии. При его неэффективности или невозможности проведения следует рассмотреть вопрос о парентеральном питании. Вместе с тем постановка и использование ЦВК должны обсуждаться в крайних ситуациях, так как это может привести к тяжелым осложнениям (тромбоз, сепсис).
