Правильно подобранное лечебное питание для пациентов в стационаре является одним из компонентов процесса выздоровления. Особую актуальность нутриционная поддержка имеет для пациентов отделений реанимации и интенсивной терапии, как взрослых, так и детей. Коррекция нутриционного статуса в ОРИТ является самостоятельным видом патогенетически направленного лечебного воздействия. Для этого используются методы энтерального и парентерального питания. О современных аспектах энтерального питания (ЭП) у детей рассказала врач-анестезиолог-реаниматолог отделения АиР № 1 ГДИКБ Минска Тамара Волошко.
Особенности нутритивной терапии
 Тамара Волошко:
Тамара Волошко:
Пациенты в отделении реанимации испытывают стресс и чувство голода независимо от того, находятся ли они в сознании и сами дышат, на ИВЛ или в медикаментозной коме. Для жизнедеятельности организму необходимо определенное количество энергии и строительных субстратов. Мы можем это обеспечить энтеральным либо парентеральным способом.
Американская и Европейская ассоциации по питанию расходятся в определениях энтерального питания. Так, европейцы включают в это понятие и зондовое питание, и сипинги (специализированные смести, которые пациент самостоятельно поглощает маленькими глотками или через трубочку). По американской версии, к энтеральному питанию относится только то, что попадает в ЖКТ, минуя ротовую полость, то есть через зонд.
Специалист обратила внимание на то, что некоторые врачи до сих пор путают понятия «искусственное питание» и «энтеральное питание».
Например, если ребенок через зонд получает протертую пищу, это искусственное питание. При энтеральном используются специализированные лечебные смеси с патогенетически направленным воздействием на организм. Это самостоятельный вид нутритивно-метаболической терапии.
Преимущества ЭП в сравнении с парентеральным:
- компоненты специализированной смеси, попадая в ЖКТ, помогают выработке необходимых гормонов, ферментов, стимулируют нейроэндокринные процессы, способствуют выработке мукозального слоя слизистой кишечника и правильному функционированию лимфоидной ткани ЖКТ;
- не требует соблюдения условий строгой стерильности;
- предотвращает развитие атрофических процессов в ЖКТ;
- более экономичное.
Интересные данные приводят американцы: на одного пациента на ЭП тратится 9 долларов в день, на парентеральном — 55. Помимо этого пациенты на парентеральном питании более длительно задерживаются в ОРИТ, что ведет к дополнительным расходам.
Противопоказания к искусственному питанию: рефрактерный шок; нескорригированная гиповолемия; гиперлактатемия более 4 ммоль/л; декомпенсированный ацидоз (рН менее 7,2); некупируемая артериальная гипоксемия — рО2 менее 60 мм рт. ст.; гиперкапния — рСО2 более 80 мм рт. ст.
Тамара Волошко:
Выставленный диагноз шока не является строгим противопоказанием к назначению ЭП. Следует принимать во внимание дозировки вазопрессоров, которые пациент получает при шоке, рассматривая вопрос о назначении раннего ЭП. Всегда должен быть индивидуальный подход.
Когда назначать и начинать ЭП?
ЭП необходимо назначить, когда пациент:
- не может самостоятельно есть пищу (отсутствие сознания, нарушение глотания и пр.);
- не должен есть пищу (острый панкреатит, желудочно-кишечное кровотечение, механическая кишечная непроходимость, резко выраженная гастроинтестинальная недостаточность и др.);
- не хочет есть пищу (нервная анорексия, инфекции и пр.);
- когда обычное питание неадекватно потребностям (травмы, ожоги, катаболизм).
ЭП может быть начато через 6–12 часов с момента поступления в ОАиР или перенесенного оперативного вмешательства, травмы, шока. Если у пациента на момент поступления уже установлен тонкокишечный зонд — через 2 часа. Энтеральное питание, начатое в течение 24–48 часов, считается ранним и правильным. Более позднее начало требует от врача аргументации.
Если через 24–48 часов из-за высоких остаточных объемов в желудке еще нет возможности кормить пациента адекватно, следует провести зонд в подвздошную кишку любым методом (слепым, эндоскопически или под контролем рентгена).
Тамара Волошко:
Врачи-анестезиологи-реаниматологи часто заостряют свое внимание на перфузии, оксигенации тканей, но иногда забывают о кишечнике. Вот только кишечник терпит такое невнимание лишь до определенной степени. Поэтому известный из литературы постулат «Если кишка работает, то используй ее» в последнее время все чаще дополняют: «А если нет, то заставь работать». Имеется в виду, что если у пациента по каким-то определенным причинам не функционирует желудок, например, имеется парез, то необходимо кормить его, проведя зонд в тонкий кишечник.
Положительные эффекты раннего ЭП:
- предотвращает атрофию слизистой ЖКТ и ассоциированной с кишечником лимфоидной ткани;
- снижает выраженность стрессовой реакции;
- достоверно увеличивает мезентеральный и печеночный кровоток;
- снижает частоту желудочно-кишечных кровотечений из острых язв;
- уменьшает риск инфекционных осложнений за счет предотвращения транслокации бактерий и эндотоксинов в портальный кровоток.
Питание через зонд
По продолжительности ЭП выделяют краткосрочное (до 3 недель), средней продолжительности (от 3 недель до 6 месяцев), длительное (более 6 месяцев). В зависимости от предполагаемых сроков решается вопрос о доступе в ЖКТ.
Тамара Волошко:
Если предполагается, что пациент будет на лечебном питании максимум до месяца, то используются зонды, устанавливаемые через рот или через нос. Зонд проводится в желудок или тонкий кишечник (при наличии проблем с эвакуацией пищи из желудка). Если пациент будет получать лечебное питание больше месяца, то это является прямым показанием для выполнения стомы.
Золотым стандартом является чрескожная эндоскопическая гастростомия. При длительном лечебном питании выполняется хирургическая гастро- или дуоденостомия. Точка приложения зонда — в желудок или кишечник — определяется исходя из условий применения с учетом преимуществ для конкретного пациента (см. табл. 1).
Таблица 1. Преимущества и условия применения желудочного и кишечного зондов.
 Существует три основных материала, из которых изготавливаются зонды, — поливинилхлорид, силикон и полиуретан.
Существует три основных материала, из которых изготавливаются зонды, — поливинилхлорид, силикон и полиуретан.
Тамара Волошко:
Наименее предпочтителен поливинилхлорид из-за жесткости, он быстро затвердевает и может приводить к пролежням в ЖКТ. Такие зонды нельзя оставлять более 5 дней. В качестве размягчителей производители добавляют фталаты либо полиадипаты (время использования увеличивается до 15 дней). Однако фталаты при контакте с липидными массами создают ядовитые соединения, опасные для детей. Поэтому мы в своем отделении не используем зонды из поливинилхлорида. Зонды из силикона можно устанавливать на срок до 30 дней, из полиуретана — до 45 дней.
Золотым стандартом установки постпилорических зондов является эндоскопический способ. Классический способ проведения зонда с оливой в кишечник у детей затруднен из-за анатомических особенностей пилороантрального отдела желудка в детском возрасте.
Введение дуоденального зонда через нос предпочтительнее: его легче установить, он меньше беспокоит пациента, сохраняется возможность дополнительного орального кормления.
Режимы ЭП через зонд
Поступление смеси через зонд возможно двумя путями: пассивным (гравитационно-капельным) либо активным (ручной или аппаратный). Среди режимов ЭП выделяют два основных: непрерывное и болюсное питание. Каждый из них имеет свои преимущества и недостатки. Болюсный режим более физиологичен, однако пациентам на интенсивной терапии чаще требуется непрерывное кормление. Оно снижает риск аспирации, диареи, но имеет и недостаток: нарушается кислотный баланс, возникает риск дисбиоза.
Объемы ЭП в зависимости от режима:
- Непрерывное (продленное). Дети: 1–2 мл/кг/ч, увеличивать на 0,25–1 мл/кг/ч. Взрослые: 25–50 мл/ч, увеличивать на 25–50 мл/ч.
- Болюсное (фракционное). Дети: 2–4 мл/кг первые сутки, увеличивается на 1–2 мл/кг на вторые сутки. Взрослые: 50–100 мл, каждые 3–4 часа увеличивают на 50 мл, максимум 250–300 мл.
- Трофическое — при невозможности обеспечить адекватные объемы. Скорость непрерывной инфузии через постпилорический зонд для детей — от 0,25 до 1 мл/кг/ч, для взрослых 20–30 мл/ч. Есть вариант болюсного, для детей — 1–1,5 мл/кг.
Тамара Волошко:
Про трофическое ЭП часто забывают. Конечно, оно не покрывает энергозатраты или потребность в белках, но позволяет создать условия для того, чтобы кишка питалась и не погибла. Трофическое питание возможно организовать при любом состоянии пациента, и это обязательно нужно делать.
Определение толерантности к ЭП
При установке назогастрального зонда:
1. Ввести зонд, декомпрессия 10 минут.
2. Опустить зонд на 50 см, декомпрессия 10 минут (отсутствие кишечного содержимого).
3. Ввести 2 мл/кг воды. Закрыть зонд на 30 минут.
4. Опустить зонд и открыть на 30 минут.
5. Оценить объем полученного остатка (влияет на то, с каких цифр начинать):
■ менее 50 %: начать зондовое питание — разовая доза 2–4 мл/кг;
■ 50–75 %: начать трофическое питание — разовая доза 1–1,5 мл/кг;
■ более 75 %: начать парентеральное питание.
При установке тонкокишечного зонда:
1. Вводить 2 мл/кг/ч воды при открытом назогастральном зонде.
2. Через 1 час прекратить введение и закрыть назогастральный зонд на 30 минут.
3. Опустить назогастральный зонд и открыть на 30 минут.
4. Оценить объем полученного остатка:
■ менее 30 % — продолжать зондовое питание 1,5–2 мл/кг/ч;
■ не более 75 % — продолжать зондовое питание 0,5 мл/кг/ч;
■ более 75 % — исключить механическую кишечную непроходимость и продолжить зондовое питание 0,25 мл/кг/ч; через 1–2 часа повторить тест.
Количественная диагностика гастроинтестинальной недостаточности
Тамара Волошко:
Мы применяем балльную систему оценки гастроинтестинальной недостаточности (см. табл. 2), по ней легко определить степень тяжести и показания к ЭП, стандартному или полуэлементному, либо необходимость парентерального питания. Следует знать, что звуки кишечной перистальтики не могут полностью исключать гастроинтестинальную недостаточность. Самым надежным признаком восстановления моторной и эвакуаторной функции кишечника является отхождение газов и появление первого стула.
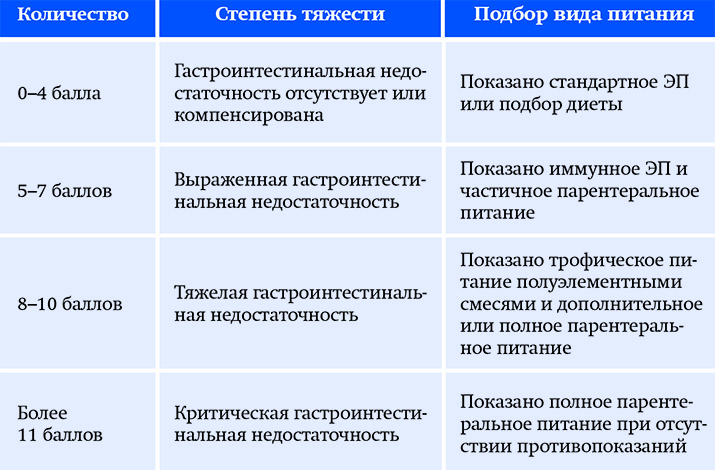
Таблица 2. Количественная оценка гастроинтестинальной недостаточности.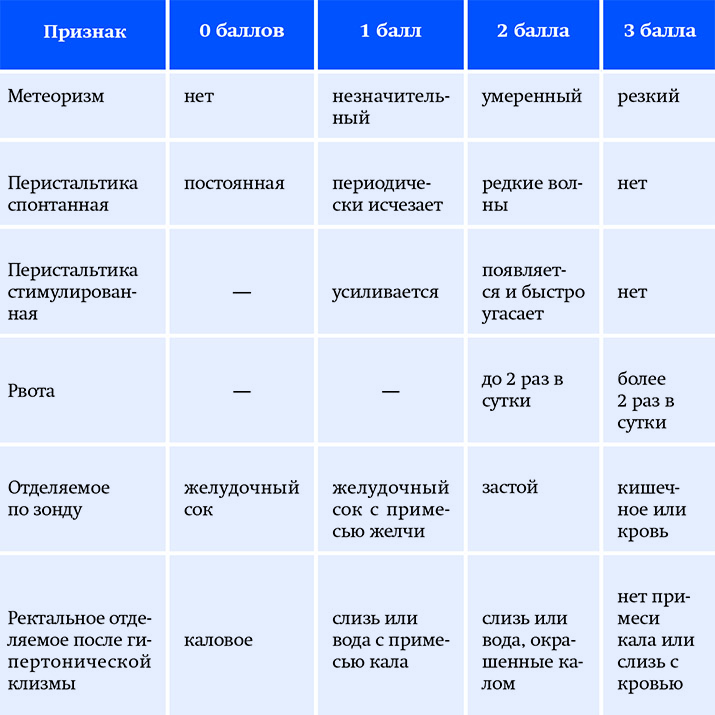
 Пациентам с сепсисом следует начинать раннее ЭП сразу после стабилизации гемодинамики. Исключение — пациенты с септическим шоком, им назначается отсроченное ЭП (через 48 часов). При наличии противопоказаний к ЭП показано парентеральное питание.
Пациентам с сепсисом следует начинать раннее ЭП сразу после стабилизации гемодинамики. Исключение — пациенты с септическим шоком, им назначается отсроченное ЭП (через 48 часов). При наличии противопоказаний к ЭП показано парентеральное питание.
Для пациентов после операций на органах брюшной полости или пищевода раннее ЭП предпочтительнее отсроченного. Для пациентов в тяжелом состоянии с осложнениями после хирургических вмешательств на брюшной полости и пищеводе и невозможности принимать пищу через рот ЭП предпочтительнее парентерального при условии, что нет несостоятельности анастомоза кишечника, обструкции кишечника, синдрома абдоминального компартмента.
Ключевые моменты ЭП у детей
Тамара Волошко поделилась основными подходами к ЭП, которые являются результатом компиляции зарубежного, отечественного и собственного опыта и применяются в отделении АиР № 1 ГДИКБ Минска.
- Искусственное питание должно быть начато всем пациентам, которые будут находиться в ОАиР более 48 часов. Все пациенты, находящиеся в ОАиР более 48 часов, должны рассматриваться как пациенты с риском мальнутриции.
- Если пациент может есть сам — ест сам. Неинтубированным пациентам, которые не достигают целевого уровня калоража при обычном приеме пищи, следует сначала предложить пероральные пищевые добавки и только потом ЭП.
- При инициировании ЭП начальным этапом является кормление через желудок.
- При невозможности обеспечить адекватное питание через желудок (даже с помощью прокинетиков, стимулирующих двигательную активность ЖКТ) следует использовать постпилорическое кормление (зонд в тонком кишечнике).
- Прокинетик первой линии терапии — внутривенный эритромицин. Второй — метоклопрамид. Иногда эти препараты применяют вместе.
- В течение первых 48–72 часов должен быть введен объем ЭП не менее 80 % от необходимого (или не менее 2/3 объема к концу первой недели).
- Принцип «чем больше, тем лучше» неприемлем. Также следует отходить от устаревшего принципа создания режима «холод, голод и покой».
- Необходимо избегать необоснованного прекращения ЭП. Диарея не является автоматическим показанием для прерывания ЭП.
- Не рекомендуется использовать контроль за остаточным объемом желудочного содержимого в качестве рутинного мониторинга.
- У пациентов на ИВЛ и на ЭП головной конец кровати должен быть приподнят на 30–45 градусов.
- Для пациентов в ОАиР не нужно применять рутинно специализированные смеси, разработанные под конкретные заболевания.
- При отсутствии ограничений жидкости количество вводимой в зонд свободной воды должно составлять не менее 25 % от общего объема питательной смеси.
- При ЭП через тонкокишечный зонд назогастральный зонд может находиться в положении для декомпрессии.
- Необходимо проводить переоценку состояния пациентов не реже 1 раза в неделю в течение всей госпитализации.