Актуальность изменения подходов к классификации сахарного диабета (СД) обусловлена многообразием клинических проявлений и необходимостью дифференцированного выбора тактики лечения. Работа над данной публикацией совпала с завершающим этапом подготовки рабочей группой национальных протоколов диагностики и лечения СД, рабочая версия которых доступна на сайте Республиканского центра медицинской реабилитации и бальнеолечения, которая использована при указании диагностических критериев.
Навигатор подходов
Понимание СД как синдрома хронической гипергликемии определяет его диагностические критерии, приведенные в табл. 1.
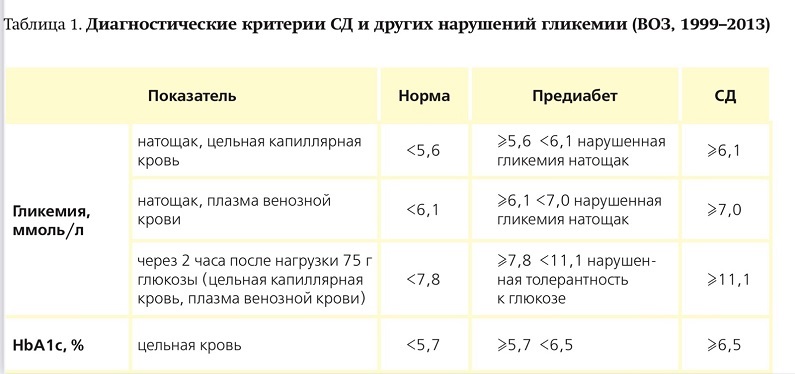
Диагноз СД устанавливается на основании сочетания двух лабораторных показателей, соответствующих диагностическим критериям СД:
- глюкоза крови натощак (два анализа, выполненные в разные дни);
- глюкоза крови натощак и HbA1c;
- глюкоза крови натощак и через 2 часа после нагрузки 75 г глюкозы или
- глюкоза крови в случайном анализе при наличии классических симптомов гипергликемии или дегидратации и катаболизма.
При впервые выявленной гипергликемии на фоне критического состояния для установления диагноза необходимо оценить HbA1c: уровень HbA1c >6,5 % свидетельствует в пользу СД.
Причины, определяющие необходимость использования новых классификационных подходов, включают:
- уменьшение различий в фенотипах СД 1-го типа и 2-го типа по мере увеличения распространенности ожирения в детском и молодом возрасте;
- выявление СД 1-го типа в зрелом возрасте, в том числе при ассоциации с аутоиммунными заболеваниями;
- разработки в области молекулярной генетики, позволяющие выявлять моногенные формы СД.
В 1980 году ВОЗ предложила широко известную этиологическую классификацию СД, которая периодически изменяется. В последние годы прозвучали призывы обновить систему классификации СД, так как многие пациенты не соответствовали ни одному из типов.
Накопление новых данных привело к тому, что в 2019 году ВОЗ обновила классификацию СД, которая построена по этиопатогенетическому принципу. Предложенная классификация основана на потенциальной возможности использования в реальной клинической практике, так как многие лабораторные тесты, которые могут улучшить дифференцирование типов СД и повысить эффективность лечения, недоступны для большинства клинических учреждений во всем мире. Классификация СД 2019 года приведена в табл. 2.

Сахарный диабет 1-го типа
Несмотря на то, что СД 1-го типа многие годы называется «детским» или «юношеским», данные о глобальных тенденциях свидетельствуют о том, что 42 % СД 1-го типа манифестирует у лиц старше 30 лет. Диагностические критерии СД 1-го типа:
- острое начало;
- наличие и прогрессирование клинических симптомов; кетонурия;
- молодой возраст;
- наличие родственников первой линии с СД 1-го типа и/или аутоиммунной патологии у пациента.
При необходимости дифференциальной диагностики диагноз подтверждается сниженным уровнем С-пептида и выявлением повышенных уровней диабет-ассоциированных антител. Подтверждение СД 1-го типа определяет необходимость заместительной инсулинотерапии (ИТ).
Сахарный диабет 2-го типа
Составляет 90–95 % всех типов СД, наиболее часто встречается у взрослых, но с учетом распространенности избыточной массы тела и ожирения у детей отмечается рост количества детей с этим заболеванием.
Общепринятые характеристики включают сочетание дисфункции β-клеток с относительной недостаточностью инсулина и инсулинорезистентностью (ИР) на фоне избыточного веса или ожирения (преимущественно висцерального). Патофизиологические механизмы развития СД 2-го типа отражают различные механизмы, поэтому вероятно, что в будущем будут определены его подтипы.
СД 2-го типа часто остается недиагностированным в течение многих лет в связи с олигосимптомностью, но хроническая гипергликемия, не приводящая к заметным симптомам СД, определяет повышение риска сердечно-сосудистой патологии и микрососудистых осложнений.
Факторы риска развития СД 2-го типа: избыточная масса тела или ожирение; возраст старше 45 лет; семейный анамнез (СД у родственников первой степени родства); артериальная гипертензия; наличие других сердечно-сосудистых заболеваний; гиперхолестеринемия, гипертриглицеридемия; привычно низкая физическая активность; рождение ребенка с массой >4 кг или данные о наличии гестационного СД в анамнезе; синдром поликистозных яичников.
Риск СД 2-го типа расценивают как высокий при избыточной массе тела или ожирении и наличии одного (или более) любого другого фактора риска.
Клинические диагностические критерии СД 2-го типа: возраст 40 лет и старше; избыточная масса тела или ожирение по абдоминальному типу; отсутствие кетонурии; отягощенная по СД 2-го типа наследственность.
В связи с олигосимптомностью для установления диагноза требуется двукратное получение патологических лабораторных данных.
HbA1c не рекомендуется при анемии, гемоглобинопатии, проведении гемодиализа, недавней кровопотере или после переливания крови, лечении эритропоэтином.
Пероральный глюкозотолерантный тест с нагрузкой 75 г глюкозы (ПГТТ) проводится при получении сомнительных значений гликемии. ПГТТ не проводится: на фоне острых заболеваний; на фоне краткосрочного приема лекарственных средств, повышающих уровень гликемии; при диагностированном СД или выявленной тощаковой гликемии более 7,0 ммоль/л или случайной гипергликемии более 11,1 ммоль/л.
Для большинства людей с СД 2-го типа лечение инсулином не является обязательным, но может потребоваться для снижения уровня гипергликемии и предотвращения хронических осложнений. Как правило, пациенты получают лечение пероральными глюкозоснижающими препаратами, действие которых направлено на различные звенья патогенеза.
Гибридные формы СД Выделение этого типа (выделен впервые) является следствием сложностей в дифференциации СД 1-го и 2-го типов. На основании особенностей клинических проявлений гибридные формы СД включают: медленно развивающийся иммуноопосредованный СД; СД 2-го типа, склонный к кетозу.
Медленно развивающаяся форма аутоиммунного СД у взрослых описывалась как СД, манифестирующий подобно СД 2-го типа, но с доказанными признаками аутоагресии (повышением АТ к декарбоксилазе глутаминовой кислоты (GAD), к тирозинфосфатазе (IA-2), инсулину или к 8-му транспортеру цинка (ZnT8)). Эту форму СД называют латентным аутоиммунным диабетом у взрослых (LADA — Latent Autoimmune Diabetes of Adult), что подвергается критическому осмыслению. Важно, что потребность в ИТ при установлении диагноза не облигатна и имеется возможность контролировать заболевание коррекцией образа жизни и пероральными препаратами.
В 2020 году опубликовано консенсусное заявление экспертов по LADA, определяющее диагностические критерии патологии: возраст более 30 лет; анамнез по наличию аутоиммунной патологии; редкость выявления компонентов метаболического синдрома и отсутствие сердечно-сосудистых заболеваний; снижение уровня С-пептида более медленное, чем при СД; позитивные АТ GAD (наиболее чувствительный маркер) и другие диабет-ассоциированные АТ; не нуждается в ИТ при манифестации СД (Management of Latent Autoimmune Diabetes in Adults: A Consensus Statement From an International Expert Panel. Buzzetti R., Tuomi T. et al. Diabetes 2020, 69 (10) 2037-2047).
Подтверждение диагноза LADA осуществляется на основании приведенного алгоритма и основано на определении уровня С-пептида у пациентов с позитивными АТ GAD.
Приведенный на рис. 1 алгоритм определяет пациентов с уровнем С-пептида от 0,3 до 0,7 нмоль/л как пациентов с LADA.

При уровне С-пептида 0,3–0,7 нмоль/л рекомендуется старт лечения с ингибиторов дипептидилпептидазы 4, ингибиторов натриевого котранспортера 2, агонистов рецептора глюкагонподобного пептида 1 или тиазолидиндионов (не производными сульфонилмочевины) (см. рис. 2). При недостижении целевых уровней гликемии могут быть использованы комбинированная терапия, и только при исчерпанности всех возможностей инициируется ИТ.

Дискуссии по вопросу медленно развивающегося иммуноопосредованного СД продолжаются. Вопрос о том, является это состояние отдельным заболеванием или стадией процесса, ведущего к СД 1-го типа, остается открытым.
Склонный к кетозу СД 2-го типа
Необычная форма неиммунного СД, склонного к кетозу, впервые была описана у молодых афроамериканцев, позднее в других популяциях. Характерными признаками патологии является сочетание кетоза и признаков выраженной инсулиновой недостаточности с развитием ремиссии и отсутствием потребности в ИТ с течение достаточно длительного времени (до 10 лет), что напоминает течение СД 2-го типа. Чаще этот тип СД выявляется у мужчин и вне связи с массой тела. Основные патогенетические особенности этого заболевания неясны.
Склонный к кетозу СД 2-го типа можно дифференцировать от СД 1-го типа и классического СД 2. Глюкозотоксичность рассматривается в качестве фактора, вызывающего острую и повторяющуюся недостаточность β-клеток. Восстановление нормогликемии после инициации ИТ приводит к оптимизации секреторной функции β-клеток и исключению потребности в ИТ.
Другие специфические типы СД
Специфический СД — группа гетерогенных заболеваний, характеризующихся синдромом хронической гипергликемии, обусловленной абсолютным или относительным дефицитом инсулина с дисфункцией жизненно важных органов и систем, за исключением других типов СД, включенных в данную классификацию (см. табл. 3).
Моногенные формы СД основываются на выявлении патологического мутировавшего гена, что влечет развитие клинических проявлений. Диагноз может быть достоверно установлен только по результатам генетического тестирования. Перечисленные варианты моногенных форм СД включают семейные формы (MODY — maturity onset diabetes of the young) с ранним началом (в возрасте до 25 лет), который является инсулинонезависимым и возникает в результате дисфункции β-клеток. Наиболее частые генетические подтипы связаны с мутациями в гене глюкокиназы (GCK MODY) и гене гепато-ядерного фактора (HNF1α MODY и HNF4α MODY). Фенотипические проявления и реакции на лечение при разных формах моногенного СД различаются.
Например, при GCK MODY сохраняется пожизненная легкая тощаковая гипергликемия с редким развитием осложнений, не требующая фармакотерапии. Самая распространенная форма — HNF1α MODY, наоборот, приводит к прогрессирующей и выраженной гипергликемии с высоким риском сосудистых осложнений, но у пациентов с этой патологией сохраняется высокая чувствительность к производным сульфонилмочевины.
Клинические проявления определяются степенью декомпенсации углеводного обмена и основным заболеванием. Наиболее часто регистрируется специфический СД, вызванный панкреатогенным фактором. В качестве потенциальных клинических проявлений учитываются глухота, нарушения зрения с атрофией сетчатки, проявления энцефалопатии, изменения внешности (нарушения роста, эльфоподобное лицо, крыловидные складки шеи, большие уши, микрогнатия, отсутствие подкожно-жировой клетчатки, нарушение полового развития, acantosis nigricans и др.). Облигатными являются оценка семейного и лекарственного анамнеза. Форма специфического СД устанавливается по данным анамнеза и обследования, подтверждающего наличие патологии, которая может вызвать СД. Тактика лечения определяется индивидуально.
Неклассифицированный СД
Проведение полноценного диагностического поиска при выявлении заболевания, направленного на уточнение типа СД, становится все более сложным и не всегда доступно в полном объеме, что привело к включению категории «неклассифицированный СД». Установление этого диагноза правомочно до установления причины патологии с использованием данных анамнеза, осмотра и современных методов обследования (наличие или отсутствие кетоза или кетоацидоза, диабет-ассоциированные АТ, секреция С-пептида и др.).
Гипергликемия, впервые выявленная во время беременности Следует квалифицировать как СД, диагностированный во время беременности, либо как гестационный СД (ГСД), что заимствовано из публикации ВОЗ «Критерии диагностики и классификации гипергликемии, впервые выявленной во время беременности» (2013).
Диагноз «СД во время беременности» следует ставить при наличии одного или нескольких критериев: • уровень глюкозы плазмы натощак ≥7,0 ммоль/л; • уровень глюкозы плазмы через 1 ч после приема внутрь глюкозы в дозе 75 г ≥11,1 ммоль/л; • уровень глюкозы плазмы ≥11,1 ммоль/л в любое время при наличии симптомов СД; • НbA1c более 6,5 % на ранних сроках беременности.
Критерии диагностики ГСД приведены в табл. 4.
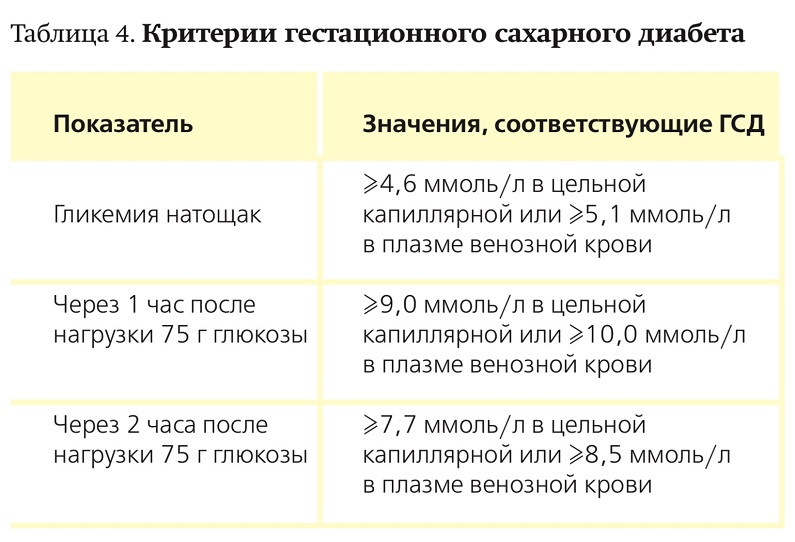
Диагноз ГСД может быть установлен при повышении одного из показателей после нагрузки 75 г глюкозы.
При ГСД и СД и беременности в качестве лечебных опций могут быть использованы только коррекция образа жизни и ИТ, все таблетированные антигипергликемические средства противопоказаны.
Заключение Очевидно, что современная классификация СД построена на потенциальной оценке новых данных по особенностям развития и лечения СД и будет полезна в реальной клинической практике.