Менингококковая инфекция не дает о себе забыть. Об этой проблеме и возможностях ее решения рассказывает доцент кафедры детских инфекционных болезней БГМУ, заслуженный врач Республики Беларусь, кандидат мед. наук Анатолий Астапов.
История заболеваемости
 Анатолий АстаповВысокая заболеваемость генерализованными формами менингококковой инфекции (ГФМИ) в Беларуси началась в 1969 году (7 случаев на 100 тысяч населения) с пиком в 1985-м — 10 случаев на 100 тысяч. Через 20 лет заболеваемость начала постепенно снижаться и к 2003 году достигла 2 случая на 100 тысяч человек. В абсолютных цифрах в 2020-м были зарегистрированы 39 пациентов и в 2021-м — 20 пациентов (из них 14 детей и 6 взрослых).
Анатолий АстаповВысокая заболеваемость генерализованными формами менингококковой инфекции (ГФМИ) в Беларуси началась в 1969 году (7 случаев на 100 тысяч населения) с пиком в 1985-м — 10 случаев на 100 тысяч. Через 20 лет заболеваемость начала постепенно снижаться и к 2003 году достигла 2 случая на 100 тысяч человек. В абсолютных цифрах в 2020-м были зарегистрированы 39 пациентов и в 2021-м — 20 пациентов (из них 14 детей и 6 взрослых).
Возможно, причиной резкого снижения заболеваемости послужили карантинные мероприятия, связанные с коронавирусной инфекцией.
Однако в 2022-м после окончания таких мероприятий заболеваемость возросла в 2 раза по сравнению с 2021-м и составила 43 случая (0,46 на 100 тысяч населения). Причем произошло увеличение не только заболеваемости, но и летальности.
Из 43 пациентов умерли 12 человек (27,9 %), т. е. практически каждый третий заболевший. Такую летальность я не наблюдал в предыдущие годы, консультируя больных с нейроинфекциями.
По моему глубокому убеждению, это связано с тем, что медицинские работники первичного контакта с больными расслабились и начали считать, что нейроинфекции ликвидированы.
За это время выросло целое поколение врачей, которые не видели таких пациентов, а врачи со стажем подзабыли клинику нейроинфекций.
Менингиты могут встретиться в любом месте у любого человека, но в 10 раз чаще у детей и преимущественно до 3-х лет без указаний на явный контакт с больными. Менингита быть не может? А он есть и не подчиняется нашей воле!
Клиническая диагностика
Аналогичные показатели заболеваемости и летальности наблюдались и в первые 5 месяцев 2023 года. Для улучшения клинической диагностики на догоспитальном этапе приведу подробное описание клиники нейроинфекций в течение первых суток болезни, так как исход заболевания во многом зависит от времени госпитализации пациентов.
Для клиники нейроинфекций характерно:
- острое начало заболевания (когда родители указывают на час начала болезни), которое может возникать как на фоне общего благополучия ребенка, так и на фоне легких катаральных явлений с субфебрильной температурой, т. е. на фоне фарингита;
- в обоих случаях происходит внезапное повышение температуры больше 38,5 °С, но чаще всего 39–40,5 °С;
- ребенок становится вялым, беспокойным, не успокаивается даже на руках у матери, отказывается от еды и питья;
- через 3–5 часов появляется рвота, которая может быть одно-двукратной или многократной. Нужно обязательно уточнять, рвота это или срыгивание, так как некоторые мамы не различают эти два клинических симптома;
- когда у ребенка появляется рвота, медицинский работник начинает думать о пищевой токсикоинфекции, и любой пищевой продукт можно связать со рвотой. Однако при рвоте, связанной с нейроинфекцией, не бывает дисфункции кишечника, а тем более при такой высокой температуре и отсутствии болей в животе и урчания;
- через 5–8 часов на кожных покровах появляется сыпь в виде пятнисто-папулезных высыпаний, внешне напоминающих медикаментозную аллергию. Однако через 2–3 часа в центре элементов сыпи появляются темные точки неправильной формы и различных размеров (от 2–3 до 10–50 мм). Элементы сыпи расползаются с дикой скоростью, особенно при болюсном внутривенном введении «менингитных» доз бактерицидных антибиотиков. Элементы сыпи от 10 мм и больше на 2–3-и сутки от момента появления начинают некротизироваться с образованием язв;
- через 8–12 часов от начала заболевания появляются менингеальные симптомы, которые необходимо адекватно проверять, не допуская ошибок.
Неблагоприятным симптомом является наличие высыпаний на лице, голове и животе. Излюбленной локализации высыпаний не бывает, но чаще всего начало превращения в геморрагические элементы происходит в области голеностопных суставов. Поэтому ребенка нужно осматривать от пяток и до макушки.
Симптомы у детей до года
При клинической диагностике важны также менингеальные симптомы у детей до года:
- напряжение и выбухание кожи в области большого родничка (но проверять нужно, когда ребенок в спокойном состоянии). При этом наблюдается не только выбухание, но и пульсация. Обычно в норме родничок ниже уровня теменных костей и поэтому даже «заполнение» ямки в области родничка до верхнего уровня теменных костей уже подозрительно на наличие менингеального синдрома;
- положительный симптом Лессажа. Ребенка поднимаем за подмышечные впадины вертикально и наблюдаем за ногами. Если синдром Лессажа отрицательный, то ребенок поджимает ноги к животу и через 10–15 секунд опускает, а если положительный, то будет держать ноги поджатыми в течение 50–60 секунд и более.
Из неспецифических синдромов следует выделить судорожный и нарушение сознания. Судороги могут быть тонические, клонические и тонико-клонические. Для тонических судорог характерно «отвердение» мышц рук, ног, туловища на протяжении 5 секунд и более. Клонические судороги характеризуются кратковременным напряжением и расслаблением мышц (их часто путают с гиперкинезами).
Естественно, что тонико-клонические судороги — это чередование различных видов судорог. Дети с судорожным синдромом быстро поступают в стационар, так как возникновение судорог пугает родителей и они крайне редко отказываются от госпитализации.
При узком клиническом мышлении судороги могут трактоваться как фебрильные, так как высокая температура — постоянный спутник нейроинфекций.
Нарушение сознания бывает различной степени выраженности — от заторможенности до глубокой комы, когда ребенок не реагирует на инъекции. Для определения степени нарушения сознания предложена шкала Глазго в зависимости от возраста пациента с большой оценкой различных показателей (см. табл. 1).
Таблица 1. Шкала оценки комы Глазго

* Шкала оценки комы Глазго используется для наблюдения за уровнем сознания. Каждая реакция оценивается в баллах, уровень сознания выражается суммой баллов из 3-х групп признаков.
При ясном сознании сумма баллов составляет 15; 14–13 — фаза прекомы, 12–9 — сопор, 8–3 балла — кома (8–7 баллов — умеренная, 6–5 — терминальная, 4–3 — смерть коры головного мозга). При оценке необходимо учитывать лучшую из выявленных реакций.
** При оценке двигательной реакции на боль надавливают на грудину кулаком и наблюдают за руками.
*** При необходимости применяют болевой стимул.
Примечания. У детей до 6 месяцев лучший вербальный ответ — плач (2 балла), а лучший моторный ответ — сгибательные/разгибательные реакции — 3 балла, общая максимальная оценка в баллах — 9.
Максимальное количество баллов по возрасту: до 6 месяцев — 9 баллов, 6–12 месяцев — 11 баллов, 1–2 года — 12 баллов, 2–5 лет — 13 баллов, больше 5 лет — 14–15 баллов.
Наличие даже сомнительных менингеальных симптомов — показатель для экстренной госпитализации в стационар.
Классические менингеальные симптомы
У детей старше года необходимо определять наличие классических менингеальных симптомов, которых не бывает у детей до года.
1. Ригидность мышц затылка — когда ребенок лежит горизонтально, без подушки, с руками вдоль туловища, сгибаем шею, чтобы ребенок подбородком достал до грудины. Симптом считается сомнительным, если ребенок не достает до грудины 1–1,5 см. При резко выраженной ригидности ребенок поднимается от кровати не сгибая шею, это так называемый симптом доски. Так как у ребенка наблюдается гиперестезия кожных покровов, то он может сопротивляться выполнению этой пробы, тогда следует в приподнятом положении подержать его 1–2 минуты, и если ригидности нет, то он шею согнет.
Ошибки, которые совершаются при определении ригидности мышц затылка, — это стремление ориентировать ребенка на то, что мы хотим от него получить. Он откроет рот и достанет подбородком до грудины, и мы будем считать, что ригидности нет.
Не сгибаем шею, а вращаем голову вокруг первого шейного позвонка. Не обращаем внимания на то, что ноги сгибаются в коленных суставах, — а это уже положительный верхний симптом Брудзинского.
2. Симптом Кернига — сгибаем ногу в коленном и тазобедренном суставах под прямым углом, зафиксировав под прямым углом в тазобедренном суставе, пытаемся разогнуть в коленном суставе, и она не разгибается. Основная ошибка при проверке симптома Кернига заключается в том, что мы начинаем разгибать ногу в коленном суставе и разгибаем в тазобедренном — симптом всегда будет отрицательным.
Вращаем ногу в тазобедренном суставе или не обращаем внимания на вторую ногу, которая также сгибается, — положительный нижний симптом Брудзинского. Симптом Кернига необходимо проверять с двух сторон с акцентом на достоверность манипуляции.
Другие показатели
Показателем является также гипертермический синдром без явного очага инфекции, но с выраженной интоксикацией, когда ребенок не может сидеть, а лежит, запрокинув голову назад (так называемая поза легавой собаки). За этим может скрываться воспаление мозговых оболочек. Обычно в таких случаях врачи чувствуют необычность ОРИ и к диагнозу добавляют определения в виде гипертермического синдрома, токсической формы гриппа, а еще хуже — менингеального синдрома и т. д.
В таких случаях медработники при первых контактах с пациентом должны выполнять приказ Минздрава № 1246 от 06.12.2013 «Об утверждении алгоритма оказания медицинской помощи пациентам с остро возникшей лихорадкой», согласно которому при наличии внезапно возникшей лихорадки неясного генеза (температура выше 39,5 °С) обязательно осуществляется направление пациента (особенно детей до 3-х лет. — Прим. авт.) в больницу для уточнения этиологии заболевания.
Должна вызывать сомнение у медработника первого контакта с больным менингитом и рвота, особенно многократная, без болей в животе и на фоне высокой температуры и задержки стула. При пальпации у таких пациентов отсутствует урчание и «крепитация» в животе, но может быть чувствительность в области эпигастрия из-за рвоты.
Симптомы ОКИ так же коварны при менингеальном синдроме, как и симптомы ОРИ, так как за синдромом рвоты может скрываться аппендицит, панкреатит и другая хирургическая патология, поэтому подозрительным на нейроинфекцию должно быть появление сыпи на кожных покровах в первые сутки болезни.
Характерно быстрое нарастание пятнистых элементов сыпи, особенно с появлением геморрагий в виде чернильных пятен в центре этих элементов. Практически только при скарлатине, краснухе, ветряной оспе сыпь появляется в первые сутки, однако она или точечная на гиперемированном фоне кожи, или мелкопятнистая при отсутствии температуры и интоксикации при краснухе.
Чем быстрее пациент с менингеальным синдромом поступит в больничную организацию здравоохранения, тем больше шансов на спасение и сохранение качества жизни после перенесенного заболевания.
Для энцефалитического синдрома характерна, кроме нарушения сознания и судорог, очаговая неврологическая симптоматика со стороны черепных нервов, которую достоверно может оценить только врач-невролог.
Патофизиологически для обоих синдромов характерно наличие отека мозга с повышением внутричерепного давления. У детей до года это проявляется выраженностью выбухания большого родничка, а у более старших детей степенью выраженности менингеальных симптомов. При наличии менингококцемии у 80 % пациентов может развиться септический шок, особенно при неадекватной антибиотикотерапии.
Обследование в стационаре
Предусматривает общеклинические исследования, люмбальную пункцию и микробиологическую диагностику. В диагностике и дифференциальной диагностике решающее значение имеет применение люмбальной пункции.
Противопоказания к люмбальной пункции:
- впервые возникшие судороги;
- септический шок 2–3-й степени;
- состоявшийся или начинающийся синдром вклинения ствола мозга в большое затылочное отверстие, что клинически проявляется относительной или абсолютной брадикардией на фоне высокой температуры, нормальным или повышенным АД и степенью выраженности нарушения сознания и менингеальных симптомов;
- застойные диски зрительных нервов;
- выраженная гипокоагуляция;
- воспалительный процесс в месте проведения пункции.
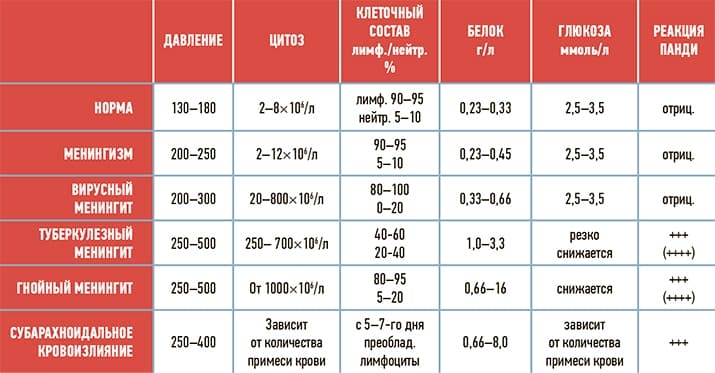
Исследование ликвора помогает установить гипертензионно-гидроцефальный синдром, воспаление мозговых оболочек или возникновение субарахноидального кровоизлияния. Анализ ликвора дает возможность предположить этиологию менингита или менингоэнцефалита (бактериальная, вирусная, туберкулезная и др.).
Получив результаты исследования ликвора, сравниваем с показателями таблицы и можем оценить наличие воспалительного процесса или его отсутствие (см. табл. 2).
При дифференциальной диагностике с субарахноидальным кровоизлиянием после центрифугирования цвет ликвора ксантохромный, а цитоз в ликворе зависит от количества крови, попавшей в ликвор, и в первые 2–3 дня после кровоизлияния цитоз будет нейтрофильным. При дефекте люмбальной функции надосадочная жидкость будет прозрачной, а клеточный состав — соответствовать общему анализу крови.
Таблица 2. Дифференциальная диагностика менингеального синдрома при исследовании ликвора.
Микробиологические исследования
Для этиологической диагностики гнойных менингитов необходимо использовать комплексную программу микробиологического обследования больных.
1. Микроскопия ликвора и «толстой капли» крови после окраски по Граму.
При просмотре опытный врач-бактериолог сделает заключение, что в доставленных мазках обнаружены грамположительные диплококки ланцетовидной формы — пневмококки, грамотрицательные диплококки в виде кофейных зерен — менингококки, грамположительные полиморфные палочки — гемофильные палочки. Важно и их расположение — вне- или внутриклеточное, а чаще всего смешанное.
2. Посев крови и ликвора на менингококк.
Обязательно следует указывать на то, что исследовать, это потребует использования элективной среды, которую нужно будет подогреть до 37 °С, и посев проводить в палате, так как менингококк быстро погибает при комнатной температуре, а тем более в среде из холодильника. На этой среде растут все возбудители гнойных менингитов.
В идеальных условиях забор биологического материала необходимо производить до начала антибиотикотерапии или получения результатов бактериоскопии. Тогда мы можем использовать и элективные среды для пневмококка и гемофильной палочки. Выделенный возбудитель необходимо обязательно проверить на чувствительность к антибиотикам, а при отсутствии совпадения чувствительности со стартовым антибиотиком и «негладком» течении заболевания провести коррекцию терапии согласно антибиотикограмме.
3. Посев слизи из носоглотки на менингококк.
Имеет значение для диагностики бактерионосительства после перенесенного заболевания для предотвращения следующих заражений.
4. ЦР-диагностика
Позволяет выявлять геномы возбудителей гнойных менингитов не только в остром периоде болезни, но и на фоне антибактериальной терапии, когда «живых» возбудителей в ликворе и крови может и не быть.
5. Реакция латекс-агглютинации
Позволяет выявлять возбудителей в первые сутки.
6. При прозрачном ликворе во время пункции
Необходимо забирать ликвор и для вирусологического исследования по программе диагностики вирусных инфекций на наиболее частые возбудители вирусных менингитов и энцефалитов (ВПГ1/2, ЦМВ, ВЭБ, ВГЧ 6–7-го типа, Лайм-боррелиоз и др.).
7. При подозрении на туберкулезный менингит и/или энцефалит
Необходимо проводить рентгенографию грудной клетки, диаскинтест и ПЦР-диагностику для выявления генома туберкулезной палочки.
Программа обследования пациентов с менингоэнцефалитическим синдромом может предусматривать и обследование на Лайм-боррелиоз, сифилис, лимфоцитарный хориоменингит, опухоли головного или спинного мозга, абсцессы головного мозга, ботулизм, отравление солями тяжелых металлов и медикаментами.
Выводы
Предлагаемая программа комплексного клинического и лабораторного обследования больных позволит максимально улучшить клиническую и этиологическую диагностику менингеального и энцефалитического синдромов и повлиять на своевременную госпитализацию и исходы нейроинфекций.