Самое слабое звено в диагностике патологии системы гемостаза — преаналитический этап, который включает как подготовку пациента к выполнению исследования, так и саму процедуру забора и транспортировки образца крови в лабораторию. 80–85 % диагностических ошибок вызваны погрешностями на этом этапе, что объясняется высокой лабильностью и многофакторностью системы гемостаза.
 Основная цель преаналитического этапа лабораторной диагностики — обеспечить стабильность компонентов биоматериала и свести к минимуму воздействие различных факторов, влияющих на результат. Стандартизация всех условий и процедур на этом этапе является требованием внутрилабораторного контроля качества исследований.
Основная цель преаналитического этапа лабораторной диагностики — обеспечить стабильность компонентов биоматериала и свести к минимуму воздействие различных факторов, влияющих на результат. Стандартизация всех условий и процедур на этом этапе является требованием внутрилабораторного контроля качества исследований.
Обычная скрининговая коагулограмма для одного пациента обходится более 10 рублей, расширенная — порядка 40 рублей в государственных клиниках, в частных дороже. Каждый дополнительный показатель (D-димер, активность факторов свертывания и пр.) увеличивает стоимость исследования как минимум на 20 рублей.
Ошибки на преаналитическом этапе и доставка некачественных образцов в лабораторию приводят к недостоверным результатам и делают все затраты бесполезными.
Подготовка пациента
На результаты могут повлиять экзогенные «варьирующие» факторы.
Физическая активность: спустя несколько минут физической активности в 2–3 раза увеличивается концентрация FVIII и фактора Виллебранда (vWF); может сохраняться на протяжении 12 часов. Происходит активация тромбоцитов и фибринолиза, увеличивается уровень D-димеров.
Длительный психологический стресс ведет к снижению активности FV, FVIII, FIX (сохраняется на протяжении нескольких дней). Стрессовые условия во время взятия крови приводят к гиперагрегации тромбоцитов.
Физиологические гормональные изменения влияют на активность всей системы свертывания и фибринолиз. Классическим примером является беременность. При физиологическом течении беременности наблюдается постепенный рост FVII и FX. Уровень FVIII и vWF увеличивается в 2–3 раза и сохраняется даже после родов. Формируется резистентность к протеину С (РС), активность протеина S (РS) снижается на 30 %.
Увеличивается уровень маркеров активации свертывания крови и растворимого фибрина. Изменения в системе фибринолиза связаны с ростом ингибиторов РАI-1, РАI-2 (плацентарного), постепенным ростом D-димеров.
При исследовании системы гемостаза у женщин приходится учитывать фазы месячного цикла и влияние гормональных препаратов. Уровни FVIII и vWF наименьшие в фолликулярной и наибольшие в лютеиновой фазе цикла. В период менопаузы наблюдается постепенный рост фибриногена и FVIII. Применение гормонозаместительной терапии (ГЗТ) вызывает АРС-резистентность и снижение PS. Употребление жирной пищи и курение в день исследования приводят к росту фибринолитической активности, активации свертывания крови и активации тромбоцитов.
Употребление жирной пищи и курение в день исследования приводят к росту фибринолитической активности, активации свертывания крови и активации тромбоцитов.
Недостаточная стандартизация так называемых варьирующих долабораторных факторов приводит к диагностическим ошибкам и в итоге увеличивает продолжительность и стоимость диагностики и лечения пациента.
Памятка для пациента
- Кровь следует сдавать утром натощак, не менее чем через 8 ч после последнего приема пищи в условиях, которые не вызывают стресса.
- На протяжении 24 ч перед обследованием необходимо избегать физических нагрузок, употребления жирной пищи и приема алкоголя.
- В день обследования запрещается курить.
- Перед сдачей крови необходимо посидеть в течение 20–30 мин.
- При приеме варфарина рекомендуется с 17:00 до 19:00 принять всю дозу препарата с интервалом не менее 2 ч до или после приема пищи, с последующей сдачей анализа на МНО с 8:00 до 10:00.
Кстати, терминалы электронной очереди позволяют снизить влияние стрессового фактора на пациента, ожидающего взятия крови.
Что должен знать врач, направляющий пациента на обследование гемостаза
1. При назначении даты исследования врачу необходимо учитывать влияние лекарственных препаратов, принимаемых пациентом, на агрегацию тромбоцитов или параметры коагуляции (антикоагулянтов, тромболитиков, ингибиторов фибринолиза, антиагрегантов, оральных контрацептивов, НПВС, венотоников и др.). Эта информация вместе с диагнозом пациента должна быть отражена в бланке направления на исследование.
2. При высоком значении гематокрита стандартное количество цитрата в вакуумных пробирках оказывается избыточным для уменьшенного объема плазмы, что приводит к «ложной» гипокоагуляции. При значении гематокрита ниже 35 % возникает дефицит антикоагулянта в пробе, что может привести к «ложной» гиперкоагуляции в результатах и кровь может свернуться в пробирке еще до исследования. Для стабилизации образцов крови при нормальном значении гематокрита (35–50 %) рекомендуемое соотношение кровь/антикоагулянт 9:1. При отклонениях гематокрита от указанных величин следует изменить это соотношение в соответствии с формулой Ingram: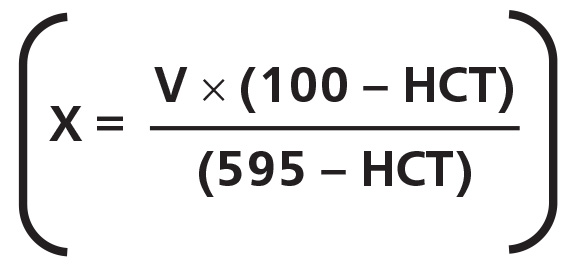
X — добавляемый объем 3,2 % цитрата, мл; V — конечный объем пробирки для крови, мл; HCT — показатель гематокрита у пациента, %.
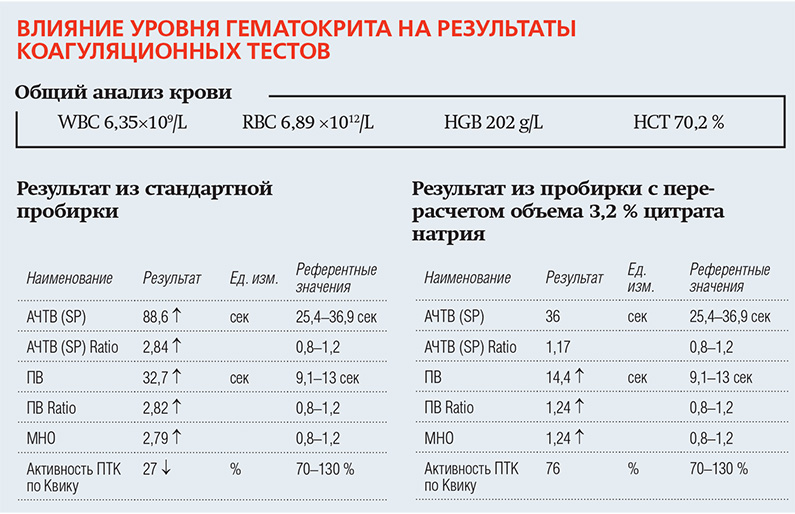 Перед обследованием врач должен направить пациента с патологическим уровнем гематокрита в лабораторию для расчета количества цитрата натрия и подготовки индивидуальной пробирки для взятия крови на гемостаз.
Перед обследованием врач должен направить пациента с патологическим уровнем гематокрита в лабораторию для расчета количества цитрата натрия и подготовки индивидуальной пробирки для взятия крови на гемостаз.
3. Особенности подготовки к исследованиям системы гемостаза у женщин:
- С целью диагностики болезни Виллебранда у женщин детородного возраста следует брать кровь на исследование в 1–4-й дни месячного цикла (в дни максимальной кровопотери).
- С целью диагностики снижения РS и АРС-резистентности следует отменить прием оральных контрацептивов за 2 месяца перед обследованием.
- С целью диагностики врожденных нарушений свертывания крови у беременных (особенно болезни Виллебранда и недостатка РS) кровь необходимо брать не ранее, чем через 2 месяца после родов.
4. Диагностику волчаночного антикоагулянта (ВА) в остром периоде заболевания (до 3 месяцев) при приеме НОАК, прямых ингибиторов фактора Ха и тромбина проводить не рекомендуется во избежание получения ложноположительных результатов. Если по истечении 3 месяцев пациенту необходимо проведение диагностики АФС, но он еще нуждается в приеме антикоагулянтной терапии (АКТ), рекомендуется:
Если по истечении 3 месяцев пациенту необходимо проведение диагностики АФС, но он еще нуждается в приеме антикоагулянтной терапии (АКТ), рекомендуется:
- при применении варфарина проводить исследование после того, как МНО опустится ниже 1,5, или через 1–2 недели после прекращения приема препарата; в случае необходимости продолжения АКТ препаратом выбора, который может быть назначен перед лабораторным исследованием на ВА, являются НМГ;
- последнее введение дозы НМГ должно проводиться за 12 и более часов до анализа крови на ВА. В случае применения НФГ следует отменить препарат за 2 дня до исследования ВА;
- при применении ривароксабана и дабигатрана проводить исследование через 3 дня после отмены препаратов или при переводе пациента на НМГ.
5. Мониторинг АКТ предполагает подбор дозы антикоагулянта, основанный на результатах лабораторных тестов. Крайне важно добиться от пациента правильного приема АК и следования графику.
Прием варфарина с 17:00 до 19:00 всей дозы одновременно с интервалом не менее 2 ч до или после приема пищи, с последующей сдачей анализа на МНО с 8:00 до 10:00.
Рекомендуемые уровни гипокоагуляции:
- высокий уровень МНО — от 3 до 4,5;
- средний уровень МНО — от 2 до 3;
- низкий уровень МНО — от 1,8 до 2,3.
Введение НМГ (далтепарина натрия, надропарина кальция, эноксапарина натрия) с 6:00 до 7:00 утра, сдача крови для исследования анти-Ха активности (НМГ) + антитромбина III (АТ) через 3–4 часа после введения с 10:00 до 11:00.
Целевой диапазон анти-Ха активности:
- для профилактических доз НМГ (п/к) 0,2–0,5 анти-Ха МЕ/мл;
- для лечебных (п/к) 0,5–1,5 анти-Ха МЕ/мл.
Прием ривароксабана (ксарелто) утром натощак с последующей сдачей крови для ис- следования анти-Ха активности (ривароксабан) + АТ через 1,5–2 ч после приема до 11:00.
Лабораторный контроль терапии НМГ и прямыми ингибиторами Ха-фактора рекомендован с учетом клинической ситуации в следующих случаях:
- при геморрагических проявлениях на фоне терапии;
- ОПН, ХПН;
- массе тела менее 50 и более 100 кг;
- длительной терапии (более 10 дней);
- риске кровотечений из-за сопутствующих заболеваний;
- терапии у беременных.
 6. Контроль за лечением антиагрегантами (ингибиторами циклооксигеназы, ингибиторами связывания АДФ с рецепторами тромбоцитов, антагонистами гликопротеина GpIIb/IIIa). Оценку чувствительности к антиагрегантам и достаточности дозировки рекомендуется проводить не ранее, чем через 14 дней после начала приема препаратов. Рекомендуется достижение целевого диапазона.
6. Контроль за лечением антиагрегантами (ингибиторами циклооксигеназы, ингибиторами связывания АДФ с рецепторами тромбоцитов, антагонистами гликопротеина GpIIb/IIIa). Оценку чувствительности к антиагрегантам и достаточности дозировки рекомендуется проводить не ранее, чем через 14 дней после начала приема препаратов. Рекомендуется достижение целевого диапазона.
7. С целью диагностики наследственных и приобретенных тромбоцитопатий рекомендуется проводить исследование индуцированной агрегации тромбоцитов дважды:
- на момент обращения с геморрагическими проявлениями;
- повторно не ранее, чем через 14 дней после отмены приема всех препаратов, влияющих на агрегацию тромбоцитов, в т. ч. витаминов и БАДов.
Основные требования, обеспечивающие правильность тестирования показателей гемостаза:
- атравматическая флеботомия;
- полное заполнение пробирки кровью в соответствии с объемом антикоагулянта (9:1);
- использование 3,2 % (0,109 М) трехзамещенного двухводного цитрата натрия;
- полное и осторожное смешивание крови и антикоагулянта;
- транспортировка и хранение проб крови при комнатной температуре (18–25 °С);
- получение бестромбоцитарной плазмы центрифугированием крови в течение 1 ч после взятия;
- быстрое тестирование плазмы после центрифугирования.
Кровь следует брать утром натощак из локтевой вены иглой с широким просветом (0,8 мм). Преимущество имеют вакуумные пробирки, предназначенные для получения венозной крови, стабилизированной цитратом натрия в соотношении 9:1. Использование шприца не рекомендуется из-за активации тромбоцитов и факторов свертывания турбулентным движением крови и ее смешивания с воздухом во время заполнения.
Наложение манжеты при пункции локтевой вены оптимально в течение 1 минуты.
В ходе эксперимента при 3-минутном стазе, вызванном манжетой, ПВ укорачивалось на 3,1 %, содержание фибриногена повышалось на 10,1 %, D-димеров — на 13,4 %, активность FVII и FVIII увеличивалась на 10,6 % и 10,2 % соответственно.
Недостаточное перемешивание венозной крови и антикоагулянта может вызвать образование частичных сгустков небольшого размера, которые не видны в первичных пробирках. Проба запускается в работу, на исследования расходуются дорогостоящие реагенты и только по результатам исследования врач КДЛ может заподозрить наличие в пробе сгустков. В таких случаях выбраковка проводится на постаналитическом этапе лабораторного исследования.
 На основании анализа вызываемых погрешностей из-за недобора крови и нарушения соотношения кровь/антикоагулянт Институт клинических лабораторных стандартов (CLSI) рекомендует не тестировать пробы при заполнении менее чем на 90 % требуемого объема.
На основании анализа вызываемых погрешностей из-за недобора крови и нарушения соотношения кровь/антикоагулянт Институт клинических лабораторных стандартов (CLSI) рекомендует не тестировать пробы при заполнении менее чем на 90 % требуемого объема.
Чем быстрее кровь доставлена в лабораторию, тем достовернее будет результат. Не нужно ждать 30 минут, как при получении сыворотки, чтобы сформировался сгусток. Работа ведется с плазмой, в которой, в отличие от сыворотки, есть фибриноген. Благодаря добавленному в пробирку антикоагулянту кровь не сворачивается.
По рекомендации CLSI, для тестирования плазменного звена гемостаза предпочтительным является 3,2 % (0,109 М) цитрат натрия. Применение именно этой концентрации дает меньшую частоту преаналитических ошибок, т. к. вызывает большую устойчивость лабильных факторов свертывания крови.
Для тестирования агрегационной способности тромбоцитов рекомендуется применение прямых ингибиторов тромбина и НФГ. Они оказывают наименьшее интерферирующее действие на агрегацию тромбоцитов. Очень важно сократить до минимума время между взятием крови и центрифугированием. До центрифугирования кровь необходимо хранить в закрытых пробирках только при комнатной температуре. Нарушение температурного режима может привести к гемолизу эритроцитов и активации тромбоцитов. Первичный скрининг включает в себя исследования, отражающие состояние целых звеньев системы гемостаза, которые позволяют исключить значительные отклонения и сориентировать клиницистов в направленности патологии: количество тромбоцитов, АЧТВ, ПВ, ТВ, концентрация фибриногена, РФМК, D-димеры. На втором этапе назначаются специфические исследования, позволяющие уточнить диагноз: агрегация тромбоцитов с различными индукторами, активность и антиген vWF, активность плазменных факторов свертывания, физиологических антикоагулянтов, фибринолитической системы, лабораторная диагностика АФС, уровень гомоцистеина, ПЦР-диагностика наследственных тромбофилий и др. Выбор уточняющих тестов зависит от клинической ситуации и результатов скрининговых исследований.
Первичный скрининг включает в себя исследования, отражающие состояние целых звеньев системы гемостаза, которые позволяют исключить значительные отклонения и сориентировать клиницистов в направленности патологии: количество тромбоцитов, АЧТВ, ПВ, ТВ, концентрация фибриногена, РФМК, D-димеры. На втором этапе назначаются специфические исследования, позволяющие уточнить диагноз: агрегация тромбоцитов с различными индукторами, активность и антиген vWF, активность плазменных факторов свертывания, физиологических антикоагулянтов, фибринолитической системы, лабораторная диагностика АФС, уровень гомоцистеина, ПЦР-диагностика наследственных тромбофилий и др. Выбор уточняющих тестов зависит от клинической ситуации и результатов скрининговых исследований.
Врачи, направляющие пациентов на контроль эффективности антикоагулянтной терапии, должны помнить о необходимости соблюдения пациентами графика приема АК и мониторинга с помощью лабораторных исследований. Ведь последствиями пренебрежения правилами подготовки пациента могут быть такие угрозы, как ятрогенные (лекарственные) тромбозы и кровотечения, ложные суждения о наличии коагулопатии и в целом увеличение расходов на повторные исследования.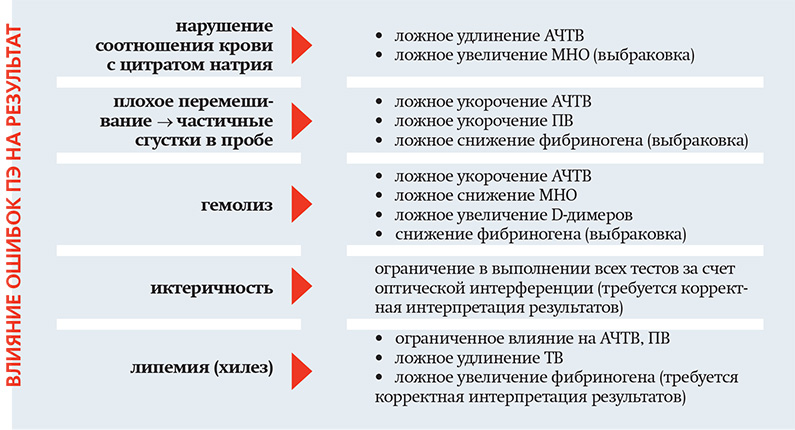 Фото Татьяны Столяровой, «МВ».
Фото Татьяны Столяровой, «МВ».
