Коморбидность — сочетание у одного пациента двух или более хронических заболеваний, этиопатогенетически взаимосвязанных или совпадающих по времени появления вне зависимости от активности каждого из них. Всеобщее постарение населения привело к увеличению числа пациентов с сочетанной патологией, требующих мультидисциплинарного подхода в диагностике, определении тактики лечения и реабилитации.
Теме коморбидности в амбулаторной практике была посвящена республиканская научно-практическая конференция, проведенная по распоряжению Минздрава и организованная профессорско-преподавательским составом кафедры терапии БелМАПО. Предлагаем вашему вниманию некоторые из прозвучавших на конференции выступлений специалистов.
Стратегия ведения пациентов с АГ и избыточной массой тела
 Марина Штонда, заведующая кафедрой терапии БелМАПО, кандидат мед. наук, доцент.
Марина Штонда, заведующая кафедрой терапии БелМАПО, кандидат мед. наук, доцент.
За последние 30 лет количество гипертоников среди взрослых в возрасте 30–80 лет в мире удвоилось и превысило 1,28 млрд человек. В первую очередь это связано с постарением населения, так как распространенность АГ не изменилась и составляет в среднем 32 %. Повышенное АД является основным фактором развития преждевременной смерти и причиной почти 10 млн смертей и более чем 200 млн случаев инвалидности в мире.
По данным STEPS-2020, в Беларуси доля лиц с повышенным АД (САД ≥140 и/или ДАД ≥90 мм рт. ст.) или принимающих антигипертензивное лечение составляет 30,8 %. О своей АГ не знают 41 % женщин и 51 % мужчин, не получают лечение 53 % женщин и 62 % мужчин. Проще говоря, 1 из 3 взрослых страдает от АГ, 1 из 3 взрослых не знает о своем заболевании, 1 из 3 взрослых лечится, но не достигает АД <140/90.
АГ имеет генетическую предрасположенность, но во многом зависит от факторов внешней среды и образа жизни. Давно известно, что избыточная масса тела и ожирение способствуют повышению АД. Учитывая то, что число людей с ожирением в мире постоянно растет и уже превышает 2,1 млрд человек, проблема индуцированной ожирением АГ становится все более актуальной.
Сочетание ожирения и АГ существенно увеличивает риск развития микро- и макрососудистых осложнений, включая инсульты, ИБС, инфаркт миокарда, ХСН, атеросклероз периферических артерий, и способствует увеличению сердечно-сосудистой смертности.
Существует принцип пяти шагов при АГ: выявить АГ, выявить факторы риска, определить степень риска, подобрать лечение, достичь целевого уровня АД. При установлении диагноза АГ следует дифференцировать и учитывать «гипертонию белого халата», или офисную, когда давление у пациента поднимается во время его измерения медработником. Таких людей примерно 13 %.
Еще более значимым является выявление скрытой, маскированной гипертензии, для которой характерно нормальное АД, измеренное во время визита к врачу, и повышенные его значения по данным суточного мониторирования (СМАД) или при измерении дома (см. рис. 1).
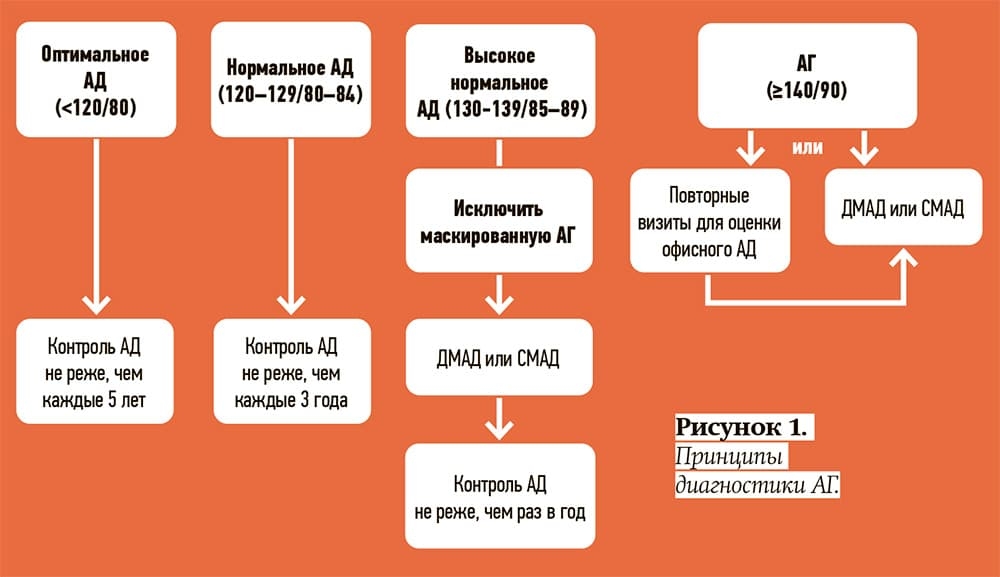
Первоначально термин «маскированная гипертензия» относился только к лицам, не получающим лечения, однако теперь применяется и к пациентам, находящимся на антигипертензивной терапии, у которых отмечается нормальное АД при измерении врачом и повышенное по данным СМАД. Число таких пациентов примерно такое же, как и с «гипертонией белого халата», — порядка 13 %. Маскированная дневная гипертензия наблюдается у людей, испытывающих стресс на работе, курящих, плохо переносящих физические нагрузки или злоупотребляющих алкоголем. Маскированная ночная — у пациентов с ожирением, СД, синдромом обструктивного апноэ сна, хронической болезнью почек.
При коррекции с учетом возраста, образования, статуса курения, потребления алкоголя и повышенной ЧСС вероятность наличия АГ существенно увеличивается у людей с ожирением (по литературным данным, у мужчин в 5–12 раз, у женщин в 4–18 раз).
Наличие у пациента ожирения всегда должно вызывать у врача настороженность в отношении АГ, и это способствует раннему выявлению скрытой АГ. По данным Framingham heart study, с ростом массы тела отмечается линейное увеличение распространенности АГ и средних значений САД и ДАД. При этом прибавка в весе на 1 кг способствует повышению АД на 1 мм рт. ст.
Многократный пошаговый регрессионный анализ (2 338 участников) выявил, что ИМТ был достоверно связан с высокой распространенностью маскированной неконтролируемой АГ у лиц, получающих антигипертензивную терапию. Для АГ, индуцированной ожирением, характерно нарушение суточного профиля АД, в частности отсутствие нормального ночного снижения АД при отсутствии повышенного дневного АД. Нарушение суточного ритма АД повышает риск сердечно-сосудистых осложнений и хронической болезни почек. Патогенез этого феномена связан с резистентностью к инсулину, дисфункцией вегетативной нервной системы, повышенной активностью симпатической нервной системы и низкоинтенсивным воспалением.
Направления антигипертензивной терапии у пациентов с ожирением:
- снижение веса (рациональное гипокалорийное питание, ограничение соли, физические нагрузки, бариатрическая хирургия). Уменьшение массы тела на 5–10 % от исходной приводит к достоверному снижению риска развития сердечно-сосудистых осложнений;
- выявление и лечение синдрома обструктивного апноэ сна;
- антигипертензивная терапия, позволяющая снизить АД и удержать его на целевом уровне ≤130 мм рт. ст. (для большинства пациентов).
Современная антигипертензивная терапия предполагает назначение фиксированных и свободных оптимальных комбинаций препаратов для достижения целевых уровней АД. Время монотерапии закончилось, по крайней мере для пациентов высокого риска (см. рис. 2).
Риски желудочно-кишечных кровотечений
 Наталья Силивончик, профессор кафедры терапии БелМАПО, доктор мед. наук.
Наталья Силивончик, профессор кафедры терапии БелМАПО, доктор мед. наук.
Традиционно ЖК-кровотечения ассоциировались с язвенной болезнью, однако в настоящее время у пациентов старше 65 лет большинство случаев ЖК-кровотечений, в т. ч. с летальными исходами, регистрируется без длительного анамнеза язвенной болезни. Чаще всего — у лиц пожилого и старческого возраста с отягощенным коморбидным фоном.
Несмотря на успехи фармакотерапии, эндоскопии и хирургии, летальность при кровотечениях ЖКТ остается стабильно высокой и достигает 10 % (14–17 %) у лиц старших возрастных групп.
Современные тенденции распространенности кровотечений ЖКТ связаны с постарением населения и обусловлены следующими причинами: применение НПВП; распространение антитромбоцитарной терапии (артериальные стенты и др.); расширение применения антикоагулянтов, в т. ч. новых; терапия антидепрессантами СИОЗС; расширение эндоскопических вмешательств (удаление полипов, резекция слизистой); почечная недостаточность, особенно в первый год диализа.
Особенности кровотечений у пациентов, получающих антитромбоцитарную терапию: высокая частота нижних кровотечений (кишечных), отсроченные кровотечения. Отсроченные кровотечения имеют особое значение у пациентов, у которых антитромботическая терапия была прервана, так как кровотечение часто возникает после ее возобновления. У пациентов, получающих долговременную терапию НПВП, повышается риск язвообразования в ЖКТ и, соответственно, риск ЖК-кровотечений, поэтому они подлежат регулярному мониторингу для раннего выявления гастроинтестинальных побочных эффектов.
Основной принцип, которому необходимо следовать при назначении лекарственных препаратов, — баланс рисков кровотечений и тромбоза у данного конкретного пациента, с учетом его состояния и коморбидности.
При планировании эндоскопических вмешательств у пациентов, получающих антикоагулянтную, антитромбоцитарную терапию, следует учитывать: стратификацию рисков эндоскопических процедур на основе риска кровотечений; градацию риска тромбозов, вид лекарственных средств (антикоагулянты, антитромбоцитарные средства).
Согласно эмпирической стратификации эндоскопических процедур на основе риска кровотечений, к вмешательствам высокого риска (30-дневный риск больших кровотечений превышает 2 %) относится полипэктомия образований размерами от 1 см. Низкий/умеренный риск определен для ЭГДС, колоноскопии с/без биопсии, полипэктомии образований размером менее 1 см.
При планировании эндоскопического вмешательства с высоким риском кровотечения, например, у пациента, постоянно получающего клопидогрел, следует оценить кардиоваскулярный риск. При низком — отменить клопидогрел за 7 дней до процедуры, при высоком — обсудить ситуацию с кардиологом.
Клинический случай. Пациентке в возрасте 70 лет выполнена колоноскопия, обнаружены аденомы крупных размеров (более 1 см), после чего в хирургическом стационаре проведено эндоскопическое удаление образований. Спустя 3 недели дома у нее открылось кровотечение, она была доставлена в тот же стационар, где выяснилось, что источником кровотечения стало место удаления полипа. Стали анализировать, почему это произошло. Выяснилось, что пациентка уже 3 года принимает клопидогрел, назначенный ей участковым терапевтом по поводу экстрасистолии. Об этом она не сообщала хирургам.
Полипэктомия является процедурой высокого риска кровотечения. Поэтому необходимо было выяснить у пациентки, какие препараты она принимает, проконсультироваться с кардиологом, оценить кардиоваскулярный риск и с учетом этого временно отменить клопидогрел. И предупредить о рисках кровотечения в послеоперационный период при возобновлении приема препарата.
Неалкогольная жировая болезнь печени
 Анна Семененкова, старший преподаватель кафедры терапии БелМАПО.
Анна Семененкова, старший преподаватель кафедры терапии БелМАПО.
Распространенность неалкогольной жировой болезни печени (НАЖБП) колеблется в разных странах от 24 % до 48 %, в среднем составляет 32,4 %. Это хроническая патология метаболического генеза у лиц с отсутствием экзогенных факторов токсического поражения печени, морфологически подтверждаемая стеатозом, стеатогепатитом, фиброзом, циррозом или аденокарциномой.
Диагноз верифицируется при накоплении липидов в виде триглицеридов в количестве более 5–10 % массы гепатоцитов или при наличии более 5 % печеночных клеток, содержащих депозиты липидов. НАЖБП повышает смертность населения как за счет печеночных причин (цирроз, гепатоцеллюлярный рак) так и внепеченочных проявлений и осложнений (метаболический синдром, ССЗ, СД 2-го типа и др.).
Работы последних лет свидетельствуют о самостоятельной роли холецистэктомии как фактора риска НАЖБП, повышенном риске метаболического синдрома у лиц после холецистэктомии в сравнении с пациентами с желчнокаменной болезнью. Магнитно-резонансное определение протонной фракции жира показало, что через 2 года после холецистэктомии у пациентов с нормальной массой тела доля жировой ткани значительно увеличивалась.
НАЖБП является фактором риска атеросклероза, а также независимым фактором риска диастолической дисфункции левого желудочка. У пациентов с НАЖБП достоверно выше максимальный индекс объема левого предсердия, выше индекс массы левого желудочка.
По данным метаанализа 86 исследований, метаболические нарушения, наиболее часто ассоциированные с НАЖБП, это ожирение, СД 2-го типа, гиперлипидемия, АГ, метаболический синдром. Также НАЖБП ассоциирована с внепеченочными злокачественными опухолями (раком молочной железы, колоректальным раком), обструктивным апноэ сна, остеопорозом, когнитивной дисфункцией, тяжестью течения острого панкреатита, тяжестью течения COVID-19. У 30 % пациентов с НАЖБП имеются симптомы депрессии.
Данные проспективных исследований в общих европейских и азиатских популяциях продолжительностью не менее 5 лет подтверждают, что НАЖБП является независимым фактором риска развития АГ, повышая его приблизительно в 3 раза.
При этом отмечается связь между степенью выраженности печеночного процесса и АГ. Интересно отметить, что у той части участников, среди которых имевшая место НАЖБП на начало исследования разрешилась к его концу, риск развития АГ отсутствовал. Этот факт дает основания считать, что НАЖБП — модифицированный фактор риска развития АГ. Выявлена также взаимосвязь в виде «порочного круга» между НАЖБП и АГ. При наблюдении в течение 5–6 лет у пациентов с исходной или развившейся НАЖБП риск появления АГ в 1,5 раза выше, чем у пациентов без НАЖБП, и наоборот: исходная или появившаяся АГ повышает риск развития НАЖБП в 1,5–1,6 раза.
НАЖБП является потенциально обратимым состоянием до тех пор, пока патологические изменения не перешли в цирроз печени. Независимый фактор, улучшающий течение НАЖБП, — адекватный гликемический контроль.
Правильное ведение НАЖБП может положительно повлиять на течение коморбидных состояний и наоборот. Первичная причина смертности у пациентов с НАЖБП в отсутствие выраженного фиброза и цирроза связана не с болезнью печени, а с сердечно-сосудистыми заболеваниями. В этой связи важны мультидисциплинарный подход, скрининг, ранняя диагностика, лечение и профилактика повреждений печени и основных ассоциированных состояний.
Тендинопатии при периартрите: особенности клиники, тактика лечения
 Ольга Дегтерева, доцент кафедры терапии БелМАПО, кандидат мед. наук.
Ольга Дегтерева, доцент кафедры терапии БелМАПО, кандидат мед. наук.
Остеоартрит и тендинопатии являются двумя частыми заболеваниями с высоким социальным и индивидуальным воздействием, значительно влияющим на качество жизни пациента.
Остеоартрит представляет собой гетерогенную группу заболеваний различной этиологии со сходными биологическими, морфологическими, клиническими проявлениями и исходом, в основе которых лежит поражение всех компонентов сустава, в первую очередь хряща, а также субхондральной кости, синовиальной оболочки, связок, капсулы, околосуставных мышц.
Тендинопатия — это клинический синдром, подразумевающий поражение сухожилий, характеризующийся сочетанием боли, диффузного или локального отека и ухудшением биомеханики.
Среди тендинопатий выделяют:
- паратендинит — воспалительный процесс, который происходит в тканях, окружающих сухожилие, что сочетается с дегенеративными процессами в сухожилии или происходит без них;
- перитендинит — воспаление оболочки, которая окружает сухожилие;
- тендинит — воспаление и поражение сухожилия;
- энтезопатия — дегенерация и воспаление сухожилия в месте его крепления к кости.
Базовое лечение тендинопатий на первом этапе включает в себя медикаментозную терапию и вспомогательные методы. Рекомендована длительная терапия: рецептурный глюкозамина сульфат и/или рецептурный хондроитина сульфат плюс парацетомол «по требованию». При сохранении симптомов — топические НПВП. При необходимости проводится контроль деформации (коленные шины, стельки), применяются вспомогательные приспособления для ходьбы (трость, ходунки, костыли). Пациентов нужно направлять к физиотерапевту. По показаниям назначаются термальная терапия (тепло, холод), механотерапия или мануальная терапия, бандаж колена, гидротерапия и упражнения в воде, гимнастика тай-чи.
Отличие между фармакологическими эффектами глюкозамина сульфата и хондроитина сульфата в том, что глюкозамина сульфат позволяет достигать быстрого эффекта, а это прежде всего снятие воспаления и обезболивание. Молекулы глюкозамина сульфата быстро попадают в синовиальную жидкость и соединительнотканную структуру хряща и повсеместно активируют рецепторы CD44. Хондроитина сульфат обладает медленным пролонгированным действием.
На втором этапе лечения пациентов с персистирующей симптоматикой применяются периодически или длительными курсами неселективные НПВП и ИПП, селективные ингибиторы ЦОГ-2 (желательно с ИПП). Необходимо помнить об осложнениях при приеме любых НПВП и назначать их обязательно с учетом сопутствующей патологии. При повышенных сердечно-сосудистых рисках следует ограничить применение любых НПВП, продолжительность лечения менее 30 суток для целекоксиба и до 7 суток для неселективных НПВП. При повышенном почечном риске — избегать любых НПВП.
При дальнейшей персистирующей симптоматике показано внутрисуставное введение гиалуроновой кислоты, внутрисуставное введение кортикостероидов.
(Продолжение в следующем номере. Темы — нефропротекция, желчнокаменная болезнь, когнитивные нарушения у пациентов с фибрилляцией предсердий, ишемическая болезнь сердца у пациентов с гипотиреозом.)
