Об особенностях лечения и реабилитации пациентов с дорсопатией шейного отдела позвоночника на Республиканской научно-практической конференции «Современные проблемы медико-социальной экспертизы и реабилитации: от науки к практике» рассказала врач-физиотерапевт Елена Филатова, профессор кафедры физической и реабилитационной медицины с курсом кинической психологии и педагогики Центральной государственной медицинской академии Управления делами Президента Российской Федерации, доктор мед. наук.
Страдает половина жителей планеты
 Елена ФилатоваНесмотря на обилие медикаментозных средств для болей в спине, проблемы снятия болевого синдрома и восстановления движения в позвоночнике остаются серьезными и плохо регулируемыми. Полное купирование болевого синдрома не всегда соответствует восстановлению двигательной и опорной функции позвоночника, что снижает качество жизни пациента и нарушает его производственно-трудовую деятельность. Кроме того, стойкие изменения костно-мышечных взаимоотношений в сегментах позвоночника создают условия для рецидивирования болевого синдрома.
Елена ФилатоваНесмотря на обилие медикаментозных средств для болей в спине, проблемы снятия болевого синдрома и восстановления движения в позвоночнике остаются серьезными и плохо регулируемыми. Полное купирование болевого синдрома не всегда соответствует восстановлению двигательной и опорной функции позвоночника, что снижает качество жизни пациента и нарушает его производственно-трудовую деятельность. Кроме того, стойкие изменения костно-мышечных взаимоотношений в сегментах позвоночника создают условия для рецидивирования болевого синдрома.
— Есть ситуации, когда медикаментозные средства не помогают либо у пациентов имеются противопоказания к применению тех или иных НПВС. В то же время существует большая проблема, связанная с длительным и бесконтрольным употреблением этих лекарственных препаратов, что вызывает проблемы с их отменой и сводит на нет ожидаемый терапевтический эффект, — объяснила Елена Владимировна. — Нередко возникают серьезные нарушения двигательных функций. Боль влияет на активность пациента, заставляя его ограничивать движения, и в результате эти ограничения только усугубляют состояние: ухудшают моторные способности и создают замкнутый патологический круг, в котором боль и нарушение движений взаимно усиливают друг друга.
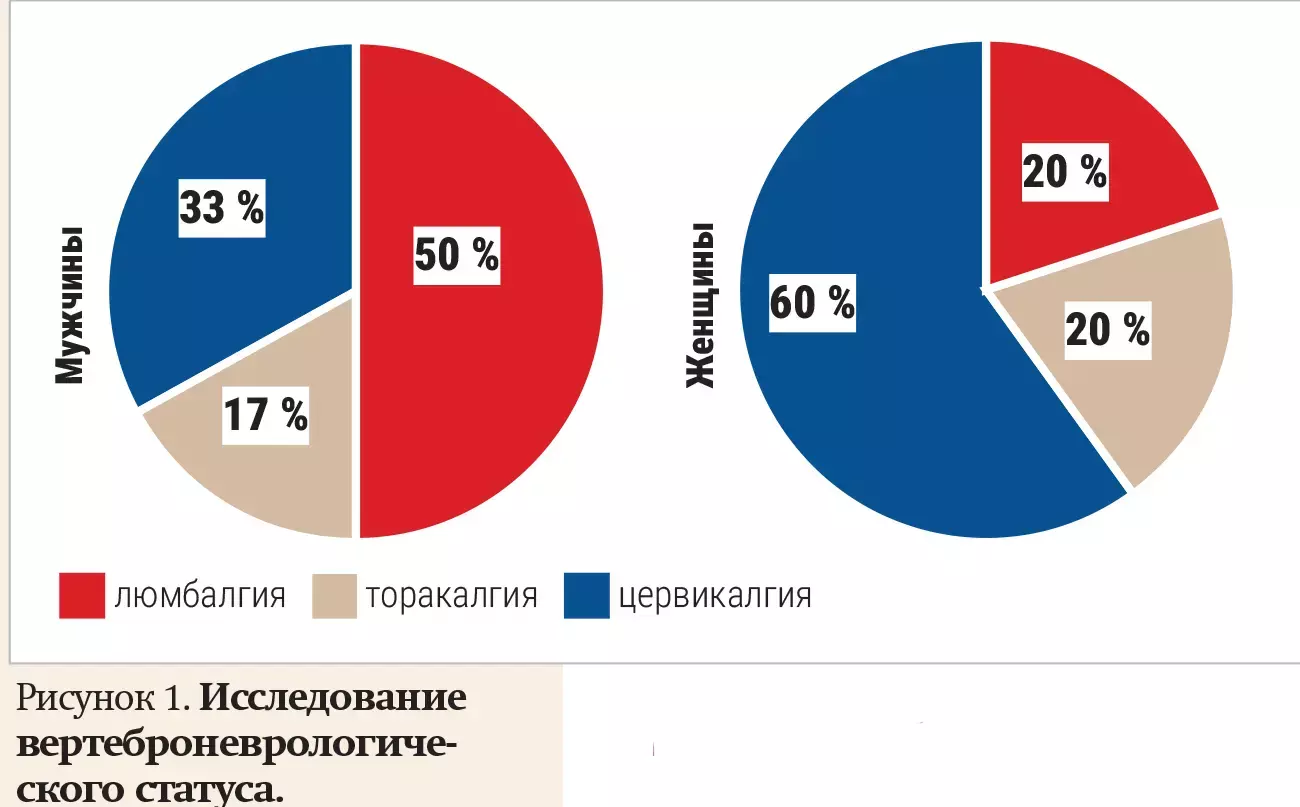
— Проведенное нами исследование вертеброневрологического статуса пациентов показало, что проблемы, связанные именно с шейным отделом позвоночника, причем боли не только в этой области, но и распространяющиеся на верхние конечности или голову, занимают большой процент от общего числа дорсопатий. При этом у женщин такие локализации болевого синдрома превалируют в процентном соотношении (см. рис. 1).
В МКБ-10 боль в шее, обусловленная дегенеративными изменениями позвоночника, называется вертеброгенной цервикалгией (М54.2). При иррадиации в голову — цервикокраниалгией (соответствует обычно классам 1 и 2 по классификации NPTF). При иррадиации в руку — цервикобрахиалгией (М50.1, класс 3 по классификации NPTF). С поражением спинного мозга — цервикальная миелопатия, поражение межпозвоночного диска шейного отдела с миелопатией (G99.2, класс 4 по классификации NPTF).
Приведенные термины обозначают состояния, при которых источниками боли могут быть мышцы, суставы и связки. Более чем у 85 % пациентов с острой болью в спине выявляются именно скелетно-мышечные поражения.
Согласно данным Международной ассоциации по изучению боли (IASP), 30–50 % населения земного шара испытывают боль в шее. Хронические цервикалгии (боль в шее более 3-х месяцев) регистрируются у 15 % больных. Ежегодные расходы на ведение и лечение пациентов с цервикалгией конкурируют с материальными затратами на лечение пациентов с болями в нижней части спины и головной болью.
Вертеброгенная цервикалгия в большей степени встречается у женщин в молодом и среднем возрасте. Часто она бывает связана с головными болями, реже сочетается с болями в верхних конечностях.
Причины боли
Боль в шейном отделе позвоночника может быть вызвана:
- дегенеративно-дистрофическими изменениями,
- травматическими повреждениями головы и шеи,
- неудобной позой во время работы (компьютер, вязание, шитье и т. д.),
- бесконтрольными занятиями спортом, фитнесом, чаще у начинающих,
- физическим перенапряжением,
- переохлаждением,
- психоэмоциональными перегрузками и др.
— Особо обращу внимание на одну из причин — психоэмоциональные перегрузки. Это один из тех моментов, который не учитывается особенно молодыми людьми. Ночной образ жизни, стрессовые ситуации на работе и дома, зависимость от гаджетов могут запускать состояния дискомфорта в шейном отделе, — подчеркнула специалист. — Еще одна из неочевидных причин — занятия спортом у начинающих. Часто к нам приходят пациенты в возрасте за 40, которые после первых болевых ощущений решают срочно подключить физическую активность в спортзале. Однако неправильно выбранная нагрузка и техника выполнения могут усугубить изменения в шейном и других отделах позвоночника.
В более чем 70 % случаев причинами боли являются микротравматизация и растяжение мышцы при выполнении «неподготовленного движения».
Из сопутствующих заболеваний у женщин встречаются:
- ВСД по гипотоническому типу, особенно до 45 лет,
- заболевания щитовидной железы,
- фиброзно-кистозная мастопатия,
- мигрень.
— У мужчин на фоне дегенеративно-дистрофических изменений шейного отдела позвоночника развивается артериальная гипертензия 1–2-й степени тяжести. При этом большинство мужчин даже не подозревает о развивающихся изменениях в сердечно-сосудистой системе, — прокомментировала Елена Владимировна.
Дегенеративные поражения
К дегенеративно-дистрофическим поражениям позвоночника относят остеохондроз (дистрофическое поражение межпозвонкового диска и прилежащих к нему тел позвонков), спондилез, проявляющийся костеобразованием под передней продольной связкой, спондилоартроз (артроз фасеточных суставов). Дистрофические изменения развиваются обычно все одновременно, распространяясь на весь позвоночно-двигательный сегмент, включающий два соседних позвонка с расположенными диском, суставами, связками.
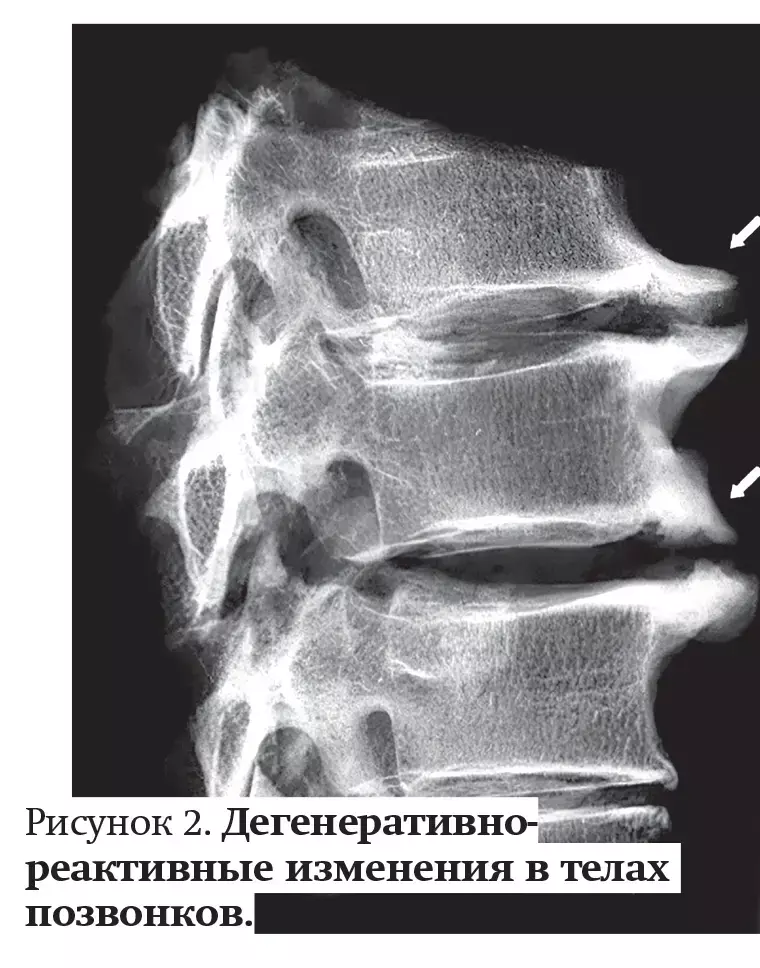 Дегенеративно-реактивные изменения в телах позвонков проявляются в виде краевых костных разрастаний (остеофитов) и субхондрального склероза (см. рис. 2). Краевые костные разрастания являются проявлением компенсаторной приспособительной реакции в позвонках на нагрузку, которая приходится на измененный диск.
Дегенеративно-реактивные изменения в телах позвонков проявляются в виде краевых костных разрастаний (остеофитов) и субхондрального склероза (см. рис. 2). Краевые костные разрастания являются проявлением компенсаторной приспособительной реакции в позвонках на нагрузку, которая приходится на измененный диск.
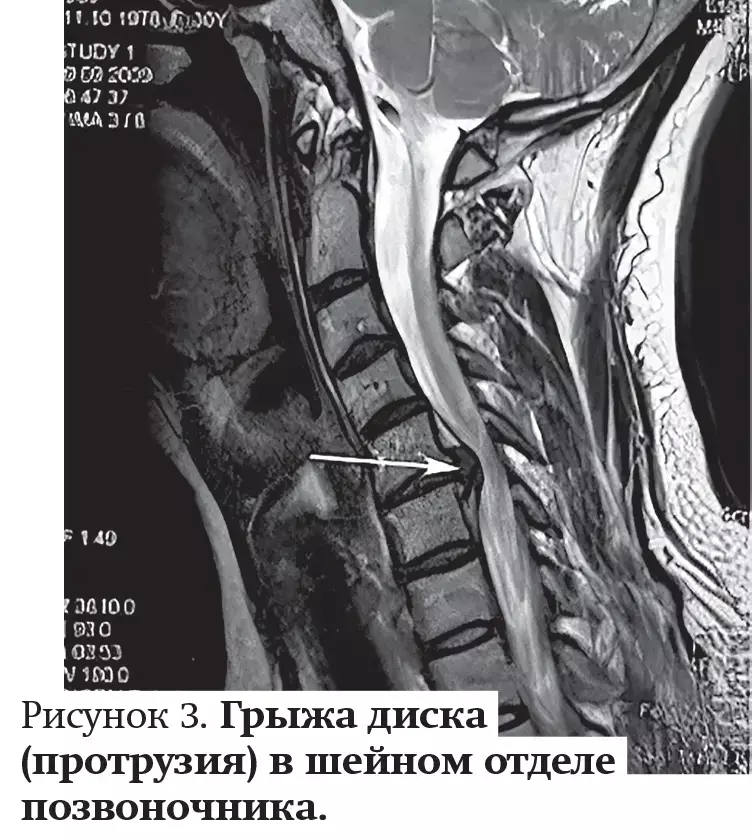 Грыжа диска (протрузия) в шейном отделе позвоночника — одна из наиболее распространенных причин боли в шее (см. рис. 3), с возможной иррадиацией в руку, плечо и нередко в голову, но чаще боль обусловлена вторичным мышечным спазмом. Боль может увеличиться при пальпации в области шеи и нередко сопровождается ограничением подвижности в шейном отделе позвоночника. Но существуют варианты, когда грыжа является рентгенологической находкой, не являясь истинной причиной болевых ощущений.
Грыжа диска (протрузия) в шейном отделе позвоночника — одна из наиболее распространенных причин боли в шее (см. рис. 3), с возможной иррадиацией в руку, плечо и нередко в голову, но чаще боль обусловлена вторичным мышечным спазмом. Боль может увеличиться при пальпации в области шеи и нередко сопровождается ограничением подвижности в шейном отделе позвоночника. Но существуют варианты, когда грыжа является рентгенологической находкой, не являясь истинной причиной болевых ощущений.
Цервикокраниалгия в основном связана с дисфункцией в суставах, связках, мышцах и сухожилиях преимущественно верхних шейных отделов позвоночника. При осмотре выявляется ограничение подвижности в шейном отделе, напряжение отдельных мышц, болезненные мышечные уплотнения. Обострение цервикогенных головных болей, как правило, связано с резкими движениями в шейном отделе позвоночника (повороты, наклоны головы, неудобная поза, длительное напряжение шейного отдела).
«Очень часто боли в шейном отделе позвоночника, иррадирующие в голову, принимаются за мигрень. Пациенты горстями пьют таблетки, серьезно страдает их психоэмоциональная сфера (развиваются тревожные состояния, депрессия). А проблема оказывается именно в позвоночнике».
— Одним из ярких проявлений цервикогенных головных болей является синдром позвоночной артерии. Такие боли распространяются от шеи к затылку и виску до лба — «синдром снятия шлема» (демонстрация больным зоны распространения болей напоминает названное движение руки). В момент приступа возможны тошнота, рвота и мягко выраженная фоно- и фотофобия, при натуживании или физическом напряжении на высоте приступа иногда ощущается сильная пульсирующая боль, — объяснила эксперт.
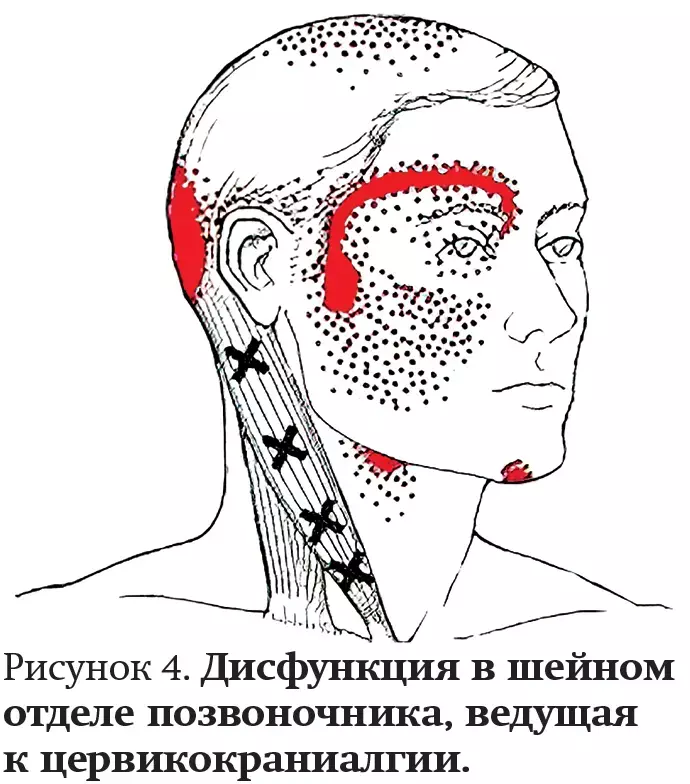 При усилении боль принимает вид приступа, который обычно длится несколько часов. При этом она распространяется на теменно-височно-лобные отделы, где появляется с максимальной силой (см. рис. 4). Боль, как правило, односторонняя или асимметрично выраженная. Она усиливается при движении в шейном отделе или при пальпации в этой зоне.
При усилении боль принимает вид приступа, который обычно длится несколько часов. При этом она распространяется на теменно-височно-лобные отделы, где появляется с максимальной силой (см. рис. 4). Боль, как правило, односторонняя или асимметрично выраженная. Она усиливается при движении в шейном отделе или при пальпации в этой зоне.
Шейный отдел — наиболее уязвимая часть позвоночника в отношении травматических повреждений. Это обусловлено слабым мышечным корсетом в области шеи, а также небольшими размерами и низкой механической прочностью позвонков шейного отдела.
В последние десятилетия отмечен рост травм шейного отдела, что, собственно говоря, объясняется развитием промышленного и транспортного травматизма, на долю которого приходится около 64 % травм позвоночника.
— Очень часто именно спортивные, особенно хлыстовые травмы и постоянная боль, развивающаяся в шейном отделе, становятся зоной психологической фиксации, провоцируют депрессии, — отметила эксперт.
Шейная нестабильность
При анализе данных рентгенологических исследований пациентов, по словам спикера, были обнаружены нарушения кинетики в шейных позвоночно-двигательных сегментах в виде нестабильности. Такая гипермобильность является следствием слабости мышечно-капсульного аппарата шейного отдела.
Среди симптомов шейной нестабильности выделяют:
- появление ощущения неправильного или неудобного расположения головы,
- боль при наклонах головы и поворотах шеи,
- нарушение сна,
- резкие головные боли и головокружение,
- возможные скачки кровяного давления.
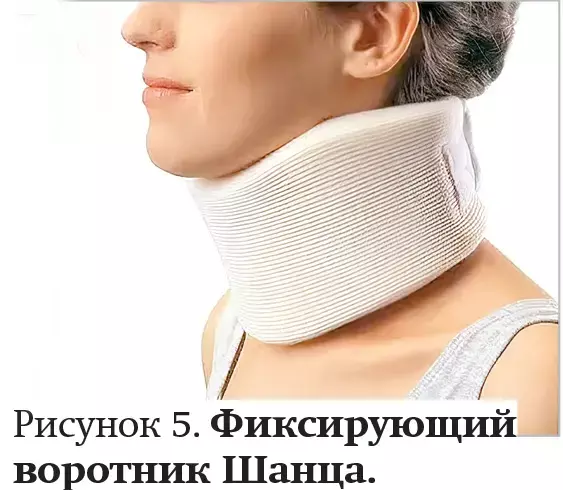 — Иногда специалисты по ЛФК, врачи неврологического и ортопедического профиля, выявляя у пациента нестабильность шейного отдела позвоночника, рекомендуют ему «закачивать шею» — накачивать мышечный корсет. Однако напомню, что мышцы сами по себе не держат позвонки в положении, основной стабилизацией занимается капсульно-связочный аппарат. Поэтому чрезмерная «прокачка» мышц без учета состояния связок может быть неэффективной и даже опасной. Подход к этой ситуации должен быть несколько иной — ограничивающий движение в шейном отделе позвоночника, — разъяснила Елена Владимировна. — Надо зафиксировать шею, ограничить возможность дальнейшего надрыва или растяжения связочного аппарата с помощью фиксирующего воротника Шанца (см. рис. 5). Начинать его ношение стоит с 15 минут 3 раза в день и постепенно доводить время до 2 часов 3 раза в день.
— Иногда специалисты по ЛФК, врачи неврологического и ортопедического профиля, выявляя у пациента нестабильность шейного отдела позвоночника, рекомендуют ему «закачивать шею» — накачивать мышечный корсет. Однако напомню, что мышцы сами по себе не держат позвонки в положении, основной стабилизацией занимается капсульно-связочный аппарат. Поэтому чрезмерная «прокачка» мышц без учета состояния связок может быть неэффективной и даже опасной. Подход к этой ситуации должен быть несколько иной — ограничивающий движение в шейном отделе позвоночника, — разъяснила Елена Владимировна. — Надо зафиксировать шею, ограничить возможность дальнейшего надрыва или растяжения связочного аппарата с помощью фиксирующего воротника Шанца (см. рис. 5). Начинать его ношение стоит с 15 минут 3 раза в день и постепенно доводить время до 2 часов 3 раза в день.
Диагностика
Рентгенодиагностика остеохондроза основана на оценке как ранних, так и поздних признаков, а также на изменении функции позвоночника.
В отличие от рентгенографии, когда оцениваются в основном костные структуры, при МРТ можно исследовать мягкие ткани, визуализировать сосудистое русло, органы, связочный аппарат и мышцы. МРТ обладает еще одним важным преимуществом — позволяет увидеть признаки других патологических состояний, которые протекают на данной стадии бессимптомно: опухолевых процессов, остеомиелита, межпозвоночных грыж и т. д. В результате исследования можно получить ответы на вопросы о количестве поврежденных дисков, степени развития патологического процесса, причинах болевого синдрома.
Однако специалист обратила внимание и на то, что такие диагностические методы, как МРТ и КТ, не дают представления о нестабильности позвонков. Ее можно выявить только в движении. С этой целью наряду с обзорными рентгенограммами позвоночника (обязательно в двух проекциях) проводятся функциональные рентгенологические исследования на сгибание/разгибание.
Сочетание проб проходит в двух взаимно противоположных направлениях, так как это дает эффект усиления или ослабления скрытых смещений позвонков.
Фармакотерапия
Уменьшение болевого синдрома, а по возможности избавление пациента от боли — основная задача современной медицины. Независимо от причины (травма или хроническое заболевание) боль является наиболее тягостным проявлением любого заболевания опорно-двигательной системы.
В остром периоде основной задачей является обезболивание.
Начинают со стандартной терапии:
- НПВС — основной препарат для купирования болевого синдрома,
- миорелаксанты,
- диуретики — при подозрении на отек спинномозговых корешков,
- хондропротекторы,
- препараты, улучшающие микроциркуляцию,
- витамины группы В.
Физиотерапия
— Однако самым важным является понимание того, что снятие болевого синдрома с помощью медикаментозных средств никак не влияет на причину боли. При дальнейших нарушениях болевые ощущения рецидивируют, — подчеркнула эксперт. — Мы четко должны понимать, что монотерапии здесь быть не может. Хроническая боль в спине, являясь в конечном счете мультидисциплинарной проблемой, требует привлечения врачей не только неврологического и ортопедического профиля, но и специалистов по лечебной физкультуре и физиотерапии. В команду при необходимости должны входить психолог и эрготерапевт, который поможет, например, правильно организовать рабочее пространство.
Целью физиотерапевтического лечения цервикалгии является оказание анальгезирующего или спазмолитического воздействия в зоне патологического очага. Эффективность применения физиотерапевтических методов во многом зависит от формы и стадии заболевания.
В начальных стадиях болезни физиотерапия направлена не только на копирование болевых проявлений, но и на профилактику осложнений.
Магнитотерапия в лечении вертеброгенных болей является единственным методом физиовоздействия, который входит в клинические рекомендации.
Импульсные токи — наиболее распространенная методика физиотерапевтического обезболивания.
Дарсонвализация шейно-воротниковой области проводится в положении больного сидя (иногда лежа).
В последнее время с большой эффективностью используется метод сухой иглы. Это одно из направлений рефлексотерапии, которое заключается в прокалывании миофасциальных триггерных точек, образующихся по ходу связок и сухожилий. Введение игл в триггерные точки вызывает активную импульсацию пораженной мышцы с последующим расслаблением и устранением патологического напряжения.
— Многообещающим методом терапии заболеваний нервной системы является транскраниальная магнитная стимуляция. Включение данного метода в программу восстановительной терапии дает более выраженный клинический эффект, способствует снижению болевых ощущений, оказывает психокорригирующее антидепрессивное действие, значительно улучшает качество жизни больных. Особенно хороший эффект дает при длительных, хронических болях, — подчеркнула Елена Владимировна.
Положительное влияние при спастическом гипертонусе мышц оказывают грязелечение и парафино-озокеритовые аппликации.
При распространенных процессах нарушения мышечного тонуса, длительно не купирующихся или рецидивирующих болевых синдромах положительное влияние демонстрируют методики бальнеолечения: радоновые, сероводородные, хлоридно-натриевые, йодобромные ванны.
Эффективное воздействие на позвоночник оказывает гидрокинезиотерапия — лечебная терапия с использованием воды. Благодаря уникальным физическим свойствам воды (вакуумное давление, тепло, сопротивление) она облегчает выполнение движений, снижает нагрузку на суставы и мышцы, а также способствует быстрому расслаблению. Процедуры обычно включают выполнение специальных комплексных упражнений в воде под наблюдением физиотерапевта. Это могут быть растяжки, плавание с использованием специальных техник, плавательные упражнения и массажные элементы. Программа подбирается индивидуально в зависимости от состояния пациента и стадии заболевания. Гидрокинезиотерапия способствует не только физическому восстановлению, но и улучшению психологического состояния.
Немедикаментозные методы воздействия на анатомические структуры шейного отдела позвоночника также включают лечебную физкультуру (статические упражнения), массаж шейно-воротниковой зоны, при необходимости — корсетирование воротником Шанца.
Важно! При выявлении нестабильности шейного отдела позвоночника комплекс ЛФК должен состоять в основном из стабильных упражнений для укрепления мышц шеи. Категорически не показаны любые тренировки с гипердвижениями в шейном отделе позвоночника. В период проведения процедур необходим контроль артериального давления.
В заключение Елена Филатова отметила, что использование санаторно-курортных методов лечения у пациентов данного профиля позволяет не только купировать хроническую боль, но и улучшить состояние связочного аппарата и хрящевой ткани, а значит повысить качество их жизни.