Моя собеседница работает в РНПЦ онкологии и медицинской радиологии имени Н. Н. Александрова больше 20 лет. Она, как и ее коллеги из медико-психологического отделения — а это еще четыре психолога и психотерапевт, — помогает пациентам и их родным с наибольшим принятием пройти путь, которого требует тяжелая болезнь. О необходимости такой работы, о том, где пациенты и специалисты находят для нее психологические ресурсы, и о многом другом мы поговорили с Ларисой Махнач.
Лариса Максимовна, не страшно ли было приступать к работе в РНПЦ, тем более что центр был первопроходцем в развитии этого направления в Беларуси, а вы — одним из первых психологов, который начинал такую работу?
Я никогда не боялась, мне не страшно входить в любую палату, к любому пациенту, в каком бы состоянии, в том числе психологическом, он или его родственники ни находились. Готовилась к работе в РНПЦ ОМР заранее, перечитала множество статей, материалов на тему работы с онкобольными.
А какой опыт был у вас до прихода в РНПЦ ОМР?
До этого я работала со студентами в БГМУ, в других учреждениях образования, но поняла, что в этом направлении исчерпала свои возможности. В свое время окончила педагогический университет им. Максима Танка, в том числе магистратуру, а затем (несколько лет назад) на базе БГУ — аспирантуру по медицинской психологии, правда, диссертацию не защищала…
Известный психотерапевт, психиатр, доктор мед. наук Андрей Гнездилов сравнил психологические реакции больных с генерализацией опухоли с чувствами невинно приговоренных к смертной казни, без объявления срока исполнения. С чего начинать психологическую помощь человеку в таком состоянии?
Я у каждого пациента спрашиваю о том, зачем он приехал в наш центр. Все отвечают: «Чтобы исцелиться». Постепенно все приходят к ответу и на вопрос, зачем нужно исцеление: «Чтобы жить».
Ответ кажется очевидным, но не для всех онкобольных он настолько прост. И только один молодой военный сказал мне: «Я никогда не задумывался над тем, зачем мне исцеление». Я, конечно, поработала с ним, теперь он понимает, зачем находится в РНПЦ, а позитивный настрой помогает лечению, каким бы сложным и длительным оно ни было. Когда человек знает «зачем», он пройдет через любое «как».
Но все же тяжело как получать плохие новости, так и сообщать о них…
Согласно исследованиям зарубежных авторов, правильное информирование снижает уровень тревоги у пациента, а также уменьшает чувство неопределенности в ситуации онкологического заболевания.
Процесс сообщения плохих новостей сложен как для пациента, которому адресована информация, так и для врача.
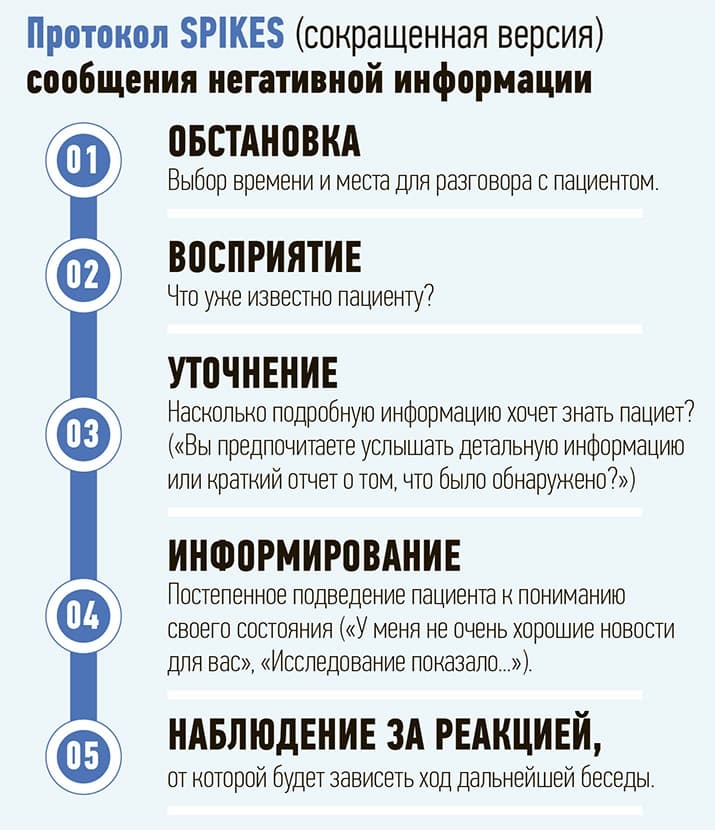
Для того чтобы врачам было легче сообщать пациенту плохие новости, разработаны специальные протоколы. Самым известным и признанным является протокол SPIKES, который помогает врачам рассказать пациентам о плохих прогнозах. Там говорится, например, о правильном выборе места и времени для разговора, о других составляющих таких бесед. Сейчас в нашем центре психологи в закрепленных за ними отделениях проводят среди врачей семинары по этой теме.
Расскажите, пожалуйста, что переживает пациент, узнав о болезни.
Пациент, который узнал о своем онкологическом заболевании, переживает ряд последовательных психологических этапов. Процесс психологической переработки информации об онкологическом диагнозе в работах американского психиатра Элизабет Кюблер-Росс назван «работой скорби». Описания этапов принятия болезни разными авторами отличаются друг от друга, наиболее общепринято выделение стадий шока, отрицания, гнева, печали и принятия. Кюблер-Росс выделяет следующие этапы личностного реагирования пациентов на онкологическое заболевание: отрицание, гнев, торг, депрессия, принятие.
Как вкратце описать каждый из этих этапов и как работать психологу на каждом из них?
На стадии эмоционального шока или оцепенения пациент охвачен аффектом, мучительными и сверхсильными переживаниями, потому что где-то внутри у человека звучит финал. Возможность рационального реагирования в этот момент сведена к нулю в связи с аффективно суженным сознанием. Работа психолога заключается в расширении этого сознания.
Врачу нужно быть готовым к тому, что на эмоциональные переживания пациента необходимо будет реагировать с точки зрения человека, а не врача; дать возможность пациенту выразить свои чувства, независимо от того, на кого они направлены, признав, что пациент переживает тяжелое эмоциональное состояние.
В этой ситуации врач может поддержать пациента фразами: «Я вам сочувствую», «Это, должно быть, очень тяжело для вас» для смягчения переживания (тревоги, страха) и ослабления защитных механизмов, обратить внимание пациента на значимость для результатов лечения психологической установки, которая зависит от самого пациента.
Как только шоковое состояние проходит, у пациента включается механизм психологической защиты — отрицание (психологический амортизатор, позволяющий разуму подавлять то, что мы не можем принять эмоционально). Пациент отрицает заболевание и принятие факта, что он болен, уверяя себя и близких, что «все пройдет», продолжая жить в реальности, где нет рака.
Характер отрицания (адаптивный или неадаптивный) можно определить с помощью вопросов: «Как вы справляетесь со своей болезнью?», «Как вы справлялись с трудностями в прошлом?», «С какими трудностями вы сталкиваетесь в повседневной жизни, осложненной болезнью?»
Парадокс отрицания у онкологических пациентов состоит в сохранении надежды и продлении неопределенности.
В случае, если отрицание носит неадаптивный характер (несоблюдение плана лечения и врачебных предписаний), возникает необходимость проведения соответствующей психотерапевтической работы.
А о чем говорит гнев пациента, как вести себя с человеком, который находится на этом этапе?
Вслед за отрицанием наступает стадия гнева. Гнев свидетельствует о глубине полученной психологической травмы.
Пациент задает вопросы: «Почему именно я?», «За что мне такая болезнь?», «В чем смысл этой болезни?» Возникают обвинительные реакции, обращенные к себе, врачам, другим людям или судьбе вообще. Чувство гнева может выражаться открыто или неявно присутствовать в жалобах, например, на отсутствие заботы или игнорирование медицинскими работниками.
Нужно понимать и правильно реагировать на гнев пациента, осознавая, что изливание гнева на окружающих спасает его от внутреннего конфликта и самообвинительных реакций. Здесь важно использовать выжидательную тактику. Необходимо дать больному выплеснуть свои эмоции.
Наверное, самый тяжелый этап — это печаль, горе, потеря смысла, потеря веры…
Все это особенно тяжело, ведь пациент постоянно пребывает в мрачном настроении, стремится к одиночеству, прощается с прошлым. Это период наибольших страданий, острой душевной боли. Пациент осознает болезнь со всеми ее последствиями. У него снижается потребность в общении. Согласно наблюдениям Элизабет Кюблер-Росс, это свидетельствует о том, что он внутри себя проводит определенную работу. И для него эти периоды очень важны, потому что он переживает нечто важное для себя. Поэтому родственникам пациента в этот период важно быть просто рядом и молчать.
Но, должна сказать, что не все пациенты проходят через каждую из описанных стадий, кто-то что-то пропускает — все зависит от индивидуальных особенностей человека.
Тяжесть осознания болезни, прохождения через нее ложится и на родных больного. Как вы работаете с ними?
Сложность работы с родственниками в том, что они часто не хотят, чтобы больной знал свой диагноз, считают, что ему так будет еще тяжелее, эта информация может его убить. Но я с этим не согласна, и не только потому, что закон требует извещать больного о его диагнозе, но и потому, что человек все равно поймет, что с ним происходит, он ведь даже в клинике такой находится…
К тому же у пациента своя жизнь, и, возможно, он хочет успеть решить какие-то личные вопросы, в том числе с родственниками, оценить свои шансы и жить тем, что дано сейчас. Именно поэтому так важно сообщить пациенту о его диагнозе.
Я неоднократно наблюдала, как человек, который знает свой диагноз, находит в себе ресурсы для борьбы с болезнью и легче адаптируется к тяжелому
диагнозу.
Нередко родные больного обращаются к нам за помощью, когда их близкий находится в стадии агрессии. Они не всегда понимают, как поступать в таких ситуациях.
Родственники тоже проходят через этапы принятия болезни?
Да. Фазы личностного реагирования родственников пациента на онкологическое заболевание такие же, как и у него самого, потому что идет отождествление себя со своим родным человеком.
Находясь в шоковой фазе, члены семьи часто испытывают конфликт между собственным страхом и необходимостью поддержать больного. Не зря ведь говорят, что жить рядом с тяжелобольным, возможно, еще сложнее, чем болеть самому.
Стадия депрессии у родственников пациента имеет тенденцию повторяться уже после погребения близкого человека.
Лариса Максимовна, обращаются ли врачи и медсестры к вам за психологической помощью?
Да, им тоже нужна психологическая помощь, потому что работа с онкологическими больными ведет к синдрому эмоционального выгорания и его профилактика необходима. Мы помогаем специалистам выходить из такого состояния, если оно случается. Помогаем мы врачам и в каких-то непростых ситуациях в отношении пациентов и их родственников.
Кстати, вундеркинд Майкл Кирни, самый молодой выпускник колледжа в мире, получивший дипломы по нескольким специальностям, полагает, что врач, взаимодействуя с онкологическим пациентом, может обогатить свое собственное «я», поскольку «…предложенное исцеление может быть исцелением не только для пациента и его семьи, но также и для врачей». Мысль очень, по-моему, верная.
А кто же помогает вам, психологам, ведь профессиональное выгорание актуально и для вас, наверное?
Мы с коллегами помогаем друг другу, обсуждаем сложные ситуации. Супервизии для психологов, психотерапевтов никто не отменял.
Протокол SPIKES (сокращенная версия) сообщения негативной информации