Женщины 40–55 лет рассматриваются как одна из уязвимых групп по развитию железодефицитных состояний. Однако не всегда их жалобам на приеме придается должное значение, тревожные симптомы принимаются за возрастные изменения. Внимание на проблему обратила заведующая кафедрой акушерства и гинекологии БелМАПО, кандидат мед. наук Лариса Небышинец в рамках республиканской научно-практической конференции «Актуальные вопросы гематологии. Анемии матери и ребенка» на базе РНПЦ РМиЭЧ.
Факторы риска
 Лариса Небышинец:
Лариса Небышинец:
Хотелось бы уделить внимание женщинам более старшей возрастной группы. Врачи-акушеры-гинекологи привыкли работать с более молодыми пациентками, и основное направление деятельности заключается в выявлении железодефицитных состояний, профилактике и лечении анемии у беременных, поскольку это распространенное состояние.
В более чем 80 % стран мира встречаемость анемии во время беременности составляет >20 %. Общемировая распространенность анемии во время беременности оценивается примерно в 41,8 %. По данным Минздрава, в прошлом году заболеваемость анемией среди беременных по Беларуси впервые за последние годы составила 19,1 %. Последние 5–7 лет эта цифра удерживалась на уровне 23–24 %.
При этом, отмечает эксперт, женщины возраста 40+ — это не всегда те, которые завершили репродуктивную функцию, некоторые еще задумываются о беременности и также нуждаются во внимании специалиста. Даже в США, где частота диагностированной анемии самая минимальная в мире, в течение всего репродуктивного возраста у женщин выявляется дефицит железа.
По данным ВОЗ, при частоте анемии в популяции более 40 % в 100 % случаев имеется дефицит железа. У женщин репродуктивного возраста потребность в экзогенном железе в 2,5 раза больше, чем у мужчин, что делает эту группу наиболее подверженной развитию железодефицитных состояний и крайней их степени — железодефицитной анемии (ЖДА). Именно воздействие нескольких причин одновременно приводит к высокой частоте анемии, связанной с дефицитом железа, в репродуктивном возрасте даже у относительно здоровых пациентов.
На приеме, в том числе у врача-акушера-гинеколога, женщина может жаловаться на быструю утомляемость, усталость без причины, ухудшение памяти, концентрации внимания, выпадение волос, одышку, сердцебиение, чувствительность к холоду…
Лариса Небышинец:
Нередко специалисты расценивают такие жалобы как возрастные проявления, не задумываясь о том, что это может быть связано с какой-либо патологией. Вместе с тем женщины 40–55 лет — находящиеся в пременопаузе, перименопаузе, постменопаузе — рассматриваются как еще одна уязвимая группа по развитию железодефицитных состояний.
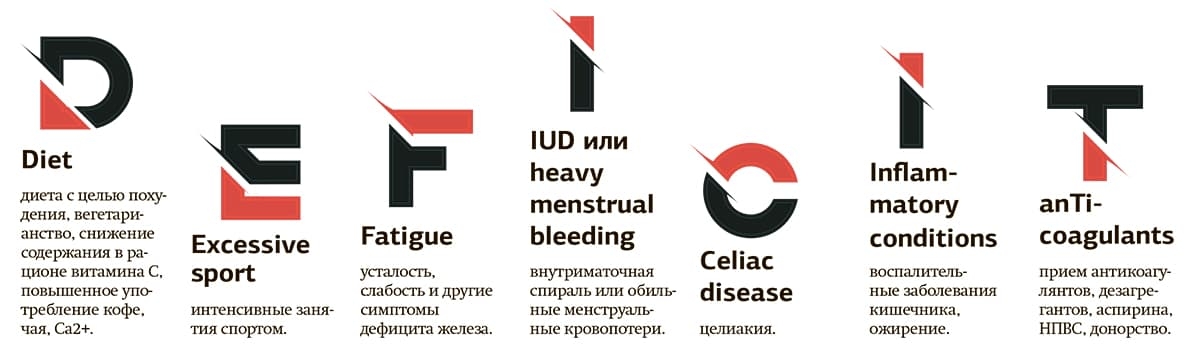
Здесь играют роль и возраст, и образ жизни (вегетарианство, ограничение калорийности рациона, активные занятия спортом), и заболевания ЖКТ, мальабсорбция, регулярный прием НПВС, аспирина, антацидов, и нарушения менструального цикла с повышенным риском обильных маточных кровотечений. По данным 2019 года, практически у каждой 2-й женщины имеются обильные менструальные кровотечения, что сегодня рассматривается как ведущая причина развития ЖДА у пациенток репродуктивного возраста.
На данный момент существует 22 международных руководства по ведению женщин с обильными менструальными кровотечениями. Только в 15 из них есть рекомендации по обследованию на наличие анемии (как крайнего проявления железодефицита), в 11 — по скринингу на развитие железодефицитных состояний, в 8 — предложения по назначению препаратов железа и только в 5 — конкретные рекомендации о том, что эти пациентки нуждаются в назначении препаратов железа. Проблема, говорит эксперт, актуальная, тем не менее вопросы диагностики, лечения и профилактики железодефицита зачастую выпадают из сферы деятельности врачей-специалистов.
Лариса Небышинец:
У женщин старше 40 лет развивается достаточно большое количество сопутствующих гинекологических заболеваний, таких как миома матки, фоновые и предраковые заболевания шейки матки, доброкачественные и пограничные опухоли яичников, гиперпластические процессы эндометрия. Некоторые из этих состояний сопровождаются обильными маточными кровотечениями, например, при миоме матки — в 17,5 % случаев, при гиперпластических процессах эндометрия — в 68 % (по данным российского исследования).
При этом частота анемий у пациенток с миомой матки составила 65 %, то есть превысила частоту обильных менструальных кровотечений у этих женщин. Эксперты оценили параметры эритроцитарных показателей и ферритина сыворотки, а также уровней СРБ и гепсидина в группе больных анемией. Было установлено, что анемия при гинекологических заболеваниях носила железодефицитный характер, являлась микроцитарной и характеризовалась сниженным содержанием ферритина сыворотки.
Однако если уровень СРБ был в пределах нормы, то у бо́льшего количества женщин с гинекологическими заболеваниями и сопутствующей анемией гепсидин (относится к белкам острой фазы) оказался выше референсных величин.
Полученные данные позволили сделать выводы о том, что анемия при доброкачественных заболеваниях женской репродуктивной системы встречается чаще, чем в женской популяции репродуктивного возраста без этих состояний; наиболее характерна для миомы матки и не всегда связана с частотой обильных маточных кровотечений; по рутинным лабораторным показателям полностью соответствует критериям ЖДА; имеет несколько основных причин развития: хроническая кровопотеря, высокий уровень гепсидина и неадекватная продукция эритропоэтина — по сути это ЖДА в сочетании с анемией хронического заболевания; в профилактике и лечении требует обязательного использования железосодержащих препаратов, однако эффективность их применения, вероятно, будет ниже, чем при классической ЖДА. Эффективность терапии также зависит от количества этиологических факторов развития анемии.
Крупномасштабное исследование с участием 6 590 семейных врачей и 16,5 млн пациентов (10-летние национальные данные первичного звена) было проведено в Германии, Италии, Бельгии и Испании с целью оценки факторов риска ЖДА.
Согласно результатам исследования, женщины в возрасте 40–44 лет имеют риск развития ЖДА в 3,2 раза выше, чем более молодые, 45–49 — в 2,9 раза, 50–54 — в 2,2 раза. В случае беременности риск возрастает в 1,2 раза, при обильных менструальных кровотечениях — в 1,8 раза.
ЖКТ принимает непосредственное участие во всасывании железа, поэтому заболевания ЖКТ также относятся к факторам риска ЖДА. Так, резекция желудка увеличивает риск развития ЖДА в 14,4 раза, полип тонкой кишки — в 12,3 раза, негативное влияние оказывают рак желудка, гастрит и пептическая язва, эзофагит, язвенный колит, болезнь Крона, целиакия. Ожирение, которое расценивается сегодня как пандемия 21-го века, повышает риск развития ЖДА в 2,8 раза, наличие искусственного клапана сердца — в 1,35 раза.
В возрасте старше 40 лет имеется другая сопутствующая патология, не связанная с женской репродуктивной системой, и такие пациентки могут принимать НПВС, аспирин, антациды, кортикостероиды, что повышает риск развития ЖДА в 1,1–1,3 раза. Аспирин и другие НПВС вызывают «немые» внутренние желудочные кровотечения.
Кортикостероиды увеличивают образование и секрецию соляной кислоты, поэтому при длительном применении, с одной стороны, возможно развитие язвенной болезни, а с другой, длительное гормональное стимулирование костного мозга со временем приводит к развитию функционального дефицита железа. Таким образом, например, у женщины 40–44 лет с обильными маточными кровотечениями, гастритом с постоянным приемом антацидов риск ЖДА возрастает в 7,52 раза.
Лариса Небышинец:
Так как симптоматика железодефицита достаточно неспецифична, большая часть пациентов обращается за помощью несвоевременно. Часто анемия расценивается как состояние, не имеющее серьезных потенциальных осложнений, поэтому не рассматривается вариант более углубленного обследования (крайне редко назначаются исследования показателей обмена железа — сывороточного ферритина, ОЖСС, КНТ, растворимых рецепторов к трансферрину).
Клинические рекомендации не содержат структурированного подхода к выделению групп риска для скрининга латентного дефицита железа и ЖДА, алгоритмов диагностики для пациентов групп риска, поэтому диагностический процесс оказывается затянутым.
Экспертами был предложен контрольный список DEFICIT для выявления дефицита железа у женщин 40+.
Портрет женщины группы риска ЖДА:
- менархе с 12 лет;
- менструации через 23–25 дней по 5–7 дней, обильные 1–2 дня
(со сгустками, частая смена гигиенических средств);
- много рожавшая;
- не использует гормональную контрацепцию;
- применяет для контрацепции ВМС в течение 3 и более лет;
- роды 1,5 года назад, кесарево сечение менее 2 лет назад;
- грудное вскармливание более года;
- миома матки или эндометриоз, гиперпластические процессы эндометрия;
- недавно перенесла гинекологические и другие операции;
- кровопотери из ЖКТ;
- частые носовые кровотечения;
- низкий социально-экономический статус;
- воспалительные заболевания тонкого кишечника;
- ограничения в приеме пищи, в т. ч. мяса;
- пристрастия к запаху краски, бензина, извращение вкуса;
- нарушение роста волос после родов, ломкость ногтей, сухая кожа;
- низкая или неадекватно высокая физическая активность;
- быстрая утомляемость, головные боли, сонливость;
- апатия, снижение либидо;
- уровень ферритина менее 15 мкг/л без анемии и 30 мкг/л при ее наличии.
Кроме того, есть публикация о том, что женщина, имеющая в анамнезе два и более кесаревых сечений, попадает в группу риска по развитию железодефицитной анемии в перименопаузальном периоде.
Лабораторная диагностика железодефицита
Лариса Небышинец:
Диагностическая эффективность исследования сывороточного железа для диагностики дефицита железа составляет 51,4 %, снижения сывороточного ферритина — 100 %. ЖДА является единственной анемией, которая сопровождается снижением сывороточного ферритина.
Основной задачей на современном этапе является не только диагностика ЖДА, которая выступает крайней степенью железодефицита, а в первую очередь выявление латентного дефицита железа. Ферритин относится к положительным реактантам острой фазы воспаления (при наличии воспаления уровень ферритина >30 мкг/л), поэтому для подтверждения или исключения сопутствующего воспалительного процесса необходимо определение других показателей острой фазы воспаления, например, уровней СРБ, фибриногена.
В 2020 году ВОЗ выпустила рекомендации по использованию уровня ферритина при оценке статуса железа в организме. Для людей в возрасте 20–59 лет о железодефиците говорит показатель сывороточного ферритина <15 мкг/л, при наличии сопутствующих воспалительных процессов — <70 мкг/л.
В том же году Американская ассоциация гастроэнтерологов (AGA) опубликовала свои клинические рекомендации по диагностике и лечению ЖДА, в которых прозвучало новое определение железодефицита: нижняя граница нормальных параметров ферритина крови повышена с 15 до 45 нг/мл для минимизации вероятности пропустить ЖДА. Для верификации ЖДА в ситуации воспалительных заболеваний или хронического поражения почек целесообразно также определять уровень СРБ, насыщение трансферрина железом и содержание растворимых рецепторов к этому пептиду.
Лариса Небышинец:
В 2010 году ВОЗ определила такой подход, как менеджмент крови пациента, который может быть применим с точки зрения ЖДА. Это в первую очередь оптимизация эритропоэза и минимизация кровопотери. На первом этапе это всегда диагностика анемии и подтверждение наличия железодефицита.
Крайне важно выявление латентного дефицита железа, так как даже при отсутствии анемии латентный железодефицит значительно влияет как на качество жизни, так и на исходы оперативных вмешательств. Обязательно установление причин железодефицитных состояний и их устранение, назначение и контроль лечения. Согласно ВОЗ, минимальным приростом уровня гемоглобина в периферической крови для признания терапии эффективной является его увеличение более чем на 10 г/л за месяц. Вместе с тем часто бывает, что ожидать нет времени.
Современные ретикулоцитарные индексы, такие как дельта-гемоглобин, фракция незрелых ретикулоцитов и количество ретикулоцитов со средней флуоресценцией, являются отражением гемопоэтической активности костного мозга и считаются более информативными показателями. Увеличение указанных параметров через неделю от начала лечения позволяет подтвердить диагноз ЖДА и прогнозировать эффективность терапии, запланировать дальнейшую тактику ведения данной категории пациентов.
Нюансы терапии
По рекомендации ВОЗ все менструирующие женщины независимо от характеристик их ежемесячных кровотечений входят в группу риска развития железодефицита. Всем пациентам репродуктивного возраста и девушкам-подросткам показан дополнительный прием препаратов железа в дозе
60 мг ежедневно в течение 3 месяцев в году (настоятельная рекомендация).
Лариса Небышинец:
В рамках антианемической терапии говорится о солевых препаратах железа, в первую очередь о сульфатах (препаратах двухвалентного железа), которые характеризуются максимальной абсорбцией в ЖКТ. Препаратами выбора являются пероральные формы железа. Необходимо также отметить, что современные формы сульфата железа имеют замедленное высвобождение.
Так, в исследовании 2015 года было продемонстрировано, что сульфат железа (II) (экв. 80 мг Fe2+) из полимерного комплекса растворяется в ЖКТ в течение 4–6 часов, при этом уровень железа в крови остается повышенным до 12 часов. Замедленное высвобождение обеспечивает хорошую переносимость и укрепляет приверженность лечению.
Также эксперт приводит результаты исследования Pearl среди женщин с симптомными миомами матки и анемией, готовившихся к оперативному лечению. Задачей было определение дозы селективного модулятора рецепторов прогестерона (улипристала ацетата). Всем пациенткам в связи с наличием ЖДА назначался сульфат железа из полимерного комплекса. Коррекция анемии произошла во всех исследуемых группах, даже в группе плацебо с продолжающимися кровотечениями.
Лариса Небышинец:
Часто возникает вопрос о достаточном количестве железа в каждом конкретном случае. В 2021 году Британское общество гастроэнтерологов (BSG) опубликовало рекомендации, в которых говорится, что оптимальный препарат, дозировка и сроки проведения пероральной ферротерапии для взрослых с ЖДА четко не определены.
Основываясь на имеющейся литературе, однократная суточная доза 50–100 мг элементарного железа, принимаемая натощак, может быть наилучшим компромиссным вариантом для начальной терапии.
Но какой бы препарат и режим лечения ни были выбраны, важно контролировать начальный гематологический ответ и соответствующим образом изменять его при очевидной неэффективности терапии.
В последних публикациях рассматриваются варианты кратности назначения препаратов железа в течение суток, возможности интермиттирующего приема, т. е. не каждый день, а с интервалом. Было показано, что фракционная абсорбция железа у молодых небеременных женщин с железодефицитом максимальна при приеме доз элементарного железа 40–80 мг один раз в день или в течение нескольких дней, избегая приема дважды в день. Оптимальная абсорбция происходит при однократном дневном приеме из-за более высоких уровней гепсидина при двукратном дневном приеме. Уровни гепсидина являются самыми низкими утром, следовательно, утренний прием препаратов железа предпочтительнее.
Лариса Небышинец:
Таким образом, женщины 40–55 лет также находятся в группе риска развития железодефицитных состояний, часто даже больше, чем во время беременности. Следует внимательно относиться к их жалобам, своевременно диагностировать наличие железодефицитных состояний (латентного дефицита железа либо ЖДА), проводить их коррекцию.
Устранение железодефицитных состояний с помощью препаратов железа способствует уменьшению усталости, повышению физической активности и производительности труда, улучшению качества досуга, когнитивной функции и ощущению благополучия у женщин данной возрастной группы.
