Врач центра ультразвуковых и функциональных методов исследования ФНКЦ специализированных видов медицинской помощи и медицинских технологий ФМБА России Олег Кербиков представил очередной обзор опыта Китайской ассоциации ультразвуковой диагностики в интенсивной терапии и реанимации, а также собственной практики по использованию УЗИ легких у пациентов с COVID-19. (Продолжение. Начало здесь).
Оптимизация изображений
УЗИ легких можно проводить любыми датчиками. Выбор датчиков осуществляется в зависимости от конкретной ситуации и задач исследования. Линейные хорошо подходят, когда нужно рассмотреть поверхностные структуры, такой тип датчиков удобно использовать при оценке пневмоторакса. Однако в большинстве случаев датчиком выбора является конвексный: он имеет оптимальную площадь поверхности, относительно хорошую разрешающую способность и большую глубину проникновения. При проведении исследования важно использовать наиболее простые настройки, исключить гармоники и усреднения (последние предназначены для подавления артефактов, в то время как УЗИ легких в немалой степени основывается на визуализации артефактов).
Протоколы исследований
Самым распространенным протоколом, применяющимся в условиях реанимационного отделения, является протокол BLUE (Bedside Lung Ultrasound in Emergencies). С его помощью можно быстро (за 3–5 мин) провести исследование и оценить поражение легких. Для исследования определены 4 стандартные точки: верхняя и нижняя передние, задняя латерально-альвеолярная плевральная точка и задняя точка (см. рис.). Две последние особенно важны, т. к. позволяют посмотреть латеральные и задние отделы легких. В протоколе BLUE-плюс дополнительно используется диафрагмальная точка. Для исследований у пациентов, которые находятся в положении на животе (prone position), применяется PLUE-протокол.
При COVID-19 преобладают поражения латеральных и задних отделов.
Признаки поражения
Пневмоторакс
Это скопление воздуха в плевральной полости. На УЗ-изображении характерным признаком является прекращение скольжения легких. При этом можно рассмотреть движение грудной клетки вперед-назад.
Иногда картина более сложная: участки пневмоторакса соседствуют с нормальной легочной тканью с сохраненным скольжением, артефактами «хвост кометы».
Нарушение скольжения также встречается при других патологических процессах в легких. Это, к примеру, может быть связано с уменьшением вентиляции (задержка дыхания, астма, ХОБЛ, интубация правого главного бронха), а также наблюдаться при «слипающемся легком», в том числе после плевродеза и при воспалительном поражении, как у пациентов с COVID-19.
В-линии
Интерстициальное легочное поражение, в том числе при отеке, фиброзе, COVID-19, характеризуется накоплением экстраваскулярной жидкости в интерстициальном пространстве. При этом взаимодействие «газ-ткань» создает вертикальные артефакты, которые визуализируются как В-линии. Представляют собой небольшой участок мягкой ткани, окруженный преимущественно воздухом, в котором УЗ может реверберировать.
Они имеют несколько характерных признаков:
- отходят от плевральной линии или субплевральной консолидации;
- четко определены и достигают границы экрана;
- двигаются вместе с плевральной линией;
- стирают горизонтальные А-линии.
В норме могут наблюдаться менее трех В-линий в межреберном пространстве. В-линии являются неспецифическим признаком: кроме упомянутых ранее поражений, могут быть также при пневмоните, ОРДС любой этиологии, лимфоангите, ушибе легкого и онкологии. Чтобы дифференцировать диагноз, необходимо рассматривать клиническую картину: какова вероятность, что у пациента COVID-19, есть ли у него хронические легочные заболевания и какие, какие паттерн/распределение/этиология могут быть характерны для других поражений.
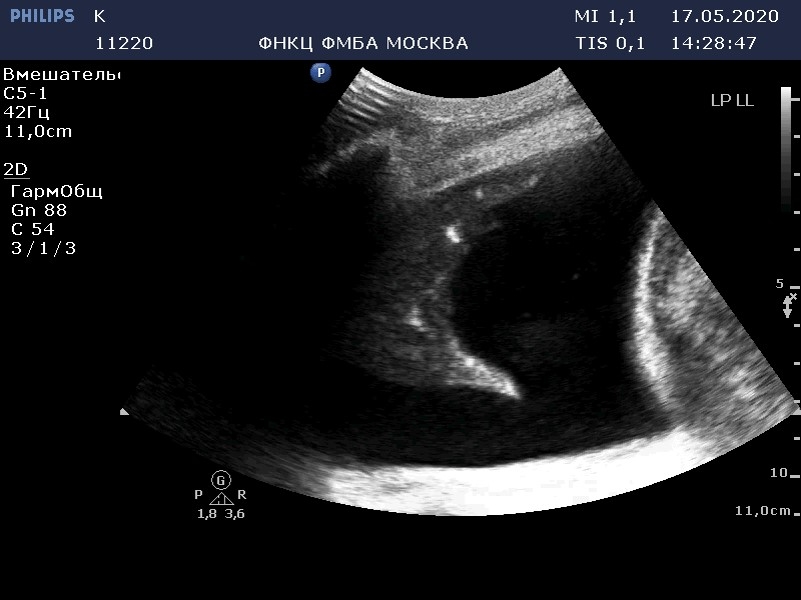 Плевральная эффузия
Плевральная эффузияПо данным китайских специалистов, плевральная эффузия не характерна при COVID-19, однако в нашей практике мы периодически наблюдали подобное поражение. На УЗИ при этом визуализируется анэхогенное содержимое, соответствующее жидкости в плевральной полости. При массивном отеке визуализируемые фрагменты легкого как бы плавают в толще жидкости (см. рис. 2)
 УЗ-картина при COVID-19. Мужчина, 75 лет. Поступил в клинику со спутанностью сознания, болями в животе и одышкой, длящейся 3 дня. На УЗИ визуализировалось небольшое утолщение плевральной линии, множественные В-линии. На КТ — затемнение по типу «матового стекла». Через несколько дней появились субплевральные консолидации (cм. рис.3)
УЗ-картина при COVID-19. Мужчина, 75 лет. Поступил в клинику со спутанностью сознания, болями в животе и одышкой, длящейся 3 дня. На УЗИ визуализировалось небольшое утолщение плевральной линии, множественные В-линии. На КТ — затемнение по типу «матового стекла». Через несколько дней появились субплевральные консолидации (cм. рис.3)  Состояние пациента ухудшалось, перед тем как его перевели на ИВЛ, наблюдалась массивная консолидация, на фоне которой можно было заметить гиперэхогенную структуру — воздух в участках бронхиального и альвеолярного дерева (легочная бронхограмма) (см. рис.4)
Состояние пациента ухудшалось, перед тем как его перевели на ИВЛ, наблюдалась массивная консолидация, на фоне которой можно было заметить гиперэхогенную структуру — воздух в участках бронхиального и альвеолярного дерева (легочная бронхограмма) (см. рис.4) Патологическая картина
В ранней стадии COVID-19 отмечаются атрофия и слущивание альвеолярного эпителия, легочная клеточная гиперплазия 2-го типа с предполагаемыми вирусными частицами. Также выявляется белковоподобный экссудат с гранулами, разбросанные белковоподобные глобулярные тельца. При прогрессировании заболевания возникает диффузная внутриальвеолярная геморрагия. Последняя сливается в зоны с редкими альвеолярными септами. В зонах выраженной геморрагии происходит дезинтеграция альвеолярных стенок и коагуляционный некроз.
Женщина, 64 года, без серьезных заболеваний в анамнезе. Присутствовал кашель в течение 2 недель, одышка (2 дня). Подтвержден COVID-19. На протяжении 10 дней получала неинвазивную кислородную поддержку, затем была переведена в отделение интенсивной терапии и реанимации. Интубирована, механическая ИВЛ. Уровень сатурации удалось немного поднять (до 93 %). Эластичность легкого — 20 мл/см. Отмечалась гипотензия (САД 88/50 мм рт. ст.) и олигоурия.
Течение болезни у данной пациентки отличалось долгим инкубационным периодом, длительной гипоксемией, очень низкой эластичностью легких, циркуляторным шоком, осложненным поражениями других органов.
УЗИ правого легкого показало утолщение плевры, небольшие консолидации, диффузные В-линии, умеренную консолидацию в задних отделах. Примерно такая же клиническая картина была и в левом легком. На Эхо-КГ — дилатация нижней полой вены и правого желудочка. Соотношение размеров обоих желудочков превышало 1.
После ИВЛ пациентку перевели на ЭКМО. Проведена анальгезия, седация. Через 10 часов ей отменили норадреналин. С позиции Эхо-КГ состояние немного улучшилось.
Спустя 36 часов после ЭКМО в правом легком отмечаются сливающиеся В-линии, консолидации — от умеренных до массивных. Схожие признаки и в левом легком. Дополнением к лечению стало положение лежа на животе (prone position) и контроль жидкости.
ЭКМО у этой пациентки продолжали 9 дней, на 14-й день после интубации проведена трахеотомия. Ее перевели в госпиталь на долечивание, однако женщина до сих пор не может переносить даже малейшие физические нагрузки.
Следует отметить, что в отношении пациентов с COVID-19 в критическом состоянии много неясного. Как пример: женщина, 67 лет, поступила с жалобами на лихорадку и кашель 26 января, 29-го ее госпитализировали. Проведена неинвазивная вентиляция кислородом. Сатурация находилась в диапазоне 95–98 %. Картина КТ постепенно менялась: зоны затемнения по типу «матового стекла» постепенно стали уходить. И спустя почти 2 месяца можно было говорить о полном восстановлении.