Стремительное развитие фармпромышленности, разработка и внедрение новых лекарственных препаратов, в том числе специфических, отдаленные последствия приема которых еще не изучены, «медикализация» населения, во многом обусловленная доступностью безрецептурных лекарственных средств, а также другие факторы, связанные с фармакотерапией, ставят перед врачом целый ряд задач. Особого внимания специалистов требуют «чувствительные» группы населения, к которым можно отнести женщин в период беременности.
Об актуальных проблемах безопасности фармакотерапии во время беременности рассказала заведующая кафедрой клинической фармакологии БГМУ, кандидат мед. наук, доцент Ирина Романова, выступая на Республиканской научно-практической конференции с международным участием «Современные перинатальные медицинские технологии в решении проблем демографической безопасности» в рамках 11-го съезда акушеров-гинекологов и неонатологов Республики Беларусь.
Сам себе доктор?
 По данным ВОЗ, рецептурные или безрецептурные лекарственные препараты в период беременности принимают более 90 % женщин. При этом врач оказывается не всегда достаточно осведомлен об особенностях действия лекарств у беременных. Чаще всего это касается новых или только зарегистрированных на фармацевтическом рынке препаратов.
По данным ВОЗ, рецептурные или безрецептурные лекарственные препараты в период беременности принимают более 90 % женщин. При этом врач оказывается не всегда достаточно осведомлен об особенностях действия лекарств у беременных. Чаще всего это касается новых или только зарегистрированных на фармацевтическом рынке препаратов.
Не исключены медицинские ошибки при назначении лекарственных средств и их использование вне показаний, определенных инструкцией по медицинскому применению (off-label).
Отчасти проблемы обусловлены и свободной продажей различных фитопрепаратов и биологически активных добавок, для которых строгие доказательства эффективности сомнительны. А также препаратов безрецептурного отпуска, перечень которых, к слову, в период пандемии COVID-19 был значительно расширен и включает в том числе лекарственные средства для терапии сердечно-сосудистых заболеваний, сахарного диабета, заболеваний щитовидной железы, гормональные препараты для лечения заболеваний носа и глаз.
В то же время неправильное или бесконтрольное применение лекарственных препаратов и их комбинаций в разы увеличивает риски нежелательных эффектов.
Ирина Романова:
Сложившая ситуация неоднозначна. С одной стороны, подавляющее большинство современных женщин в период беременности имеет в свободном доступе обилие информации и, соответственно, «рамочное» представление о здоровье, беременности и лекарственных препаратах в том числе. С другой стороны, широкое освещение и обсуждение в СМИ наиболее распространенных нозологий и способов их лечения, внушительный ассортимент безрецептурных лекарств и парафармацевтических продуктов делает процесс самолечения не только возможным, но и очень распространенным. Проблема? Еще какая!
Ведь даже назначение лекарственных препаратов врачом требует особой щепетильности, ответственности и вдумчивого подхода к каждой клинической ситуации. Перед проведением фармакотерапии специалист должен тщательно взвесить потенциальную пользу применения лекарственных средств в отношении матери и возможный вред для плода.
Первый триместр беременности имеет особое значение, поскольку происходит сложный процесс закладки органов и систем плода. Соответственно, в этот период нужно избегать назначения лекарственных препаратов и применять их только в случае обоснованной необходимости. При этом использовать минимально эффективную дозу и стремиться к сокращению продолжительности курса.
Обязательно требуется тщательный контроль состояния матери и плода в течение всего периода медикаментозной терапии. Также крайне важным является предоставление женщине полной и достоверной информации о возможном течении беременности без применения фармпрепаратов, плюсах и минусах лекарственных средств, потенциальных нежелательных эффектах и возможных рисках.
Зона повышенного внимания
Ирина Романова:
Назначая беременной женщине фармакотерапию, врач обязательно должен обращать внимание на новую информацию о безопасности использования лекарственных средств, которая накапливается, как правило, в постмаркетинговых исследованиях уже после выхода препарата на фармацевтический рынок.
Эти данные совершенно новые и еще не включены в общую характеристику лексредства или инструкцию по медицинскому применению. Но они постоянно публикуются на сайте республиканского предприятия «Центр экспертиз и испытаний в здравоохранении» в соответствующем разделе по безопасности использования лекарственных препаратов.
По словам эксперта, на сегодняшний день при назначении фармпрепаратов отечественные врачи все еще пользуются буквенной классификацией категорий риска лекарственных средств при беременности. Она дает лишь ориентир причинно-следственных связей между приемом препарата и риском развития неблагоприятных исходов для беременной и плода.
Между тем в 2015 году в США буквенная классификация безопасности лексредств при беременности была изъята из употребления. В действие вступили новые правила маркировки, которые подразумевают четкую формулировку всех нежелательных реакций при использовании препаратов в период беременности и кормления грудью, а также их влияние на репродуктивный потенциал. Эти данные постоянно накапливаются в постмаркетинговых исследованиях либо предоставляются международными регистрами беременных.
Лекарства с тератогенным эффектом. Сложный выбор
Существует определенный перечень лекарственных препаратов, эмбриотоксическое и тератогенное действие которых установлено или имеются основания его предполагать. Эти препараты по умолчанию должны быть исключены из применения абсолютно каждой беременной женщиной.
- Андрогены — вирилизация, укорочение конечностей, аномалии трахеи, пищевода, дефекты сердечно-сосудистой системы.
- Гипотензивные препараты: гидрохлортиазид — холестаз, панкреатит; резерпин — гиперемия слизистой носа, летаргия, гипотермия, брадикардия; иАПФ — риск развития фетопатий (группа состояний, включающих маловодие, внутриутробную задержку роста, дисплазию почек, анурию, почечную недостаточность, пренатальную смерть).
- АСК (в дозе 500 мг и выше) — неонатальные кровотечения, внутричерепные кровотечения у недоношенных новорожденных, стойкая гипертензия легочной артерии.
- Индометацин — неонатальная гипертензия легочных артерий, нарушение сердечно-легочной адаптации, смерть плода.
- Колхицин — спонтанный аборт.
Противоопухолевые средства
- Азатиоприн — стеноз легких, полидактилия, лицевой дисморфогенез.
- 5-фторурацил и меркаптопурин — аборты, дефекты черепно-лицевого отдела.
- Метотрексат — отсутствие лобной кости, сращение костей черепа, аборты, задержка послеродового развития.
- Винкристин — маленький плод.
Противосудорожные средства
- Фенобарбитал — ухудшение слуха, угнетение ЦНС, анемия, тремор, синдром отмены, гипертензия.
- Фенитоин — аномалии конечностей и черепно-лицевого отдела, задержка умственного развития, врожденные заболевания сердца, кровотечения.
- Вальпроат натрия — высокий риск врожденных пороков и нарушений развития при внутриутробном воздействии (в том числе лицевой дисморфизм, краниостеноз, множественные аномалии других систем организма).
Пероральные антикоагулянты
- Варфарин — эмбриопатия, задержка развития, атрофия зрительного нерва, судороги, кровотечения, приводящие к летальному исходу.
Пероральные противодиабетические средства
- Глибенкламид, глибутид и др. — гипогликемия.
Витамины
- Повышенные дозы витамина А потенцируют тератогенез, что может проявляться полидактилией у детей. Порог для тератогенного действия витамина А в виде ретинола — 10 000–15 000 МЕ/сут. Серьезные нарушения формирования лицевого скелета, аорты, микрофтальмия, атрезия желудка и другие тяжелые последствия гипердозирования наблюдаются уже при применении витамина А во время беременности в дозах 20 000–25 000 МЕ/cут.
- Эстрогены абсолютно противопоказаны; вызывают врожденные дефекты сердца, феминизацию мужского плода, аномалии сосудов.
Ирина Романова:
Перечень препаратов с тератогенным эффектом лишь подчеркивает сложность выбора и беспрецедентную ответственность врача при назначении беременной лекарственных препаратов. Ведь, с одной стороны, мы имеем, например, ацетилсалициловую кислоту с доказанным тератогенным эффектом при приеме в большой дозировке. С другой стороны — это ключевой препарат в низких дозах (75–100 мг) при антифосфолипидном синдроме и профилактике преэклампсии.
Факторы влияния
Какие факторы увеличивают способность фармпрепаратов проникать через плацентарный барьер и приводить к нежелательным эффектам?
Прежде всего это способность ЛС растворяться в липидах. Поскольку морфологический субстрат плацентарного барьера состоит в основном из фосфолипидов и липопротеидов, имеющих поверхностный заряд, через липидный слой легче проникают жирорастворимые неионизированные вещества (этиловый спирт, барбитураты, ингаляционные средства для наркоза и др.).
Молекулярная масса ЛС. Чем она меньше, тем ЛС быстрее проникают через плацентарный барьер. Препараты с молекулярной массой 250–500 Da могут легко проникать через барьер в зависимости от их жирорастворимости и степени ионизации. ЛС с молекулярной массой 500–1000 Da пересекают его с большим трудом (например, непрямые антикоагулянты). ЛС с молекулярной массой более 1000 Da проникают через плацентарный барьер очень плохо (например, гепарин, инсулин).
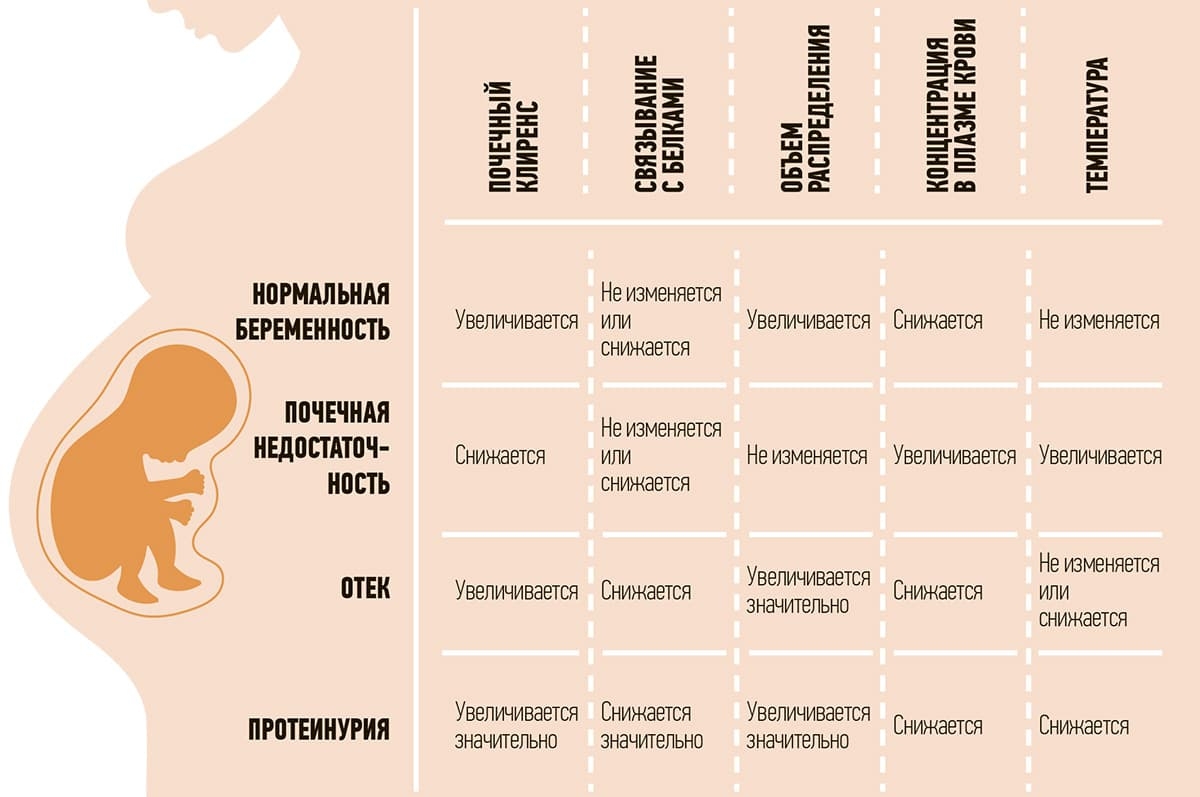
Уровень альбуминов и α1-кислого протеина, связывающих лекарственные вещества в плазме крови матери и плода. Интенсивность проникновения препарата через плаценту пропорциональная количеству вещества, свободного от связи с белками сыворотки крови матери. Обычно к 3-му триместру беременности у матери отмечается гипоальбуминемия, что приводит к увеличению свободной функции лекарственных веществ и повышает их поступление через плаценту.
При этом, подчеркнула эксперт, следует помнить, что беременность характеризуется изменением основных физиологических процессов в организме матери. В зависимости от триместра эти изменения могут оказывать влияние на фармакокинетику лекарственных препаратов:
- снижение моторики ЖКТ и замедление времени опорожнения желудка во время беременности может уменьшить всасывание ЛС;
- во время беременности увеличивается pH желудка, что может привести к изменению всасывания кислых препаратов из-за повышенной ионизации. В то же время всасываемость других ЛС может быть повышена в результате увеличения времени нахождения в кишечнике, вызванного снижением его моторики;
- увеличение объема внеклеточной жидкости, объема циркулирующей крови, почечного кровотока и клубочковой фильтрации у беременной, а также поступление ЛС в организм плода и амниотическую жидкость приводят к снижению концентрации некоторых ЛС в плазме крови беременных.
Ирина Романова:
Во время беременности отмечают разнонаправленное изменение активности многих печеночных ферментов, участвующих в 1-й и 2-й фазах метаболизма лексредств, причем для ряда ферментов эта активность варьирует в зависимости от сроков беременности. То есть предсказать метаболизм лекарственных средств очень сложно. А если у беременной есть еще свой собственный генетически обусловленный полиморфизм, эффективность препарата может быть вообще непредсказуемой.
Также на сегодняшний день есть очень ограниченные данные, которые объясняют влияние самой беременности на кишечные, печеночные, почечные транспортеры, которые участвуют в абсорбции, распределении, выведении, секреции и реабсорбции лекарств. Причем речь о физиологической беременности. Но если мы имеем дело с патологической беременностью, то почечная недостаточность, отеки, протеинурия совершенно разнопланово влияют на все параметры фармакокинетики.
И да, назначая лекпрепараты беременной, врачу приходится держать всю эту информацию в голове. Безусловно, специалисты могут и пользуются самыми разнообразными источниками информации о безопасности лекарственных средств у беременных: доклиническими и клиническими исследованиями, регистрами пороков развития и регистрами беременности, фармакоэпидемиологическими исследованиями и др.
«К сожалению, мы не располагаем собственным регистром беременных женщин, хотя это позволило бы владеть большим объемом информации о ЛС, экстрагенитальных патологиях у женщин, спектре назначаемых фармпрепаратов, их влиянии на течение беременности и эффективности».
Надежный источник
Вместе с тем, акцентировала внимание слушателей Ирина Романова, врач имеет дело с современной беременной женщиной, которая в свете широкого доступа к любой информации считает себя достаточно образованной и сама выбирает, что ей делать и как поступать. Беременные женщины являются активными потребителями фармацевтической продукции, БАД и препаратов растительного происхождения.
В подтверждение своих слов Ирина Романова привела результаты онлайн-анкетирования среди целевой аудитории, в котором приняли участие 472 беременные женщины. Почти 37 % опрошенных положительно ответили на вопрос, принимают ли они самостоятельно, без назначения врача какие-либо лекарственные препараты, БАД, растительные добавки. Диапазон названных средств оказался весьма широк: это и микроэлементы, и витамины, и травы, и лексредства, включая антибиотики… При этом подавляющее большинство женщин «назначили» их себе сами либо стали принимать по совету родственников, друзей, супруга.
Любопытен и тот факт, что почти каждая 3-я беременная, участвовавшая в анкетировании, не принимает лекарства, назначенные или рекомендованные ей врачом, или принимает не все, а выборочно, по собственному усмотрению…
Ирина Романова:
Результаты проведенного анкетирования четко обозначили высокий риск несвоевременного обращения к врачу и, как следствие, угрозу осложнений имеющихся заболеваний, развития нежелательных эффектов в результате неправильного применения лекарственных средств, неблагоприятных последствий как для женщины, так и для ее будущего ребенка.
Сегодня остро стоит вопрос о необходимости упорядочить ситуацию с самолечением, максимально используя методы таргетирования социальных групп и повышения медицинской осведомленности. Важно проводить образовательную работу с целевой аудиторией, причем с адресным доведением информации о препаратах непосредственно до целевых групп с учетом их медицинских рисков, возрастной, социальной специфики и оптимальных для них каналов и форматов получения информации.
По мнению Ирины Романовой, информационное сопровождение беременной женщины является одним из ключевых моментов будущей стратегии. Причем информация должны быть проверенной, достоверной, курироваться специалистами и быть одинаково полезной как пациентам, так и врачам, которые оказывают консультативное сопровождение женщин с экстрагенитальной патологией или без нее на стадии планирования беременности, в период вынашивания ребенка и в период кормления грудью.
По задумке команды специалистов кафедры клинической фармакологии БГМУ и кафедры общественного здоровья и здравоохранения БелМАПО именно таким должен стать онлайн-сервис MAMA PHARM (mama-pharm.com), где представлена информация по безопасности лекарственной терапии, основанная на инструкции по медицинскому применению конкретных фармпрепаратов, дополнительных сведениях, полученных в клинических, ретроспективных исследованиях, данных международных регистров и т. д.
Более легкому, быстрому и понятному восприятию информации, как планируется, будет способствовать цветовая визуализация: зеленый цвет — разрешено к применению, красный — запрещено, желтый — принимать с осторожностью.
