В Европейском регионе ВОЗ, включающем 53 страны, наблюдается серьезный всплеск бактериальных инфекций, передаваемых половым путем (ИППП), который достиг рекордного уровня еще в 2019 году. Одновременно наблюдается рост числа новых случаев ВИЧ-инфекции, а в 2020-м увеличилось число смертей, связанных со СПИДом. Пандемия COVID-19 серьезно осложнила усилия по достижению целей ЮНЭЙДС и Глобальных стратегий ВОЗ в области здравоохранения, направленных на прекращение эпидемии ВИЧ/СПИД, вирусных гепатитов и ИППП как основных угроз здоровью населения, к 2030 году. Редакция журнала The Lancet Regional Health — Europe обратилась к экспертам в данной области для того, чтобы ознакомиться с общей картиной, определить основные проблемы и дать рекомендации для более эффективного управления ситуацией. Результаты были представлены в серии тематических статей.
Что означает рост заболеваемости?
ИППП представляют собой серьезную проблему общественного здравоохранения не только в силу их непосредственного влияния на сексуальное и репродуктивное здоровье, но и в связи с растущей заболеваемостью и смертностью. Несмотря на повышение осведомленности и успехи медицины, в Европейском регионе ВОЗ в период с 2010 по 2019 год наблюдался рост числа новых диагнозов ВИЧ-инфекции на 49 %, а в 2019 году зарегистрирован рекордный уровень бактериальных ИППП (и хотя в 2020-м произошло небольшое снижение, обусловленное влиянием пандемии COVID-19, в 2021-м кривая статистики снова поползла вверх).
Ситуацию усугубляют вновь возникающие и недавно признанные ИППП, которые ранее не были распространены в Европе: mpox, урогенитальный шигеллез, венерическая лимфогранулема, вирус гепатита А и др. Сразу в нескольких странах Европы в 2016–2017 годах, а затем в Венгрии, Хорватии и Румынии в 2022–2023 годах произошли вспышки гепатита А. Примечательна европейская вспышка mpox в 2022–2023 годах, при которой наблюдалось неравномерное распределение вакцин, не отвечающее реальным потребностям (некоторые страны приобрели их избыточное количество, в то время как другие столкнулись с дефицитом). Кроме того, венерическая лимфогранулема (вызванная тремя уникальными штаммами Chlamydia trachomatis, серотипы L1–L3) была связана с несколькими вспышками в Европе.
Эпидемиологические данные свидетельствуют о значительных различиях в показателях заболеваемости бактериальными ИППП в странах Европейского региона ВОЗ, при этом показатели регистрации на 100 тысяч населения в странах Северной и Западной Европы выше, чем в других частях региона.
Кроме того, в период с 2012 по 2021 год в странах, входящих в Европейскую экономическую зону (ЕЭЗ), наблюдалось увеличение частоты регистрации случаев хламидиоза (Chlamydia trachomatis), гонореи (Neisseria gonorrhoeae) и сифилиса (Treponema pallidum), а в странах, не входящих в ЕЭЗ, — снижение. Эти региональные различия в отчетности, а также неравенство в медицинском обслуживании и нехватка ресурсов препятствуют реализации стратегий профилактики. Несмотря на то что доконтактная профилактика ВИЧ-инфекции внедрена в 38 из 53 стран, ее использование остается низким из-за стоимости, ограниченного лицензирования и низкой приверженности.
Важным подходом к профилактике ИППП является вакцинация. И в настоящее время ведутся исследования в области инновационных стратегий, таких как использование существующих вакцин (например, менингококковой для Neisseria gonorrhoeae и оспенной вирус-вакцины для mpox) и применение технологии мРНК для вакцин против ВИЧ.
Наиболее актуальные проблемы: рост устойчивости к противомикробным препаратам, медленный и ограниченный прогресс в области разработки лекарственных средств, нехватка препаратов и сложности доступа к ним, возникновение новых ИППП.
Тенденции роста заболеваемости привлекли внимание к скринингу на бессимптомные ИППП в общей популяции. Эта область является весьма спорной из-за расхождений в общем балансе пользы и вреда скрининга для каждого возбудителя. Например, скрининг на бессимптомные инфекции N.gonorrhoeae и C.trachomatis ведет к последствиям, связанным с диагностикой, повышенным потреблением антибиотиков, потенциальным ростом резистентности к антимикробным препаратам и нарушением микробиома, при отсутствии явного преимущества в снижении симптоматических инфекций и их осложнений.
В то же время в отношении бессимптомного течения ВИЧ и сифилиса имеются четкие доказательства того, что раннее выявление позволяет начать жизненно важное лечение и предотвратить дальнейшую передачу инфекции. Эти противоречия подтолкнули к идее не универсального, а патоген-специфического подхода к скринингу ИППП, учитывающего риски, экономическую эффективность, диагностические средства, особенности национальных систем здравоохранения и предпочтения населения.
Назрела необходимость в изменении подходов и в связи с ростом резистентности к противомикробным препаратам. К ним можно отнести использование молекулярных анализов для быстрого выявления лекарственно-устойчивых патогенов, внедрение отслеживания контактов, сокращение эмпирического лечения бессимптомных контактов и даже повторное использование старых антибиотиков в терапии ИППП.
Эпидемиология и детерминанты
Глобальная распространенность бактериальных ИППП среди лиц в возрасте 15–49 лет ежегодно оценивается ВОЗ на основе данных из регионов с надежными системами эпиднадзора за случаями заболеваний и популяционных исследований.
В 2021 году общая распространенность ИППП в мире составила 3,2 % для хламидиоза, 0,7 % для гонореи и 0,6 % для сифилиса. Европейский регион ВОЗ продемонстрировал самый низкий уровень распространенности ИППП среди остальных регионов для обоих полов, составив 2,7 % для хламидиоза, 0,3 % для гонореи и 0,11 % для сифилиса.
Тем не менее число уведомлений о бактериальных ИППП в Европейском регионе ВОЗ продолжает расти. Ориол Митья и соавторы провели анализ данных по 49 странам, включая 24 государства ЕЭЗ, 17 стран Восточной Европы/Центральной Азии, Швейцарию, Великобританию и Израиль, и представили всеобъемлющий обзор вновь выявленных случаев хламидиоза, гонореи и сифилиса за 10-летний период (с 2012 по 2021 год).
Временные тенденции за последнее десятилетие свидетельствуют о медленном, но уверенном росте частоты регистрации случаев заболевания хламидиозом и значительном увеличении частоты регистрации случаев заболевания гонореей и сифилисом в странах ЕС/ЕЭЗ.
В 2021 году в странах ЕС/ЕЭЗ большинство случаев хламидийных инфекций были в основном среди 15–24-летних (60 %), гонореи — преимущественно среди лиц в возрасте 15–34 лет (66 %), а сифилис чаще встречался у лиц старше 35 лет (55 %).
Среди стран, которые постоянно отчитывались перед ECDC (Европейскими центрами по контролю и профилактике заболеваемости), уровень уведомлений о хламидиозе увеличился — с 89 в 2012 году до 96 на 100 тысяч в 2021-м, что частично можно объяснить активизацией скрининга и расширением доступности чувствительных методов диагностики, но частично и изменением поведения населения.
Показатели нотификации гонореи значительно возросли — с 6 в 2012 году до 14 на 100 тысяч в 2021-м. Увеличилось и число уведомлений о сифилисе — с 5 в 2012 году до 7 на 100 тысяч в 2021-м.
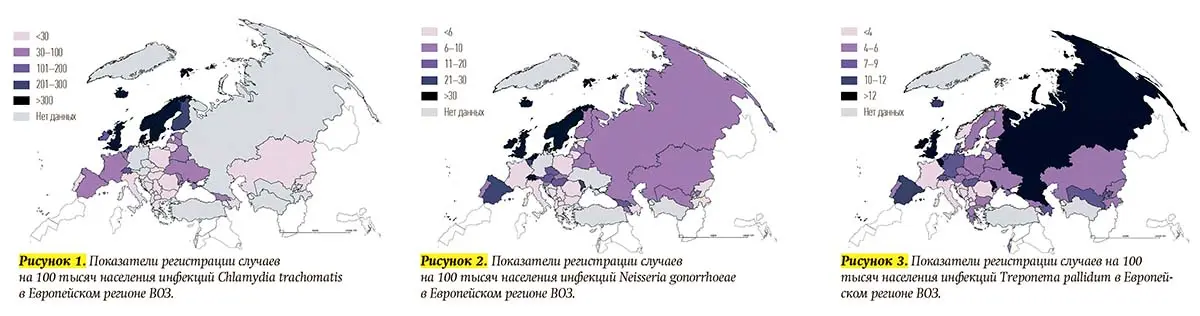
В 2019-м в странах ЕЭЗ, расположенных в Северной Европе, уровень заболеваемости хламидиозом, гонореей и сифилисом был самым высоким. Например, по хламидийным инфекциям составлял >300 на 100 тысяч населения, в то время как в других странах ЕЭЗ этот показатель варьировал от 0,07 до 143,2 на 100 тысяч населения, а в странах, не входящих в ЕЭЗ, — от 3,1 до 71,7 на 100 тысяч населения, причем наиболее высокие показатели наблюдались в Республике Молдова (71,7), Грузии (39,0) и Украине (31,6) (см. рис. 1). Наглядная картина распространенности гонореи и сифилиса в Европейском регионе ВОЗ представлена на рис. 2 и 3.
Молекулярная эпидемиология выявила такие новые варианты Chlamydia trachomatis, как nvCT (2006) и F-nvCT (2019), которые первоначально ускользали от используемых на тот момент идентификационных методов, что привело к недиагностированным инфекциям и последующему национальному/региональному распространению этих вариантов. Шигеллы и вирус гепатита А, традиционно передающиеся пищевым и водным путем, в последнее время приобрели половые пути передачи. Другие новые для Европейского региона патогены, такие как вирус Зика и вирус Эбола, могут передаваться через генитальные жидкости, а вирус гепатита С — при контакте с кровью во время полового акта.
Биологические агенты, способные передаваться половым путем, могут варьироваться в разных регионах и с течением времени, поэтому мониторинг их крайне важен.
На пути к дифференцированному и доказательно обоснованному подходу
Многие эксперты выступают за переоценку скрининга ИППП как стратегии контроля. В своей статье, посвященной управлению бессимптомными ИППП в Европе, Kenyon С. et al. рассматривают минусы и плюсы скрининга и высказываются в пользу патогенетического подхода. Они предлагают ограничить частое обследование на ИППП только ВИЧ и сифилисом (!), даже в популяциях с высокой распространенностью ИППП, и обращают внимание на растущее число доказательств того, что скрининг на бессимптомную гонорею/хламидиоз не имеет преимуществ, а скорее приносит вред, увеличивая потребление антимикробных препаратов, что ведет к снижению специфического иммунитета и нарушению микробиома, который может обеспечить меньшую защиту от ИППП и других патогенов. Даже если скрининг может временно снизить распространенность гонореи в обществах с высокой сексуальной активностью, он оказывает давление отбора на развитие устойчивости Neisseria gonorrhoeae к антимикробным препаратам и в долгосрочной перспективе является неэффективной стратегией контроля.
Лечение бессимптомных людей может сделать их более восприимчивыми к новым инфекциям, в то время как спонтанное избавление может привести к снижению восприимчивости.
Авторы утверждают, что любая рекомендация по тестированию бессимптомных лиц должна быть обоснована высококачественными рандомизированными контролируемыми исследованиями, которые в настоящее время отсутствуют в отношении скрининга на ИППП.
В обзоре, посвященном проблемам терапии ИППП, авторы сосредоточились на проблеме растущей устойчивости к антимикробным препаратам в лечении давно знакомых инфекций: гонореи, Mycoplasma genitalium и сифилиса. В случае гонореи с растущей резистентностью изучалась возможность сочетания цефтриаксона с другими антибиотиками или использования альтернативных антибиотиков, а также давалась оценка эффективности некоторых новых препаратов. Были сделаны некоторые важные выводы.
Обнаружение клинически устойчивых изолятов N.gonorrhoeae к лечению цефалоспоринами первой линии является тревожным событием, требующим немедленных действий, особенно на фоне уровня резистентности в 10 % для макролидов и 60 % для фторхинолонов.
Отмечено, что постепенное повышение дозы цефтриаксона до 1 г помогло бороться с резистентностью гонореи, однако дальнейшее повышение дозы вряд ли будет эффективным. Комбинирование цефтриаксона с другими антибиотиками может потенциально смягчить развитие резистентности к цефтриаксону (но при этом крайне важно определить подходящие комбинации, обладающие высокой эффективностью и сходным периодом полувыведения), а использование специфических старых антибиотиков в качестве альтернативы может сдержать развитие резистентности (причем ограничение их применения только гонореей поможет сохранить их эффективность).
Тревожным сигналом является широкое распространение бессимптомной фарингеальной гонореи, и для предотвращения передачи резистентных штаммов необходимы исследования по совершенствованию методов ее выявления и лечения. Отслеживание контактов по-прежнему играет решающую роль в прерывании цепочек передачи, однако применение подхода «тестирование и ожидание» в отношении половых партнеров (а не рутинная эмпирическая терапия) может быть эффективным и позволит сократить использование антибиотиков.
Mycoplasma genitalium демонстрирует высокий уровень резистентности к антибиотикам первого и второго ряда. В Европе для лечения неосложненных инфекций M.genitalium без мутаций резистентности к макролидам или тестирования на резистентность рекомендован азитромицин, назначаемый в виде расширенной 5-дневной схемы.
По глобальным оценкам, устойчивость M.genitalium к макролидным антибиотикам первого ряда превышает 50 %, а к фторхинолонам второго ряда приближается к 10 %; клиницисты все чаще сталкиваются с трудноизлечимыми инфекциями M.genitalium.
Разработка новых антимикробных препаратов против M.genitalium весьма ограничена — всего несколько соединений, продемонстрировавших активность in vitro, но еще не получивших клинической оценки. Поэтому стратегии по снижению развития резистентности на уровне сообщества включают усиленный эпиднадзор за устойчивостью к антимикробным препаратам. Показания к тестированию инфекций, вызванных M.genitalium, были сужены до преимущественно симптоматических пациентов.
Основным средством лечения сифилиса является пенициллин, однако его применение сопряжено с определенными трудностями, такими как ограниченные возможности для лиц с аллергией на b-лактамы, беременных, проблемы с лечением нейросифилиса и врожденного сифилиса, а также сообщения о нехватке бензатина пенициллина G в европейских странах. Доксициклин является подходящим средством для лечения сифилиса на основании имеющихся данных, но не имеет достаточных доказательств для лечения нейросифилиса и противопоказан беременным, а его потенциальное использование в качестве постконтактной профилактики способствует селекции резистентных штаммов.
В настоящее время проводится оценка ряда антимикробных препаратов, включая цефтриаксон для лечения нейросифилиса, цефиксим и линезолид для лечения раннего сифилиса, с целью расширения имеющихся возможностей. Линезолид потенциально может стать препаратом для лечения нейросифилиса благодаря благоприятной фармакокинетике и способности проникать в ЦНС, а также продемонстрированной in vitro антитрепонемной активности, однако следует соблюдать осторожность из-за опасений относительно точечной мутации, которая может вызвать резистентность у T.pallidum.
К числу ключевых мер, по мнению экспертов, относятся гармонизация сбора данных в разных странах, обеспечение доступа к новым стратегиям профилактики и точным мерам скрининга, а также разработка новых лекарств и вакцин. Своевременное выполнение этих мероприятий имеет решающее значение для ускорения борьбы с эпидемиями ВИЧ, вирусных гепатитов и ИППП в Европейском регионе ВОЗ.