Синкопе (от греч. syncope — обрыв, пауза) — внезапная кратковременная транзиторная потеря сознания (ТПС), возникающая в результате общей гипоперфузии головного мозга, сопровождающаяся утратой постурального тонуса, нередко приводящая к падению.
Термин «обморок» приблизительно соответствует термину «синкопе», но применим прежде всего в отношении вазовагальных синкопе. Выделяют травматические (вследствие ЧМТ) и нетравматические ТПС. Актуальность данной темы растет и носит междисциплинарный характер, при этом научных исследований и публикаций по синкопе не так уж и много.
Междисциплинарный характер синкопальных состояний
В течение жизни хотя бы однократно синкопальные состояния (СС) отмечаются у 35–50 % людей. Существует два пика развития СС: в возрасте 10–35 лет и после 65 лет. СС составляют 1–3 % всех обращений за неотложной медицинской помощью и около 6 % всех госпитализаций в ОИТР. В общей популяции явно доминируют рефлекторные обмороки — до 2/3 всех СС. Установлена высокая вероятность возникновения рецидивов вазовагальных синкопальных состояний, варьирующих в диапазоне 25–35 % случаев в год.
СС являются фактором риска внезапной сердечной смерти и травматических повреждений как для пациента, так и для окружающих (синкопе у водителей, лиц, работающих во вредных и опасных условиях труда, и др.). Основную угрозу представляют не потери сознания как таковые, а стоящие за ними механизмы фатальных нарушений сердечного ритма и проводимости, что прямо относится к неотложной кардиологии, функциональной диагностике и инвазивной аритмологии.
В настоящее время синкопе принято рассматривать с позиций, изложенных в новых клинических Рекомендациях по диагностике и лечению синкопальных состояний, опубликованных в 2018 году Европейским обществом кардиологов (ЕОК). В последнем издании акцент сделан на повышении эффективности диагностических и лечебных мероприятий, а также оценке прогноза, снижении риска рецидивов и жизнеугрожающих последствий СС. Предложено рассматривать синкопе не только как кардиологическую проблему, но и как явление, с которым приходится иметь дело врачам разных специальностей. Также рекомендовано основывать диагностические решения на результатах длительного наблюдения за пациентом.
Новым подходом является и созданная электронная версия практических инструкций, алгоритмов диагностики и лечения ТПС, доступных на сайте ЕОК (www.escardio.org). Минздравом Беларуси утверждена Инструкция о порядке оказания специализированной медицинской помощи пациентам, страдающим пароксизмальными состояниями (Приказ МЗ РБ от 27.02.2014 № 189), выпущено учебно-методическое пособие «Синкопальные состояния в практике терапевта» (Минск, БГМУ, 2013).
Классификация синкопе
Рефлекторные синкопе
- Вазовагальные:
- ортостатические ВВС: в положении стоя, реже в положении сидя;
- эмоциональный стресс: страх, боль (соматическая или висцеральная), выполнение инструментальных вмешательств, боязнь крови.
- Ситуационные:
- мочеиспускание;
- стимуляция желудочно-кишечного тракта (глотание, акт дефекации);
- кашель, чихание;
- постнагрузочные;
- другие (например смех, игра на духовых инструментах).
- Синдром каротидного синуса.
- Неклассические формы: без продрома, и/или без явных триггеров, и/или атипичные проявления.
Синкопе вследствие ортостатической гипотензии (ОГ)
Необходимо помнить, что гипотензия может усиливаться при задержке жидкости в венозной системе на фоне физических нагрузок (нагрузочная), после приема пищи (постпрандиальная) и после длительного пребывания в положении лежа (детренированность).
- Лекарственная ОГ (наиболее частая причина):
- при приеме вазодилататоров, диуретиков, фенотиазина, антидепрессантов.
- Уменьшение объема циркулирующей крови:
- кровотечение, диарея, рвота и др.
- Первичная вегетативная дисфункция (нейрогенная ОГ):
- идиопатическая вегетативная дисфункция, мультисистемная атрофия, болезнь Паркинсона, деменция с тельцами Леви.
- Вторичная вегетативная дисфункция (нейрогенная ОГ):
- сахарный диабет, амилоидоз, повреждения спинного мозга, аутоиммунная вегетативная нейропатия, паранеопластическая вегетативная нейропатия, почечная недостаточность.
Кардиальные синкопе
Нарушения ритма как первичная причина:
- брадикардии:
- дисфункция синусового узла (включая синдром тахи-бради),
- нарушение атриовентрикулярного проведения;
- тахиаритмии:
- суправентрикулярные,
- желудочковые.
Структурное поражение сердца: аортальный стеноз, острый инфаркт/ишемия миокарда, гипертрофическая кардиомиопатия, внутрисердечные новообразования (миксома сердца, другие опухоли), заболевания перикарда/тампонада сердца, врожденные аномалии коронарных артерий, дисфункция протеза клапана сердца.
Кардиопульмональная патология и патология сосудов: тромбоэмболия легочной артерии и ее ветвей, острое расслоение аорты, легочная гипертензия.
Диагностика синкопальных состояний
В случае подозрения на ТПС необходимо провести первичное обследование, включающее тщательный сбор анамнеза, осмотр, регистрацию ЭКГ; общеклинические анализы крови и мочи; биохимический анализ крови, исследование тропонина при подозрении на синкопе, ассоциированное с ишемией миокарда, или Д-димер при подозрении на ТЭЛА. Необходимы исследование сатурации крови кислородом и анализ газов крови при подозрении на гипоксию.
Дополнительное обследование: незамедлительное мониторирование ЭКГ при подозрении на аритмическое синкопе. Эхокардиография при наличии известной патологии сердца, или подозрении на структурное поражение сердца, или синкопе, вторичное по отношению к сердечно-сосудистому заболеванию. По показаниям УЗИ внутренних органов, эндокринологический статус. Первичное обследование позволяет выявить причину обморока у 23 % пациентов, дополнительные инструментальные исследования — у 27 %.
Нуждается ли пациент в госпитализации?
Госпитализируется 50 % пациентов, поступающих в отделения неотложной медицинской помощи с СС. Композитная оценка исходов свидетельствует о том, что в ближайшие 7–30 дней после синкопе фатальный исход регистрируется лишь у 0,8 % пациентов, а у 6,9 % выявляются нефатальные серьезные события. В то же время еще у 3,6 % регистрируются неблагоприятные исходы после поступления.
Основная цель госпитализации — профилактика фатальных исходов и поиск причин возникновения синкопе.
Стратегия ведения пациента складывается из нескольких этапов: исключение ургентной жизнеугрожающей патологии (сердечно-сосудистой, метаболической, травмы, инфекций, интоксикации); диагностика кардиогенных синкопе; диагностические приемы для определения рефлекторных синкопе. 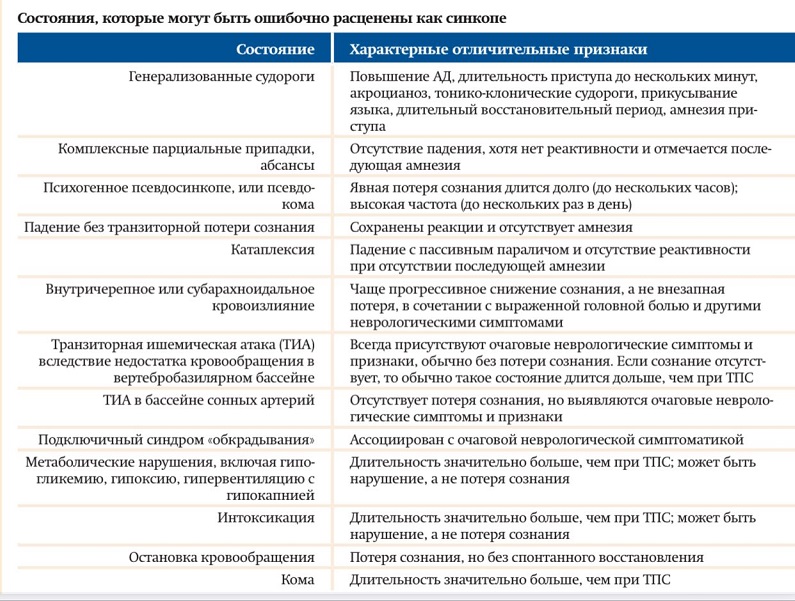
Клиническая картина и диагностика
В СС можно выделить три последовательных периода. Первый — пресинкопальный (липотимия, предобморок) — проявляется ощущением слабости, нарушением зрения, шумом в ушах; длится до нескольких минут; к клиническим признакам добавляется холодный пот и бледность кожи. Второй — собственно обморок — характеризуется полной утратой сознания, пульс ослабляется либо исчезает, систолическое АД снижается до 55–60 мм рт. ст.; характерны также диффузная мышечная слабость со снижением мышечного тонуса, падение. В момент обморока пациент лежит неподвижно, скелетные мышцы расслаблены. Длительность такого состояния 25–30 с, реже 4–5 минут; как правило, сопровождается миоклоническими судорогами, связанными с гипоксией.
Третий период — постсинкопальный. Восстановление сознания и ориентации происходит быстро. Однако в течение часа после обморока могут сохраняться слабость, головокружение, сухость во рту, чувство тревоги. Попытка перейти в вертикальное положение способна приводить к повторному обмороку.
Программа полного обследования пациентов с обмороком
1. Анамнез (семейный, заболеваний сердца, легких, метаболических расстройств, прием лекарств, сведения о травмах).
2. Данные о предыдущих синкопе, результатах обследования.
3. Уточнение характера действий, приведших к обмороку (стояние, ходьба, повороты шеи, физическое напряжение, мочеиспускание, дефекация, кашель, глотание).
4. Выяснение предшествующих событий.
5. Определение особенностей синкопе:
- наличие, проявления и продолжительность предобморочного состояния;
- установление позы, в которой случилось синкопе (стоя, лежа, сидя);
- симптомы во время обморока (цвет и влажность кожных покровов, частота и характер дыхания и пульса, судорожный синдром);
- продолжительность обморока;
- наличие, проявления и продолжительность послеобморочного состояния.
6. Физикальное обследование с акцентом на выявление сердечно-сосудистых заболеваний (размеры сердца, сердечные и сосудистые шумы, АД, частота и регулярность пульса, различие в наполнении пульса с обеих сторон на лучевых и сонных артериях, признаки сердечной недостаточности и др.).
7. Ортостатическая проба (ортостатический тест и/или тест с наклонным столом), когда обморок связан с вставанием или есть подозрение на рефлекторный механизм обморока.
8. Проба с массажем каротидного синуса у пациентов старше 40 лет.
9. Анализ ЭКГ (при возможности в период (сразу после) обморока, оценка предыдущих ЭКГ).
10. Оценка неврологического статуса с проведением дополнительных методов исследования (ЭЭГ, КТ (МРТ) головного мозга, исследование глазного дна).
11. При подозрении на кардиогенные синкопе проводят дополнительные исследования: суточное мониторирование ЭКГ, ЭхоКГ, электрокардиографические пробы с физической нагрузкой, чреспищеводную электрокардиостимуляцию, электрофизиологическое исследование сердца по специальной программе в условиях специализированных отделений.
12. Психологическое тестирование с целью диагностики тревожных, депрессивных состояний и выявления лабильности психологических реакций.
Наряду с холтеровским суточным мониторированием используют имплантируемый петлевой регистратор, внешние устройства для регистрации ЭКГ с возможностью беспроводной передачи сигнала (в режиме реального времени), приложения для смартфонов, видеорегистрация с ЭЭГ-мониторированием (дифференциальная диагностика с эпилептическим приступом), электрофизиологическое исследование (используется не чаще чем в 3 % случаев).
Общие принципы лечения
Подход к лечению СС основывается на стратификации риска и по возможности определении механизмов развития синкопе. Необходимо учитывать коморбидные состояния, особенно у пожилых пациентов. Полифармация, назначение сердечно-сосудистых, психотропных (нейролептиков и антидепрессантов) и допаминергических лекарственных средств также повышает риск развития синкопе и падений. Напротив, отмена или снижение объема гипотензивной терапии уменьшает эти риски. Решение о назначении препаратов с отрицательным дромотропным и хронотропным действием должно быть тщательно взвешенным у пожилых пациентов с синкопе и анамнезом падений. Очаговые неврологические события могут развиваться вследствие гипотензии и синкопе, даже у пациентов без значимого стеноза сонных артерий (так называемые ТИА, ассоциированные с гипотензией).
Несмотря на то что частота таких событий составляет только 6 % среди пациентов с рецидивами синкопе, их выявление является важным, т. к. неправильный диагноз может повлечь за собой дальнейшее снижение АД с помощью гипотензивных препаратов (например, если очаговая симптоматика ошибочно соотносится с патологией сосудов, а не с гипотензией), повышение риска развития СС и неврологических событий. Согласно принятому консенсусу, польза от снижения доз или отмены гипотензивных и психотропных препаратов явно превышает нежелательные эффекты (осложнения) повышенного АД. Немаловажное значение, особенно при рефлекторных синкопе, имеют модификация образа жизни, физическая и психологическая коррекция.
Клиническое исследование
Проведено в группе молодых людей, преимущественно студентов. Было опрошено 205 человек (мужчины — 20,2 %, женщины — 79,8 %). Возрастной диапазон от 17 до 36 лет, средний возраст 19,8±1,6 года.
Из участников 129 человек (62,9 %) перенесли СС, при этом 60 человек (29,3 %) неоднократно. Среди наиболее частых действий, сопровождающихся обмороком, на первом месте — резкий подъем с кровати (73 %), на втором месте — физические нагрузки (45 %), на третьем — изменение позы (6,3 %). Среди наиболее частых факторов, провоцирующих обморок, на первом месте — душное помещение (85,1 %), на втором — длительное стояние (27,3 %), на третьем — боль (24 %). При этом 93,1 % опрошенных накануне обморочного состояния испытывали различные симптомы-предвестники: потемнение в глазах, слабость в ногах, недомогание, тошноту, потливость, волнение.
Бессознательный период, со слов очевидцев, сопровождался падением у 72,9 % респондентов, изменением цвета кожных покровов у 70,5 %, нарушением дыхания у 19,4 %. Самочувствие в период восстановления оценили как хорошее 27,6 % опрошенных, остальные отметили наличие слабости, недомогания, сердцебиения, озноба, потливости. При падении в обморок указали на получение травм 19 человек (13,3 %). После перенесенного обморочного состояния обращались за медицинской помощью только 28 человек (21,9 %).
Случай из практики
Пациент Ш., 25 лет, поступил на военную службу по контракту в мае 2019 года. По данным карты медицинского освидетельствования призывника, при призыве на срочную военную службу был выставлен диагноз: артериальная гипертензия 1-й степени, риск 1; малая аномалия сердца: пролапс митрального клапана 1-й степени с митральной регургитацией 1-й степени; редкая желудочковая экстрасистолия, Н 0 ст.; хронический гастрит; ожирение 1-й степени; расстройство сна. Был признан годным к военной службе с незначительными ограничениями.
После призыва спустя некоторое время стал предъявлять жалобы на периодические головные боли, слабость, потемнение в глазах, колющие боли в области сердца. Для дообследования и лечения направлен в терапевтическое отделение 1134-го ВКМЦ. Было проведено детальное лабораторно-инструментальное обследование и выявлены следующие патологические отклонения: при суточном мониторировании ЭКГ на фоне синусового ритма замещающие нижне-предсердные комплексы и ритмы, эпизоды миграции водителя ритма, частые эпизоды синоатриальной блокады 2-й ст. 1-го типа, синусовая аритмия с паузами более 1 800 мсек., максимальная пауза 2 048 мсек.
При исследовании вариабельности сердечного ритма — резко выраженное функциональное напряжение. При ЭхоКГ обнаружены митральная и трикуспидальная регургитация 1-й ст., регургитация на клапане легочной артерии 2-й ст., ВПС (ОАП)? При УЗИ почек выявлены диффузные изменения ЧЛС почек. При ФГДС — признаки эритематозной гастропатии, дуоденогастрального рефлюкса, недостаточности кардии. При исследовании скорости распространения пульсовой волны артериальный возраст опережает календарный.
Результаты остальных методов обследования без отклонений от нормы. Пациент проконсультирован неврологом, стоматологом, психиатром, доцентом кафедры пропедевтики внутренних болезней ГрГМУ. При выписке из стационара даны рекомендации по режиму, питанию, приему медикаментов и направление на консультацию в 432-й ГВКМЦ для верификации диагноза и определения категории годности к военной службе.
На обследовании и лечении в Минске находился две недели. Выставлен следующий диагноз: артериальная гипертензия 1-й степени, риск 2; ожирение 1-й степени (ИМТ 30,16 кг/м2), экзогенно-конституциональное; МАС: аномально расположенная хорда в полости левого желудочка. Вегетативная дисфункция синусового узла с замедлением синоатриальной проводимости в сочетании с замедлением атриовентрикулярной проводимости функционального (вагус-зависимого) характера. Преходящая атриовентрикулярная блокада 1-й степени. Редкая одиночная желудочковая и наджелудочковая экстрасистолия, Н 0 ст. Кистоподобное образование задней поверхности язычка. Искривление прегородки носа без затруднения носового дыхания. Сложный миопический астигматизм 0,5 Д правого глаза, 0,75 Д левого глаза при миопии 1,0 Д правого глаза и 1,25 Д левого глаза в меридиане наибольшей аметропии. Также в период нахождения в 432-м ГВКМЦ выявленные изменения не сопровождались СС или существенными жалобами. Был признан годным к военной службе с незначительными ограничениями и к службе приступил.
Однако спустя 10 дней доставлен в приемное отделение 1134-го ВКМЦ с диагнозом: синкопальное состояние; ушибленная рана левой надбровной дуги. Был госпитализирован в терапевтическое отделение. Дополнительно к ранее установленным заболеваниям и нарушениям по данным велоэргометрии выявлен эпизод парной желудочковой экстрасистолии. После проведенного лечения согласно заключению ВВК признан негодным к военной службе в мирное время. Выписан под наблюдение на амбулаторный этап с рекомендациями по лечению и профилактике повторных синкопальных состояний.
