Доцент кафедры неврологии и нейрохирургии БелМАПО, кандидат мед. наук Екатерина Мазуренко в рамках международной научно-практической конференции (заседания Белорусского общества изучения боли) «Проблема хронической скелетно-мышечной боли: от теории к практике» обратила внимание на проблемы диагностики и лечения скелетно-мышечной боли. Подробно специалист остановилась на применении антидепрессантов.
Не только активность нейронов…
 Неспособность рассказать о боли, отмечает Екатерина Мазуренко, не отменяет того, что человек ее чувствует. Боль — это всегда личный опыт, на который влияют биологические, психологические и социальные факторы.
Неспособность рассказать о боли, отмечает Екатерина Мазуренко, не отменяет того, что человек ее чувствует. Боль — это всегда личный опыт, на который влияют биологические, психологические и социальные факторы.
Боль и ноцицепция — разные понятия, ощущение боли обусловлено не только активностью в нейронах, важна когнитивная составляющая. В связи с этим для эффективного лечения к обезболивающим средствам необходимо добавлять препараты, изменяющие восприятие боли, — адъювантную терапию, использовать мультимодальный подход.
Скелетно-мышечная боль — это острая или хроническая боль, которая поражает кости, мышцы, связки, сухожилия, нервы и включает различные болевые синдромы. Наиболее распространена боль в нижней части спины, шее, остеоартрит. Также это могут быть растяжение мышц, боль, связанная с переломом, боль в плече и др. Скелетно-мышечная боль может варьировать от локальной боли, миофасциального болевого синдрома до нейропатической боли (т. е. может быть ноцицептивной, нейропатической, ноципластической, смешанной).
Каждый человек в течение жизни испытывает ту или иную форму скелетно-мышечной боли, 20–33 % населения Земли имеют хроническую скелетно-мышечную боль. Это одна из самых частых причин обращения к врачу, которая дает наибольшее бремя временной и стойкой потери трудоспособности, значительно снижает качество жизни.
Факторы риска, связанные с прогрессированием и хронизацией скелетно-мышечной боли:
- женский пол (остеоартрит — женщины/мужчины — 2:1, фибромиалгия — 4:1);
- возраст (43 % пациентов с остеоартритом старше 65 лет);
- курение;
- низкий уровень образования;
- ручной труд;
- малоподвижный образ жизни;
- ограниченные социальные взаимодействия;
- низкий доход;
- бессонница, иные нарушения сна;
- тревожность, депрессия;
- недавняя иммиграция, неевропеоидная раса, одиночество, вдовство или развод.
Проблемы диагностики
По данным S. N. El-Tallawy et al. (2021), проблема диагностики скелетно-мышечной боли сегодня заключается в избыточном использовании методов нейровизуализации. Это, по мнению Екатерины Мазуренко, характерно и для белорусского здравоохранения. Проведенные S. N. El-Tallawy et al. исследования показали, что степень дегенеративно-дистрофических изменений позвоночника не коррелировала с выраженностью болевого синдрома. При этом было отмечено, что выявленные находки МРТ повышали уровень стресса пациента, увеличивали болевую чувствительность, усиливали болевые ощущения, что заставляло пациента обращаться за инъекционным лечением и хирургическим вмешательством.
Для диагностики скелетно-мышечной боли необходимы:
- оценка жалоб пациента, анамнеза, проведение физикального и неврологического обследования;
- оценка типа боли (ноцицептивная, нейропатическая, ноципластическая, смешанная);
- оценка выраженности боли (с использованием шкал ВАШ, DN4, Pain Detect, LANSS).
При отсутствии симптомов, указывающих на серьезную специфическую патологию («красные флаги»), признаков компрессии (при радикулопатии или стенозе позвоночного канала) во время первичного осмотра пациент классифицируется как имеющий неспецифическую скелетно-мышечную боль. В этом случае он не нуждается в проведении нейровизуализации.
Основные показания для нейровизуализации:
- Подозрение на серьезную патологию (опухоль, воспаление, перелом, заболевания внутренних органов) — при наличии «красных флагов»:
- сильная боль в покое или в ночное время;
- высокая температура;
- выраженная необъяснимая потеря веса;
- предшествующая травма;
- слабость в конечностях, недержание мочи и др.
2. Неудовлетворительный ответ на консервативное лечение или необъяснимое прогрессирование патологии.
3. Случаи, когда обследование может изменить тактику терапии (например, при необходимости проведения нейрохирургического лечения).
Рекомендации, которые позволяют успешно лечить скелетно-мышечную боль
1. Используйте индивидуальный подход, внимательно слушайте жалобы пациента.
2. Выявляйте «красные флаги».
3. Оценивайте психосоциальные факторы хронизации боли.
4. Выполняйте физикальное обследование.
5. Используйте нейровизуализацию по показаниям.
6. Следите за прогрессированием симптоматики.
7. Проводите обучение/разъяснительную беседу с пациентом.
8. Обращайте внимание на образ жизни пациента, его вес, физическую активность/упражнения.
9. Убеждайте пациента по возможности продолжать повседневную активность и работать.
10. Применяйте мультимодальный подход при лечении боли.
Мультимодальный подход подразумевает одновременное использование нескольких препаратов с разными механизмами действия и в разных местах приложения, что позволяет достигнуть лучшего обезболивания с меньшим количеством побочных эффектов (адъювантная терапия), изменение образа жизни и обучение, применение физических методов, психокоррекции, фармакологических и при необходимости хирургических методов.
Согласно Европейским рекомендациям по лечению боли (класс доказательности А), первое, что необходимо сделать врачу, — провести разъяснительную беседу с пациентом, которая включает:
- информацию о заболевании и его доброкачественности;
- интерпретацию рентгеновских снимков или МРТ, КТ;
- план терапии с обоснованием выбора лечебных воздействий;
- рекомендации по образу жизни (по возможности заниматься повседневной деятельностью, в т. ч. профессиональной; при неспецифической боли постельный режим не показан);
- меры профилактики после регресса болевого синдрома, выявление факторов риска хронизации боли у пациента.
Тактика фармакотерапии
Первый ориентир: механизм боли
Ноцицептивная боль:
- неопиоидные анальгетики;
- парацетамол;
- НПВП;
- опиоидные анальгетики;
- местные анестетики.
Нейропатическая боль:
- антиконвульсанты (карбамазепин, габапентин, прегабалин);
- антидепрессанты (амитриптилин, венлафаксин, дулоксетин, миртазапин);
- опиоидные анальгетики.
Второй ориентир: быстрое и эффективное купирование острой боли
Длительно существующая боль является фактором развития хронической.
Критерии выбора НПВП — быстрота и длительность действия, безопасность. Лечение, напоминает специалист, назначается с учетом имеющихся у пациента факторов риска (см. табл. 1).

Ведение пациентов с умеренным и высоким сердечно-сосудистым риском подразумевает:
- оценку соотношения «риск/польза» при назначении НПВП (польза должна превышать потенциальный вред);
- согласование назначения с кардиологом, обсуждение с пациентом;
- назначение НПВП в минимальной эффективной дозе кратковременным курсом.
Препаратом выбора, имеющим минимальный сердечно-сосудистый риск и наибольшую кардиобезопасность среди всех НПВП, считается напроксен.
Третий ориентир: интенсивность болевого синдрома
Обезболивающие средства назначаются в зависимости от уровня боли по ВАШ согласно трехступенчатой лестнице обезболивания ВОЗ.
Согласно клиническому протоколу «Диагностика и лечение пациентов (взрослое население) с хронической неонкологической болью», применяют не только анальгетики, но и адъювантные лекарственные средства, которые, не обладая непосредственным анальгетическим эффектом, способны повысить эффективность анальгетиков и улучшить качество жизни пациента.
На каждом этапе лечения, прежде чем увеличить дозу анальгетика, необходимо добавить в схему терапии адъюванты — витамины группы В, миорелаксанты, антиконвульсанты, антидепрессанты, а также при необходимости венотоники, глюкокортикоиды, сосудистые, противоотечные препараты.
Какой антидепрессант выбрать?
Хронические болевые синдромы, в т. ч. без эмоциональных нарушений, являются показанием к назначению антидепрессантов (в рамках комплексной терапии), что доказано клиническими исследованиями.
Екатерина Мазуренко:
Антидепрессанты внесены в протоколы лечения пациентов с различными болевыми синдромами: мигренью, поражениями пояснично-крестцового сплетения, межпозвоночных дисков поясничного и других отделов с радикулопатией, поражениями шейного отдела, вертеброгенной торакалгией и другими. Лучший для пациента антидепрессант подбирается с учетом эффективности и безопасности препарата. Современные антидепрессанты имеют примерно равный эффект в плане собственно антидепрессивного действия. Однако есть существенные различия по частоте и выраженности осложнений, воздействию на сопутствующие симптомы и заболевания.
В терапии хронической боли показали эффективность антидепрессанты, которые влияют как на серотонинергическую, так и норадренергическую нейротрансмиттерные системы мозга: амитриптилин, венлафаксин, дулоксетин, миртазапин (см. табл. 2).
Таблица 2. Дозы антидепрессантов для лечения боли.
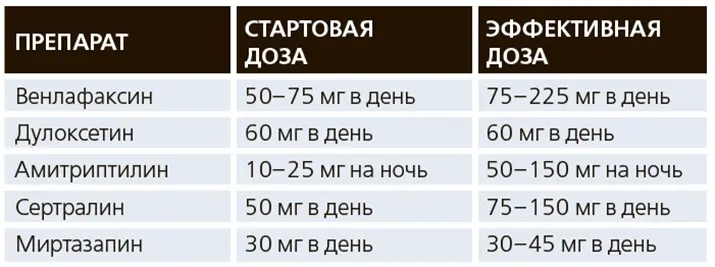
Амитриптилин, являющийся одним из наиболее старых антидепрессантов, традиционно назначается часто, однако обладает выраженными побочными эффектами и имеет низкую безопасность (оказывает неблагоприятное влияние на сердце, вызывает синусовую тахикардию и нарушения ритма; длительное применение ведет к сухости во рту, запорам, снижению когнитивных функций). Использование современных антидепрессантов в лечении хронических болевых синдромов позволяет избежать этих побочных эффектов. Так, один из наиболее широко назначаемых в мире антидепрессантов — венлафаксин, который уменьшает соматические (телесные) проявления депрессии, в связи с чем активно применяется при соматизированных депрессиях. Венлафаксин вошел в протоколы лечения мигрени и хронической головной боли. Выраженный противотревожный эффект определил его широкое использование при панических расстройствах, генерализованном тревожном расстройстве и социальных фобиях. Легкость применения и дозирования обусловлена линейным характером кривой «доза — эффект». Благоприятный профиль безопасности венлафаксина позволяет использовать его не только у молодых, но и у пожилых пациентов.
Еще один современный антидепрессант, показавший эффективность при лечении хронических болевых синдромов, — миртазапин. Это нетоксичный препарат, который хорошо переносится. Миртазапин обладает антидепрессивным, противотревожным и снотворным действием.
Согласно клиническим исследованиям, 60–90 % пациентов с хронической болью и депрессией страдают от бессонницы. Препаратом выбора в этом случае является миртазапин, показавший свою эффективность при бессоннице уже с первого дня приема. Миртазапин улучшает качество сна, сокращает время до засыпания и повышает продолжительность сна.
Отдельно Екатерина Мазуренко обращает внимание на выбор антидепрессанта во время COVID-19. Важным требованием к данной группе препаратов является кардиобезопасность. Наибольшей кардиобезопасностью в сравнении с другими антидепрессантами обладает препарат из группы СИОЗС сертралин, который имеет минимальные лекарственные взаимодействия, что важно для пациентов пожилого возраста, нередко принимающих несколько препаратов одновременно.
Екатерина Мазуренко:
Необходимо также отметить, что сертралин, в отличие от других СИОЗС, дополнительно ингибирует обратный захват допамина, что позволяет улучшить когнитивные функции. Это особенно важно на фоне лечения постковидного синдрома, при котором нередко отмечается сочетание депрессивных расстройств и когнитивных нарушений.
