О синдроме тазовой веноконгестии как одной из ведущих причин хронических тазовых болей рассказала главный внештатный детский гинеколог Минздрава, ассистент кафедры акушерства и гинекологии ИПКиПКЗ БГМУ, врач-акушер-гинеколог Оксана Иванишкина-Кудина.
Что такое хроническая тазовая боль
По оценкам ВОЗ, хроническая тазовая боль встречается у 30–40 % трудоспособных женщин.
 Оксана Иванишкина-Кудина.Болевой синдром — «сторожевой пес» организма, без которого женщины обращались бы к врачу с патологией уже в запущенных стадиях. Именно боль побуждает женщину, по природе очень выносливую, к действию, сигнализирует о нарушении витальных функций.
Оксана Иванишкина-Кудина.Болевой синдром — «сторожевой пес» организма, без которого женщины обращались бы к врачу с патологией уже в запущенных стадиях. Именно боль побуждает женщину, по природе очень выносливую, к действию, сигнализирует о нарушении витальных функций.
Международная ассоциация хронической тазовой боли выделяет следующие облигатные признаки для данного заболевания.
Длительность болевого синдрома не менее 6 месяцев — только в этом случае можно говорить о хроническом характере проблемы.
Низкая эффективность терапии (ежемесячные менструальные боли, которые утихают после приема лекарств, нередко принимаются за хронические, но в действительности хроническая боль очень слабо отвечает на терапевтические интервенции).
Несоответствие выраженности боли (по ощущениям пациента) и выраженности повреждения ткани. К примеру, эндометриоидные гетеротопии в зависимости от их расположения и провоспалительной активности могут быть размером не более миллиметра, но иметь выраженные клинические проявления. С другой стороны, большие повреждения женщина может оставлять без внимания. При сосудистых поражениях есть некий когнитивный диссонанс: имеются основания заподозрить патологию, но при гинекологическом осмотре нарушений не видно.
Наличие признаков депрессивного расстройства. Нарушения психосоматического характера идут рука об руку с хроническими тазовыми болями. Гинекологи не всегда уделяют этому должное внимание. И в то же время женщина, имеющая тазовые боли, не поддающиеся четкому определению, зачастую вынуждена ходить по замкнутому кругу: гинеколог — хирург — уролог — проктолог — гастроэнтеролог.
Редко занимаются ее депрессивным статусом, а ведь хроническая боль замыкается на центральных механизмах регуляции и приводит не только к объективным гормональным нарушениям, но и к формированию фантомных болей. Очага может уже не быть, но ноцицептивность сформированного болевого синдрома остается.
Характерны также прогрессирующее ограничение физической активности и наличие поведенческих расстройств.
Термин «болевой синдром» употребляется в тех случаях, когда первичная патология охарактеризована и локализуется в одном органе. При прогрессировании заболевания клиническая картина может усложняться.
Синдром хронической тазовой боли (СХТБ) подразумевает наличие постоянной или периодически повторяющейся эпизодической боли.
Важно: СХТБ нарушает качество жизни, что следует считать одним из диагностических критериев.
Еще одной особенностью СХТБ является синдром хронической усталости и его значение в патогенезе дистресса и тревожно-депрессивных расстройств.
В последние годы активно развивается так называемая теория функционального соматического синдрома, когда к хронической тазовой боли присоединяется вторичная коморбидная патология (урологическая, аноректальная, неврологическая, мышечная и гинекологическая боль).
В тройке лидеров хронических тазовых болей — эндометриоз, спаечная болезнь и сосудистые нарушения. А к новой патологии можно отнести мышечно-тонический, или миофасциальный, синдром. Его редко диагностируют, но он нередко встречается у молодых женщин с длительными спортивными и физическими нагрузками, у перенесших травмы.
Еще одна причина — вынужденные рабочие позы, к которым относится и длительное сидение более 4–6 часов в сутки без перерыва минимум получасового. А это практически 100 % современной молодежи.
Повышение тонуса мышц тазового дна и промежности в совокупности с болью инициирует дизурические расстройства механического и рефлекторного генеза. Чаще эта боль локализуется в позадилонном пространстве, связана с напряжением прямых мышц живота. Патогномоничным признаком является также ассоциация с психологическими или поведенческими проблемами.
Предикторы венолимфатической недостаточности:
- наследственность,
- гормональные изменения (симптоматика ухудшается перед месячными, с наступлением перименопаузального периода, есть прямая связь с длительным неконтролируемым приемом оральных контрацептивов),
- высокие температуры (солнце, сауна, депиляции, горячий воск — злоупотребление термическими физио- и косметологическими процедурами приводит если не к нарушению сосудистого кровотока малого таза, то к мелким сосудистым изменениям вульвы, перианальной области),
- вертикальное положение (стоячая работа),
- малоподвижный образ жизни,
- избыточный вес и постоянные попытки его снизить, особенно с физическими нагрузками,
- спорт (бег, теннис),
- беременность.
«Туманность малого таза», или синдром тазовой веноконгестии
Термин congestia (лат. сongestus — полный, набитый) впервые был применен два века назад в отношении британских работниц ткацкой промышленности, молодых женщин, которые длительно находились в корсетах и работали по 10–12 часов.
Венозная недостаточность, приводящая к тазовой боли в 38–40 % случаев, вызывает у 10–12 % пациенток временную потерю трудоспособности, однако правильный диагноз ставится лишь в 2 %.
Под конгестией подразумевают полнокровие, и она ответственна за каждый третий случай хронической тазовой боли.
Как в МКБ-10, так и в МКБ-11 используются разные определения: тазовый варикоз, синдром тазовой веноконгестии (СТВК), венозная патология/недостаточность, венозный застой, варикоцеле, недостаточность подвздошных вен, варикозное расширение, артериовенозный конфликт, синдром венозного полнокровия.
Расширение внутритазовых венозных сплетений с формированием венозного полнокровия органов малого таза характерно для четверти женщин репродуктивного возраста. У трети этих женщин болевые проявления сочетаются с дискомфортом, психологическим снижением фертильности.
Варикозная болезнь вен таза встречается у 5 % условно здоровых женщин и у 15–16 % женщин с выявленной гинекологической патологией, но первоначально более половины пациенток с тазовыми болями не имеют диагноза.
Этиология: синдром венозного полнокровия, недостаточность венозных сосудистых клапанов рассматривается антропологически как некая плата за возможность вынашивания и деторождения (мужчины тоже страдают этой патологией, но намного реже).
Варикозная болезнь считается одним из проявлений сосудистого синдрома недифференцированной дисплазии соединительной ткани из-за дефектов строения коллагена.
Патологическое состояние генетически детерминированной соединительной ткани приводит к тому, что до 15 % женщин имеют тазовые вены, вообще лишенные клапанов. А их адвентиция слабо прикреплена к окружающей соединительной ткани.
С одной стороны, это защитный механизм организма, который позволяет увеличивать объем прогоняемой жидкости во время беременности. Если бы клапанная система была состоятельна и сосудистое русло не было таким ригидным, то справиться с нагрузкой было бы невозможно, либо грозили бы акушерские и сосудистые осложнения. Но, с другой стороны, до либо после выполнения определенной функции имеются патологические изменения.
Причины
Анатомические причины:
- отсутствие клапанов, в том числе в яичниковых венах;
- синдром Щелкунчика (сдавление левой ренальной вены между аортой и верхней мезентериальной артерией). Для таких женщин может быть характерно наличие гематурии в детском и подростковом возрасте, которая затем проходит самостоятельно (90 % пациенток). У мальчиков, к слову, синдром Щелкунчика практически всегда присутствует при варикоцеле в пубертатном возрасте;
- компрессия коллекторных стволов, в частности, изменение положения матки (ретрофлексия) и компрессия правой общей подвздошной вены. Чаще всего с левой стороны овариальная вена расширяется из-за отказа клапана или обструкции протока. Это вызывает расширение вен яичника, других органов малого таза. Нарушается сообщение между расширенными венами яичника, венами нижней конечности.
Гормональные причины:
- эндокринный фактор, а именно эстроген, играет немаловажную роль: влияет на продукцию оксида азота (NO), который действует как нейротрансмиттер и регулирует диаметр артерий и вен посредством влияния на циклический гуанозинмонофосфат (клинически это выражается в колебаниях гормонального фона в предменструальном либо пременопаузальном периоде);
- варикозное расширение вен нередко проявляется у беременных, когда происходит физиологическое нарушение соотношения эстрогенов и прогестерона. В ряде случаев не в пременопаузу (в пременопаузу, наоборот, варикозы могут манифестировать, особенно варикозы вульвы, перианальной области), а когда наступает менопауза и уровень эстрогенов снижается, клинические проявления тазовой конгестии ослабевают.
Воспалительная теория патогенеза
Хроническое воспаление в области репродуктивных органов является триггером ремоделирования венозной стенки и клапана.
Повышение проницаемости сосудов, поступление в ткани воды, электролитов, белковых фракций, форменных элементов крови усиливает склеротические процессы в тканях, меняющие конфигурацию сосудистого русла. Наличие хронических инфекционных заболеваний, воспалительных, ИППП, сальпингитов, сальпингоофоритов может вызывать собственный адгезивный процесс в этих областях, а также опосредованно влиять на кровенаполнение, прилегающее к органу. И на определенном участке сосудов возникает склероз: в одном месте проходимость, скорость кровотока одна, а выше/ниже — другая, что способствует формированию изгибов.
Естественно, организм старается это компенсировать появлением дополнительных коллатералей и формированием так называемого обструктивного постфлебитического синдрома.
Происходит отток в отсутствующую или непроходимую систему вен яичников, и при воспалительных заболеваниях может развиваться тазовый флебит.
Развитию СТВК способствуют:
- условия труда (длительное вынужденное стоячее или сидячее положение, тяжелые физические нагрузки);
- ИМТ менее 18,5 кг/м2;
- злоупотребление прерванным половым актом (нынешняя молодежь очень широко использует данный метод контрацепции);
- сексуальная дисфункция (диспареуния, отсутствие оргазмической разгрузки);
- многочисленные беременности и роды (паритет — более трех родов в анамнезе);
- гинекологические заболевания (воспалительные, эндометриоидная болезнь, опухоли яичников, пролапс гениталий, перегиб широкой связки матки вследствие ретрофлексии матки);
- длительное нарушение овариально-менструального цикла;
- хирургическая стерилизация;
- длительная гиперэстрогения.
Патогенез. Изменение венозной гипертензии нарушает кровоток. Происходит адгезия лейкоцитов и инфильтрация ими стенки и клапанов вены — естественная реакция организма.
Далее — рефлюкс, видимый инструментальными методами, подтверждаются варикозные изменения, нарастание отека, боли. Все это может приводить к декомпенсации.
Патогномоничным признаком синдрома тазовой веноконгестии является боль, усиливающаяся к концу дня после длительного стояния либо сидения. При этом принято считать, что варикоз — это удел крупных пожилых парикмахеров либо продавцов, но сегодня половина пациенток с варикозом — молодые женщины.
Синдром тазовой веноконгестии может существовать бессимптомно и долго оставаться недиагностированным, сопровождаясь постоянной или периодической болью внизу живота или тазовой болью (интенсивность может колебаться от тупой до острой). Боль может локализоваться с одной или двух сторон на протяжении более полугода.
Появление или усиление болевых ощущений во 2-й фазе менструального цикла, обычно за 3–7 дней до ожидаемой менструации, может быть проявлением предменструального синдрома, генитального эндометриоза, варикозного расширения вен малого таза.
Клинические аспекты:
- отсутствие жалоб в положении лежа,
- боли сексуального напряжения,
- при половом акте — стреляющие боли в области половых губ,
- ощущение тяжести в нижней части живота или в области промежности,
- отрицательный эффект от предыдущей предлагаемой терапии,
- ухудшение состояния при добавлении в терапию эстроген-гестагенов и гестагенов во 2-ю фазу.
Важно: специфических клинических проявлений нет. Частым и порой единственным симптомом варикозной болезни вен таза могут быть обильные слизистые выделения из влагалища, необоснованно принимаемые за кольпит, который хронически не поддается лечению.
Диагностика
Важен максимально хороший анамнез. Врачу нужно без стеснений вникать в подробности жизни пациентки. Обязательно спросить, не было ли урологической патологии в детстве, есть ли разница в ощущениях при положении стоя/сидя, есть ли дневные/ночные боли, какова сексуальная жизнь.
Не было ли таких диагнозов, как аденомиоз, эндометриоз (без четкого подтверждения), становилось ли хуже при добавлении эстрогенового компонента в лечение.
Особенность синдрома тазовой веноконгестии также в том, что его ставят рядом (иногда даже путают) с аденомиозом.
Вышеперечисленные хронические воспалительные заболевания репродуктивных органов являются триггерами ремоделирования венозной стенки и клапана. Наличие дополнительных коллатералей, отток в отсутствующую или непроходимую систему вен яичников сочетаются с эндометриоидными гетеротопиями.
Архиметра и неометра
Согласно теории единого аденомиоза (эндометриоза), которая вытекает из теории архиметры и неометры (TIAR — tissue injury and repair, G. Leyendecker, L. Wildt), архиметра — это эндометриально-субэндометриальная часть. Филогенетически и онтогенетически является более древней и имеет мезонефральное, или мюллеровское, происхождение. Состоит из эндометриального эпителия, цитогенной стромы и подлежащего субваскулярного слоя миометрия.
Функции архиметры: пролиферация, дифференцировка эндометриальных структур, обеспечение маточной перистальтики для транспорта спермы и защиты от воспалительных заболеваний.
Именно мюллеровское происхождение обусловливает забор стволовых клеток из эндометрия на сегодняшний день. Считается, что эти стволовые клетки являются лидерами по перспективности.
Неометра — наружная часть миометрия, которая имеет не мюллеровское происхождение. В этом есть камень преткновения, т. к. эмбриологи пока не могут это доказать.
Основная функция сводится к изгнанию плода во время родов.
При эндометриозе и аденомиозе перистальтическая активность матки усиливается, изменяется ритмичность, особенно в середине менструального цикла, что связано со структурными изменениями архиметры.
Распространение и имплантация эндометриальной ткани при эндометриозе является следствием первичной дисфункции и патологии матки.
G. Leyendecker предложил отступать от терминов «эндометриоз» и «аденомиоз», называть их одинаково: архиметра.
Таким образом, все невидимые иногда глазу эндометриоидные импланты — очаги асептического воспаления — являются фактором, который провоцирует локальную гипергормонемию, на которую не обращали внимания, и приводит к сосудистым нарушениям, асептическому воспалению.
И поэтому патогенез тазовой боли при аденомиозе немного другой, он строится на таких патологических изменениях, как неонейрогенез и неоангиогенез.
Патологические изменения рецепторов, нервных узлов, ганглиев приводят к нарушению кровоснабжения в органах малого таза. Формируется венозный застой, раздражаются рецепторы внутренних половых органов. Нарушение гемодинамики, как тазовой, так и органной, ведет к нарушению тканевого дыхания, развитию оксидативного стресса и дистрофическим изменениям и требует совершенно иных методов терапии.
У молодых женщин, не имеющих в анамнезе родов и беременности, может быть уменьшение относительно возрастных конституциональных размеров матки и яичников вследствие сосудистого дискомфорта и недополучения кровоснабжения. И это тоже очень важный фактор снижения фертильности, на который, к сожалению, никак нельзя воздействовать.
Диагностические критерии
Патология часто пропускается из-за диагностики гинекологом в положении на спине.
Золотой стандарт диагностики:
- тазовая флебография либо селективная оварикография,
- мультиспиральная КТ и магнитно-резонансная флебография,
- УЗИ с допплером (цель — увидеть синдром виноградной кисти либо синдром озер, ретроградный рефлюкс крови по яичниковой вене).
Важно: диаметр вен может изменяться в зависимости от положения тела, времени, менструального цикла, водносолевого обмена и даже эмоционального состояния пациентки.
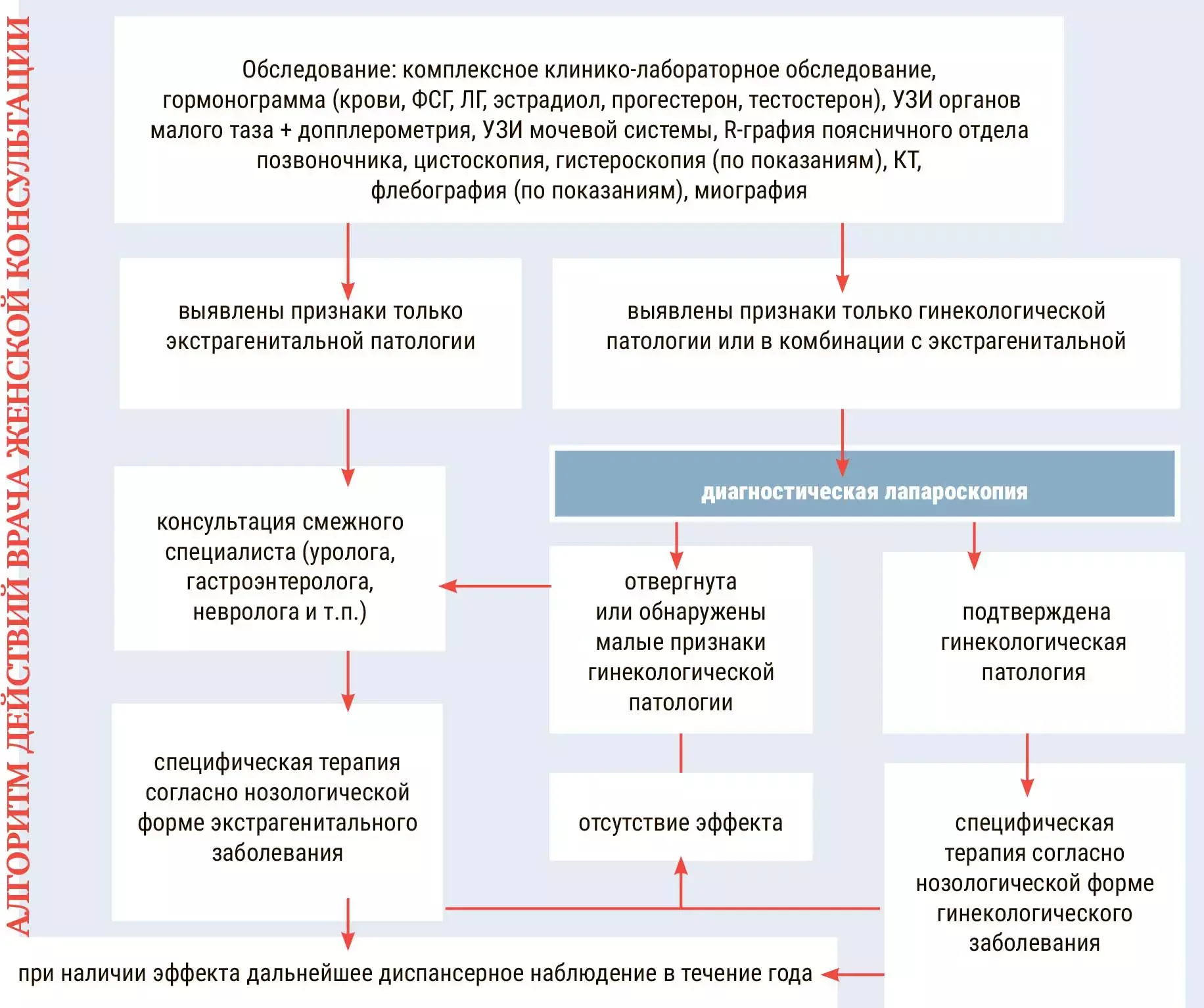
Обратите внимание: флебографию, миографию либо КТ, зачастую проводимые на последнем этапе, нужно делать в начале, т. к. это позволяет расширять линии диагностического поиска и не заниматься неправильным лечением.
Лечение
Терапия СТВК включает:
- улучшение венозного оттока,
- коррекцию микроциркуляции,
- устранение воспаления как спутника нормализации трофики,
- коррекцию гормонального баланса.
Лечение в данном контексте в основном базируется на фармакотерапии и хирургической помощи. Этот пункт очень важен, потому что неправильное ведение пациентки с данной патологией может значительно повлиять на ее фертильность, акушерские прогнозы и увеличить риск венозного тромбоза.
Идеальный флеботропный препарат должен:
- обладать ангиопротективным действием,
- влиять на венозный тонус,
- обладать собственной противовоспалительной активностью,
- защищать от медиаторов воспаления,
- влиять на лимфатический дренаж,
- иметь антиагрегантные свойства.
В случае беременности женщина сможет продолжать эту терапию.
Приоритет отдается препаратам на основе диосмина, влияющего на венозный тонус за счет воздействия на эндогенный норадреналин. Увеличивается резистентность капилляров и снижается их проницаемость, в том числе за счет негативного влияния на способность лейкоцитов к адгезии.
Облегчается дренаж лимфы, улучшаются реологические свойства крови за счет снижения вязкости и увеличения СОЭ.
Собственное противовоспалительное и антиагрегантное действие достигается благодаря снижению концентрации медиаторов воспаления.
Препараты на основе диосмина обладают обезболивающим действием: механизм представлен в том числе и через консолидацию воздействия на нервные окончания.
Нет необходимости в дополнительном привлечении медикаментов, есть возможность выбора схем терапии: остро-фазовое лечение, при хронических болях во 2-ю фазу менструального цикла, есть вариант перехода на профилактическую терапию раз в 3 месяца.
Фибринолитическая терапия обоснованная, потому что сосудистая патология, аденомиоз и его сочетание, например, с сосудистой патологией и даже нервно-мышечно-тонические боли будут сопровождаться хроническим воспалением, асептическими и адгезивными изменениями.
Фибринолитическое лечение в комплексе оказывает влияние на тромболизис, улучшает микроциркуляцию крови, ликвидирует отек, имеет собственное противоболевое свойство и предотвращает образование или рассасывание спаек. Еще одна особенность — увеличение доступности других препаратов.
Гормональная терапия. Для коррекции гормонального статуса в данном случае не подходят комбинированные оральные контрацептивы со стандартными эстрогенами. Если женщина нуждается в контрацепции, лучше рассматривать препараты, в состав которых входит четвертый вариант эстрогена — эстетрол.
Особенности эстетрола:
- нейропротективное действие (применение у молодых женщин с заболеваниями ЦНС);
- ангиопротективное действие (использование у женщин с сердечно-сосудистыми заболеваниями и тромбическим анамнезом);
- особенность печеночного метаболизма и возможность применения у пациенток с заболеваниями ЖКТ и печени (глобулин, связывающий половые гормоны, используется для оценки воздействия стероидов на печень. Увеличение его уровня принято рассматривать как маркер «эстрогенности» КОК).
Можно использовать монотерапию прогестеронами (например, ВМС) и агонисты гонадотропных рилизинг-гормонов.
Агонисты гонадотропного рилизинг-гормона — непривычная для гинекологов ниша. Но если у женщины есть сочетанная патология (например, аденомиоз + СТВК, эндометриоз, миома матки с варикозной болезнью, негенитальная форма эндометриоза), если планируется подготовка к хирургическому лечению, есть перименопауза, пременопауза, то агонисты гонадотропных рилизинг-гормонов будут оптимальным выбором.
Почему? Во-первых, исключается фактор провокации гиперэстрогенных состояний. Во-вторых, позволяют уйти в регресс сочетанной патологии эндометриозу либо миоме матки.
Недлительное применение этих препаратов в молодом возрасте вряд ли приведет к остеопатическим изменениям.

