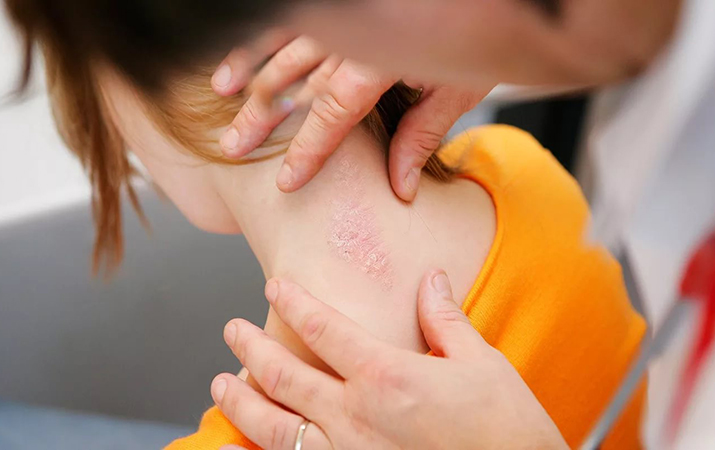
Согласно официальным данным, в Беларуси насчитывается около 27 тысяч пациентов с псориазом, 10 % из них — дети. За 10-летний период наблюдения заболеваемость псориазом характеризуется тенденцией к росту со средним темпом прироста 3,3 %.
На базе БГМУ в рамках Всемирного дня борьбы с псориазом состоялся республиканский научно-практический вебинар «Междисциплинарные аспекты псориаза», в рамках которого специалисты обсудили вопросы современных подходов к лечению псориаза и псориатического артрита, роль коморбидной патологии и психоэмоциональных факторов в прогрессировании заболевания, обменялись опытом и практическими рекомендациями по ведению пациентов.
 Анна Музыченко, заведующая кафедрой кожных и венерических болезней БГМУ, кандидат мед. наук, доцент, главный внештатный специалист по дерматовенерологии Минздрава:
Анна Музыченко, заведующая кафедрой кожных и венерических болезней БГМУ, кандидат мед. наук, доцент, главный внештатный специалист по дерматовенерологии Минздрава:
— На сегодняшний день прослеживается тенденция утяжеления и появления атипичных форм дерматоза. Это может быть обусловлено в том числе несвоевременно начатым лечением или прекращением иммуносупрессивной терапии в связи с опасением пациентов обращаться за медицинской помощью в период пандемии COVID-19.
На 67-й ассамблее ВОЗ псориаз был признан неизлечимым, обезображивающим и инвалидизирующим заболеванием, приводящим к социальной дискриминации, стигматизации и развитию таких коморбидных состояний, как псориатический артрит, сердечно-сосудистые заболевания, метаболический синдром, психоэмоциональные нарушения. В Беларуси заболеваемость псориазом составляет 5 % от всей кожной патологии.
Невозможно говорить о псориазе как о проблеме исключительно дерматологической, поскольку у пациентов со среднетяжелыми и тяжелыми формами заболевания, которые, по статистике, составляют от 35 % до 50 %, в несколько раз увеличивается количество сопутствующей патологии. Доказано, что продолжительность жизни таких пациентов значительно сокращается именно в связи с коморбидностью, а не с состоянием кожи и, как правило, вследствие развития сердечно-сосудистой патологии.
Псориаз остается неизлечимым заболеванием, однако благодаря современным методам терапии им можно эффективно управлять. В Беларуси пациентам доступны самые современные мировые методы терапии.
Лечение псориаза как изолированного кожного заболевания — устаревший подход. В настоящее время это системное иммуноопосредованное воспалительное заболевание, при выборе терапии которого, помимо степени тяжести и клинической формы поражения кожи, следует учитывать несколько факторов. К ним относятся фенотип псориаза и предшествующее лечение, психоэмоциональное состояние пациента, наличие псориатического артрита и других коморбидных заболеваний, сопутствующая фармакотерапия, планирование беременности и индивидуальные цели лечения.
Основными задачами терапии псориаза являются: достижение стойкой ремиссии или минимальной степени активности, уменьшение частоты рецидивов, увеличение продолжительности и улучшение качества жизни пациентов, снижение риска развития коморбидных заболеваний.
Эволюция методов лечения псориаза за последнее столетие является прекрасным примером успешных исследований, благодаря которым более глубокое понимание патогенеза заболевания способствовало разработке все более точных — таргетных — методов лечения, в итоге стало возможным достижение стойкой ремиссии. Максимально эффективной является стратегия лечения до достижения цели. Основными препаратами для осуществления цели лечения признаны метотрексат, который считается золотым стандартом среди базисных противовоспалительных препаратов, и генно-инженерные биологические препараты.
Особую озабоченность вызывает лечение пациентов иммуносупрессивными лекарственными препаратами в период пандемии. У многих пациентов с псориазом, находящихся на продолжительной системной терапии, существует опасение, что подавление иммунной системы может сделать их более уязвимыми для инфекции COVID-19.
Результаты первого крупномасштабного международного исследования заболеваемости пациентов с псориазом COVID-19 позволили обозначить факторы риска неблагоприятных исходов, к которым относятся пожилой возраст, мужской пол, наличие хронических заболеваний легких, печени, сердечно-сосудистой патологии, артериальной гипертензии.
Согласно данным международного веб-реестра PsoProtect, один из десяти респондентов самостоятельно прекратил принимать системные лекарственные препараты из-за пандемии, у трети из них наблюдалось прогрессирование заболевания. 29 % респондентов отмечали, что не смогли из-за коронавирусной инфекции своевременно обратиться за медицинской помощью во время обострения псориаза.
Решение о начале иммуносупрессивного лечения у пациентов без инфекции COVID-19 во время пандемии должно приниматься индивидуально с учетом сопутствующих заболеваний, потенциальных рисков и преимуществ терапии. Несмотря на существующие противоречия из-за теоретически повышенного риска инфицирования SARS-CoV-2 и тяжелого течения коронавирусной инфекции, откладывать инициацию иммуносупрессивной терапии у пациентов без COVID-19 считается нецелесообразным.
У пациентов, получающих поддерживающую иммуносупрессию, необходима индивидуальная оценка соотношения риска и пользы в каждом конкретном случае. Не рекомендуется самостоятельно необоснованно прекращать проводимую системную терапию, особенно биотехнологическими препаратами, так как в большинстве случаев это приведет к обострению псориаза и снижению результативности лечения при его возобновлении за счет образования нейтрализующих антител.
Таким образом, будущее в лечении псориатической болезни заключается в целостном междисциплинарном подходе. Наилучшим считается персонализированный подход, сфокусированный на минимизации клинических симптомов при активном раннем скрининге и лечении сопутствующей патологии, чтобы дать пациентам возможность жить качественно.
 Владимир Адаскевич, заведующий кафедрой дерматовенерологии ВГМУ, доктор мед. наук, профессор, председатель Белорусской общественной организации дерматовенерологов и косметологов:
Владимир Адаскевич, заведующий кафедрой дерматовенерологии ВГМУ, доктор мед. наук, профессор, председатель Белорусской общественной организации дерматовенерологов и косметологов:
— Псориаз — глобальная проблема здоровья, ассоциированная с такими неотложными коморбидными состояниями, как целиакия, эректильная дисфункция, болезнь Паркинсона, остеопороз, хроническая обструктивная болезнь легких, рассеянный склероз, мигрень, увеит, абдоминальная аневризма аорты. В большинстве случаев манифестация псориаза происходит в молодом социально активном возрасте, что неблагоприятно сказывается на качестве жизни пациентов.
Особую проблему представляет псориаз с локализацией в труднодоступных для лечения областях. Распространенность таких форм дерматоза варьирует: поражение генитальной области встречается у 14,1 % пациентов с псориазом, ладоней — у 13,7 %, подошв — у 15,6 %, лица — у 30 %, ногтевых пластин — у 24,5 %.
Кожа волосистой части головы является наиболее частой и в ряде случаев первой зоной поражения при псориазе. Около 80 % пациентов сообщают о той или иной степени поражения кожи головы, которое может сопровождаться различными типами алопеции: от диффузного выпадения волос в очагах псориаза до телогеновой и рубцовой алопеции.
Наиболее частым проявлением (75 %) является ограниченное выпадение волос в пределах псориатических бляшек. Частой проблемой выступает дифференциальная диагностика псориаза волосистой части головы, себорейного дерматита и псориазоподобной алопеции, вызванной применением блокаторов фактора некроза опухоли α.
Поражение ногтей является важным клиническим проявлением псориаза и регистрируется примерно у 30 % пациентов. При этом так называемая пожизненная заболеваемость псориазом ногтей среди пациентов с псориазом составляет 80–90 %. Изолированное поражение ногтевых пластин встречается у 1–5 % пациентов. Псориатическая ониходистрофия наблюдается у 70–80 % пациентов с псориатическим артритом и является его значимым прогностическим диагностическим критерием.
Изменение ногтевых пластин характеризуется многочисленными симптомами поражения ногтевого ложа и ногтевого матрикса (точечные вдавления, симптом масляного пятна, эритема лунулы, лейконихия, онихолизис, подногтевой гиперкератоз, подногтевые геморрагии). Псориатическую ониходистрофию наряду с тяжелым псориазом волосистой части головы и инверсным псориазом рассматривают в качестве предикторов развития псориатического артрита.
Ладонно-подошвенный псориаз занимает особое место среди всех клинических форм этого заболевания. У 17–40 % пациентов с псориазом отмечаются поражения ладоней и подошв. Данная локализация, несмотря на ограниченную площадь поражения, оказывает негативное влияние на качество жизни и трудоспособность. При этом ладонно-подошвенный псориаз отличается резистентностью к традиционным методам лечения.
До 63 % пациентов с псориазом в разные периоды течения заболевания сталкиваются с поражением кожи половых органов. Генитальная форма псориаза часто является причиной серьезных психологических и физических проблем, сексуальной дисфункции, поводом для значительного снижения качества жизни. Несмотря на высокую распространенность и тяжесть генитального псориаза, около 50 % пациентов не обсуждают свои симптомы с лечащим врачом. Кроме того, уникальная микросреда области половых органов может оказывать влияние на клинические проявления дерматоза, что сопровождается несвоевременной или ошибочной диагностикой. Из-за высокой чувствительности уязвимой тонкой кожи половых органов и повышенной всасываемости топических средств лечение генитального псориаза является сложной задачей.
Интертригинозный (области складок) псориаз, также известный как инверсный, может развиваться у 79 % пациентов. Проблемная локализация высыпаний приводит к затруднениям в повседневной деятельности (выбор одежды, личная гигиена) и, как следствие, снижению качества жизни. Чаще встречается у людей с ожирением и связан с повышенным риском развития псориатического артрита или поражения ногтей. Кроме того, интертригинозный псориаз встречается у младенцев и детей младшего возраста и ошибочно расценивается как пеленочный дерматит. Эта клиническая форма является диагностически сложной и трудно поддающейся терапии ввиду частой бактериальной и грибковой колонизации, сложностей в выборе топических средств, связанном с высоким риском развития побочных эффектов.
У пациентов с псориазом проблемных локализаций сохраняются неудовлетворенные потребности в лечении, что свидетельствует о значительном потенциале для оптимизации современных подходов к лечению не только при тяжелом псориазе, но и при легкой или средней степени заболевания.
 Лариса Гавриленко, доцент кафедры клинической фармакологии БГМУ, кандидат мед. наук, председатель БОМО «Клиническая фармакология и терапия»:
Лариса Гавриленко, доцент кафедры клинической фармакологии БГМУ, кандидат мед. наук, председатель БОМО «Клиническая фармакология и терапия»:
— В лечении псориаза применяется большое количество современных методов и средств, однако проблема эффективности и безопасности терапии сохраняет свою актуальность и остается сложной задачей, требующей персонифицированного и, при выявлении тяжелых коморбидных заболеваний, междисциплинарного подхода.
Псориаз является управляемым цитокинами заболеванием. В связи с иммуноопосредованной природой псориаза патогенетически обосновано назначение лекарственных препаратов, воздействующих на иммунную систему. Развитие генно-инженерных биотехнологий позволило кардинальным образом пересмотреть отношение к лечению этого заболевания. Основные принципы успешной таргетной терапии генно-инженерными биологическими препаратами: строгое соблюдение терапевтических алгоритмов, регулярный мониторинг терапевтического ответа, своевременная коррекция лечения при отсутствии положительного ответа на терапию.
Генно-инженерные биологические препараты (ГИБП) представляют собой моноклональные антитела, применяемые с терапевтической целью. Лечение основано на принципе целенаправленного блокирования провоспалительных цитокинов или иммунокомпетентных клеток с помощью их специфических ингибиторов. Данная группа включает большое количество лекарственных препаратов. В настоящее время для лечения псориаза и псориатического артрита применяют ингибиторы фактора некроза опухоли a (ФНО-a) — инфликсимаб, адалимумаб, этанерцепт, ингибиторы интерлейкинов 12 и 23 (IL-12/23) — устекинумаб, ингибиторы интерлейкина 17 — секукинумаб, блокаторы ко-стимуляции Т-лимфоцитов (CTLA4-Ig) — абатацепт.
Первый антицитокиновый препарат для лечения псориаза — инфликсимаб — был разработан в 1993 году в США, обладает высокой эффективностью при среднетяжелом и тяжелом псориазе. Препараты-блокаторы ФНО-a имеют универсальный механизм действия: стимулируют активацию Т-клеток, индуцируют экспрессию интерлейкина 2, интерферона-g, провоспалительных цитокинов и провоспалительных хемокинов.
Именно универсальный механизм действия предопределяет развитие таких осложнений, как системная иммуносупрессия, восприимчивость организма к инфекциям (туберкулезу, воспалительным заболеваниям легких, реактивации хронических вирусных гепатитов С и B, инфекциям мягких тканей, герпетической инфекции, кандидозу и другим микозам) и неопластические процессы. К данным препаратам со временем могут вырабатываться антитела, что приводит к снижению их эффективности.
К настоящему времени накоплен большой опыт применения ГИБП, что позволило выявить некоторые проблемы, такие как первичная неэффективность, вторичная неэффективность (эффект ускользания), развитие нежелательных реакций, ухудшение показателей безопасности комбинированного применения ГИБП и системных цитостатических препаратов, а также помогло отработать схемы перехода с одного препарата на другой. Развитие первичной неэффективности, обусловленной генетическими особенностями реципиента, преодолеваются с помощью изменения дозы или режима дозирования ГИБП, комбинации с низкими дозами метотрексата, смены одного ГИБП на другой.
Влияние на иммуногенный потенциал ГИБП зависит от ряда факторов: молекулярная структура и процесс-специфические факторы (например, технологические особенности, примеси при производственном процессе); сопутствующее применение метотрексата или других иммуносупрессивных/антипролиферативных препаратов; доза и режим введения ГИБП; история развития иммуногенности при предыдущем биологическом лечении; пол пациента, этническая принадлежность и сопутствующие заболевания. Часть пациентов не реагирует или неадекватно реагирует на ГИБП (первичные «неответчики», парадоксальная реакция), теряет ответ на него (эффект ускользания). У некоторых больных развиваются потенциально ограничивающие терапию нежелательные реакции.
Из-за потенциальных клинических последствий иммуногенность ГИБП является жизненно важной (хотя и не единственной) при выборе терапии, дозы и режима дозирования, а также использовании фоновых иммуносупрессивных/антипролиферативных агентов у пациентов с хроническими иммуноопосредованными воспалительными заболеваниями. При комбинированном применении ГИБП и метотрексата или циклоспорина рекомендовано мониторировать все показатели безопасности как для каждой отдельной монотерапии. Интервалы, через которые следует проводить мониторинг показателей безопасности, нужно выбрать более жесткие.
Данные о безопасности применения ГИБП получают в основном на основании рандомизированных контролируемых испытаний (РКИ) или из продленных фаз РКИ. Пациенты, участвующие в РКИ, выбираются в соответствии с критериями включения и исключения, многие уязвимые группы пациентов (например, с сопутствующими заболеваниями) не включаются в исследования из соображений безопасности.
Одним из инструментов для проведения таких исследований являются регистры. Регистры пациентов обладают большими возможностями в изучении всех аспектов назначения биологической терапии, в том числе и в выявлении рисков и осложнений терапии в реальной клинической практике. Целью ведения регистров является изучение безопасности, переносимости и исходов терапии, возможных предикторов эффективности препаратов.
ГИБП играют все большую роль в комплексной терапии псориаза и псориатического артрита. В условиях наличия большого числа терапевтических опций профиль безопасности отдельных ГИБП становится одним из ключевых факторов выбора терапии псориаза/псориатического артрита для каждого конкретного пациента.
 Вадим Сушинский, заведующий кафедрой общей врачебной практики БГМУ, кандидат мед. наук, доцент, главный внештатный специалист Минздрава по общеврачебной практике, председатель Белорусского общества врачей общей практики.
Вадим Сушинский, заведующий кафедрой общей врачебной практики БГМУ, кандидат мед. наук, доцент, главный внештатный специалист Минздрава по общеврачебной практике, председатель Белорусского общества врачей общей практики.
Псориаз — довольно распространенное заболевание с характерной клинической картиной и проявлениями, доступными для обнаружения внимательным врачом. Чаще всего пациенты могут самостоятельно обратить на них внимание, то есть врачу просто не следует их игнорировать.
В ряде случаев, особенно при локализации в складках кожи, в области молочных желез, гениталий, ввиду чувства неловкости пациенты избегают полноценного осмотра кожи. Другим аспектом проблемы является тот случай, когда проявления псориаза врачом и пациентом могут быть расценены не как проявления псориаза, но как проявление других, «не заслуживающих внимания» заболеваний или состояний кожи.
Часто проявления псориаза на волосистой части головы длительное время расцениваются врачом и пациентом как «перхоть», ногтей — как грибковое поражение. Осмотр кожи — обязательный компонент оценки объективного статуса пациента.
Компетенциями врача общей практики являются самостоятельное выставление предварительного диагноза «псориаз» и своевременное направление пациента к специалисту-дерматологу. Необходимо помнить, что псориаз имеет большое количество разнообразных вариантов клинических проявлений, так что и специалисту иногда бывает сложно сразу поставить диагноз.
Лечение псориаза, несмотря на достижения современной науки, остается одной из актуальных проблем. Необходимо помнить важный постулат: лечить надо больного, а не болезнь. При этом необходимо учитывать индивидуальные особенности каждого пациента: возраст, наличие сопутствующей патологии, прием лекарственных препаратов (некоторые из них могут быть противопоказаны для конкретного пациента) с целью лечения других заболеваний, характер профессиональных и других занятий.
Например, применение бета-адреноблокаторов для лечения сопутствующей патологии у больного псориазом будет негативно отражаться на течении псориатического процесса. Нежелательно применение системных глюкокортикоидов и иммуносупрессоров при лечении пациентов с обычной формой псориаза. Отсутствие учета даже какого-либо одного из перечисленных факторов может стать причиной неэффективности лечения и развития осложнений. Контроль за соблюдением лечения со стороны ВОП обязателен, при этом не следует самостоятельно вмешиваться в терапию.
Курация и лечение пациентов с псориазом до сих пор остается одной из сложных проблем современной медицины. Лечение следует осуществлять с учетом имеющейся у пациента патологии, при обязательном наблюдении врача-дерматолога и во взаимодействии со смежными специалистами.
 Наталья Мартусевич, профессор кафедры кардиологии и внутренних болезней БГМУ, кандидат мед. наук, главный внештатный специалист по ревматологии Минздрава, председатель ОО «Белорусское общество ревматологов».
Наталья Мартусевич, профессор кафедры кардиологии и внутренних болезней БГМУ, кандидат мед. наук, главный внештатный специалист по ревматологии Минздрава, председатель ОО «Белорусское общество ревматологов».
Псориаз и псориатический артрит относятся к многофакторным хроническим иммуновоспалительным заболеваниям, для которых характерны единые генетические маркеры, определяющие общность патогенеза и сходные иммунологические нарушения, и ассоциируются с повышенным риском возникновения широкого спектра коморбидных иммуновоспалительных заболеваний.
Псориатический артрит — хроническое воспалительное заболевание опорно-двигательного аппарата, развивается у 30 % пациентов с псориазом в течение жизни. Медико-социальная значимость проблемы псориаза и псориатического артрита обусловлена частым поражением лиц молодого трудоспособного возраста, негативным влиянием на качество жизни, экономическими последствиями (как для самих пациентов, так и для общества в целом), а также возможным неблагоприятным исходом, особенно при ассоциации с коморбидной патологией. У пациентов, страдающих тяжелыми формами псориатического артрита, отмечается повышение смертности по сравнению с популяционной: у мужчин на 59 %, у женщин на 65 %.
Частыми причинами летальных исходов являются:
- метаболические нарушения и вызванные ими атеросклеротические поражения сердца и сосудов;
- ХПН как следствие амилоидной нефропатии;
- болезни системы дыхания;
- злокачественные опухоли.
У 20 % пациентов наблюдается тяжелый деструктивный артрит с нарушением функциональной способности суставов и/или позвоночника. Больные испытывают дискомфорт, обусловленный болью и зудом, ограничением подвижности суставов. При обострении заболевание сопровождается тяжелым эмоциональным стрессом с выраженными депрессивными расстройствами (54 %), снижением уровня социально-психологического комфорта (81 %), ощущением собственной непривлекательности (75 %), чувством неудовлетворенности жизнью. Около 90 % пациентов разочарованы в лечении и 88 % живут в ожидании ухудшения.
В связи с высоким риском развития у одного пациента нескольких иммуновоспалительных заболеваний крайне актуальны их ранняя диагностика и своевременная адекватная терапия. Основной фокус направлен на междисциплинарное взаимодействие дерматолога и ревматолога.
Знание ревматологом клинических проявлений псориатического артрита — ключ к своевременной диагностике. К основным его клиническим проявлениям относят: артрит дистальных межфаланговых суставов, моно/олигоартрит крупных суставов, ревматоидоподобный полиартрит, изолированный сакроилеит/спондилит, периферические энтезиты, дактилит, мутилирующий артрит. Функциональные нарушения при псориатическом артрите сопоставимы с таковыми при аксиальном спондилоартрите и ревматоидном артрите.
У 70 % пациентов кожные проявления сопровождаются болями в суставах, у 20 % — артропатия начинается до дерматологических симптомов и у 10 % — одновременно. Для диагностики псориатического артрита применяются критерии CASPAR, опубликованные в 2006 году. Диагноз псориаза должен быть подтвержден дерматологом, а воспалительное скелетно-мышечное заболевание — ревматологом. При псориазе может развиться любое ревматическое заболевание.
Диагноз псориатического артрита устанавливают на основании выявления типичных клинических и рентгенологических признаков. Инструментальная диагностика включает минимально обязательное стандартное рентгенографическое исследование кистей, стоп, таза и переходного отдела позвоночника. По показаниям выполняется рентгенография других суставов и отделов позвоночника, вовлеченных в патологический процесс. Для ранней диагностики воспалительных изменений в суставах, позвоночнике и сухожильно-связочном аппарате используют МРТ, УЗИ или сцинтиграфию скелета.
От врача-дерматолога зависит своевременное выявление клинически манифестных признаков псориатического артрита. Для проведения скрининга разработан опросник PEST (Psoriasis Epidemiology Screening Tool) — инструмент скрининга по эпидемиологии псориаза, обладающий высокой чувствительностью и специфичностью.
В последние годы удалось сделать качественный прорыв в лечении псориаза и псориатического артрита благодаря появлению биологических препаратов. Внедрение новых терапевтических методик позволит избежать развития тяжелых, инвалидизирующих форм заболевания и изменить качество жизни пациентов.
 Алла Шепелькевич, профессор кафедры эндокринологии БГМУ, доктор мед. наук, председатель БОМО «Эндокринология и метаболизм».
Алла Шепелькевич, профессор кафедры эндокринологии БГМУ, доктор мед. наук, председатель БОМО «Эндокринология и метаболизм».
Современное представление о псориазе указывает на распространение аутоиммунного воспаления у пациентов за пределами эпидермиса и его взаимосвязь с кардиометаболическими заболеваниями.
Системное хроническое воспаление индуцирует не только воспалительные процессы в коже, но и резистентность к инсулину, эндотелиальную дисфункцию, способствует развитию коморбидных заболеваний, в том числе ожирения, дислипидемии, СД, ССЗ, ХБП, заболеваний ЖКТ, психоэмоциональных расстройств и злокачественных новообразований. Псориаз является независимым фактором риска СД и ССЗ, особенно при тяжелом течении. Риск смертности от сердечно-сосудистой патологии значительно повышен у пациентов с тяжелой формой псориаза и достоверно выше при среднетяжелом течении дерматоза.
Традиционные сердечно-сосудистые факторы риска, такие как ожирение, СД и дислипидемия, чаще встречаются при псориазе. СД 2-го типа у пациентов с псориазом протекает агрессивнее, и пациенты страдают от микро- и макрососудистых осложнений чаще, чем при отсутствии псориаза. Понимание патогенеза этих заболеваний и особенностей их лечения приведет к улучшению контроля за данными нозологиями. Поскольку псориаз является системным заболеванием, целесообразно в лечебно-диагностических подходах учитывать наличие сопутствующей патологии.
Многочисленные исследования указывают на взаимосвязь псориаза и метаболического синдрома, и эта связь усиливается по мере увеличения тяжести заболевания. Кроме того, ассоциации с ожирением, гипертриглицеридемией и гипергликемией усиливаются по мере увеличения тяжести заболевания независимо от других компонентов метаболического синдрома. Необходимо рассматривать возможность скрининга метаболических нарушений у пациентов с псориазом, особенно при его тяжелом течении. Риск развития метаболического синдрома у пациентов с псориазом на 40 % выше, чем в общей популяции.
Метаболический синдром характеризуется увеличением массы висцерального жира, снижением чувствительности периферических тканей к инсулину и гиперинсулинемией.
Критерии постановки диагноза метаболического синдрома:
- висцеральное ожирение — обязательный критерий (окружность талии >80 см у женщин и >94 см у мужчин) и любые два пункта из перечисленных:
- повышение уровня триглицеридов выше ≥1,7 ммоль/л;
- низкая концентрация ЛПВП (мужчины <0,9 ммоль/л, женщины <1,1 ммоль/л);
- повышение АД: систолическое АД ≥140 мм рт. ст. или диастолическое АД ≥85 мм рт. ст.;
- повышение уровня глюкозы натощак выше ≥5,6 ммоль/л или ранее наличие СД.
Избыточная масса тела и ожирение — важнейшие факторы, определяющие вероятность заболеваемости и смертности, причем риск инцидента заболеваний и смерти увеличивается с ростом индекса массы тела. Ассоциация избыточной массы тела с псориазом доказана в крупных исследованиях и отражена в рекомендациях по скринингу коморбидных заболеваний у пациентов с псориазом.
Морбидное ожирение — избыточное отложение жировой массы с ИМТ ≥40 кг/м2 или ≥35 кг/м2 при наличии серьезных осложнений, связанных с ожирением.
Ожирение может оказывать существенное влияние на тяжесть течения псориаза, установлена прямая корреляционная связь между псориазом и высоким ИМТ, а также снижение эффективности лечения псориаза при наличии повышенного ИМТ.
Осведомленность врачей различных специальностей в вопросах профилактики, диагностики и терапии коморбидных заболеваний позволит снизить риск развития кардиометаболических осложнений и улучшить прогноз течения и результативность лечения псориаза.